COVID19肺炎,是否使用激素,不用再纠结。这个使用大全请收藏好!(上)
时间:2023-01-19 12:05:48 热度:37.1℃ 作者:网络
在这次疫情救治过程中,糖皮质激素(以下简称激素)是重要的药物,在世界卫生组织(WHO)中也被推荐为重症患者的常用药物。但是,国内关于激素使用尚有很多随意、滥用等不合理使用现象,某些地区某些医生给所有病人用抗生素+激素这种组合方式,更是后患无穷。因此,在《COVID19救治过程中的一些个人体会》中,我曾经说过,我看完文献后想和大家分享一下关于激素使用的学习心得。
要回答如何使用好激素,就必须回答以下几个问题:
1 Whether:是否要用?这是最重要的最痛苦的决策;
2 Whom:给谁用?谁能从中获益?
3 When to give:何时用?时机如何把握?是在起病时就用?还是有炎症风暴时用?疾病后期用有益吗?
4 Which drug:选择哪一种药物?地塞米松还是甲基强的松龙?
5 How much:给多大剂量?地塞米松给6mg还是12mg?
6 How long:给多长时间的激素?疗程怎么把握?
7. What adverse effect:有什么不良反应,我们如何避免和应对?
接下来,我会依次来进行讨论
1 Whether:是否要用?
在临床上,我们很多医生会根据个人的主观判断来决定给予激素,但是否是合理呢?例如,
-
是不是对所有持续发热的病人用激素?
答案是否定的
-
是不是对咳嗽剧烈的患者就用激素呢?
答案是否定的
-
是不是对肺部影像范围广的患者就一定要用激素呢?
答案仍然是否定的?
-
是不是对只有有呼吸困难和胸闷的患者就要用激素呢?
答案是要看患者是否需要呼吸支持
-
是不是根据患者的炎症指标水平来决定是否要用激素?
答案是否定的
那么,决定是否要给患者使用的激素的原则是什么呢?
是根据患者是否需要呼吸支持!
我们可以看一下发表在《新英格兰医学杂志》2021年2月25日的最重要的一篇文章《Dexamethasone in Hospitalized Patients with Covid-19》,正是这篇典定了激素(主要是地塞米松)在COVID19感染患者治疗中的地位。

这篇研究中最终有6425名患者入组,试验组分别接受地塞米松6mg/天,持续10天的治疗,对照组则是除了地塞米松外,其他相似的治疗。两组基线情况相当

所有的患者根据是否有呼吸困难以及严重程度分成了不需要吸氧、仅需要吸氧和需要机械通气三类,比较28天内的死亡率和出院率。研究发现虽然从整体上看(见下图),地塞米松治疗的患者28天内的死亡率要低于对照组(图A),但是这个优势只在需要机械通气(图B)和吸氧(图C)的患者上才能体现出来,但在不需要吸氧的患者(图D)却发现地塞米松反而增加了死亡率。

在28天出院率的比较上,类似情况再次出现(见下图),地塞米松治疗的患者28天内的出院率要高于对照组(图a),但是这个优势只在需要机械通气(图b)和吸氧(图c)的患者上才能体现出来,但在不需要吸氧的患者(图d)中却发现使用地塞米松的患者28天内出院率反而低于不使用地塞米松的患者。
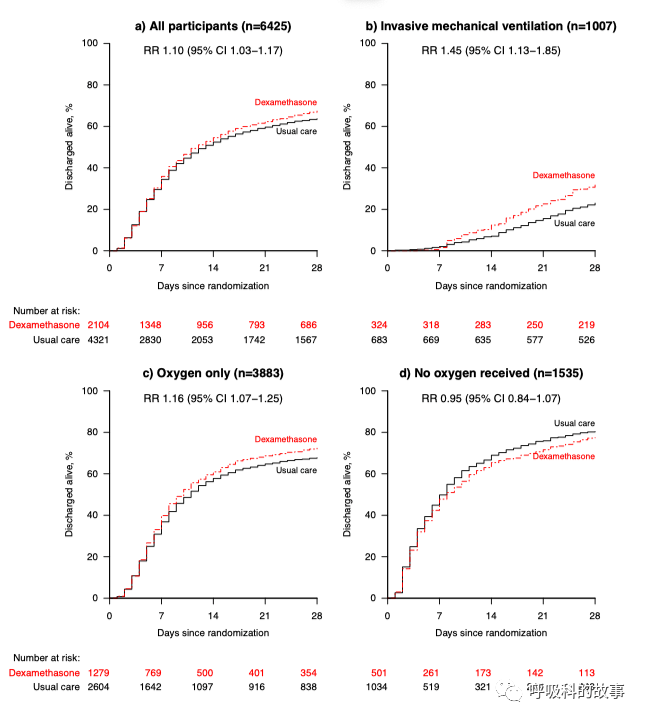
这种差别也可以通过下面的危险比看出,在机械通气治疗的患者中,使用地塞米松组可以降低36%的死亡率,单纯吸氧患者可以降低18%死亡率,而不需要吸氧的患者反而增加了19%的死亡率。
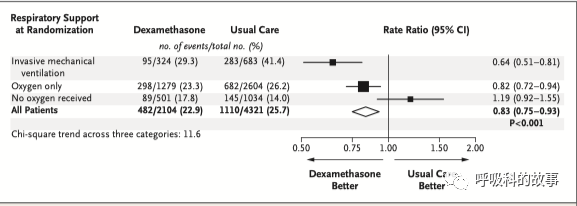
因此,我们选择使用激素首先要判断患者是否存在缺氧需要吸氧,但是如何判断患者是否需要吸氧呢?在中国,很多患者来到医院只要有点胸闷呼吸不畅都会吸上氧气,这样做是不严谨的。这项研究中,对于是否需要吸氧的判断是吸室内空气时氧饱和度是否低于92%,低于92%就认为需要吸氧。
进一步的数据,根据随机后7、14、21、28天这四个时间截点的数据,我们也可以看出机械通气的患者和氧疗患者,地塞米松治疗组均要好于对照组,但是不吸氧的患者如果使用地塞米松死亡率却比对照组要高。

还有一种评估药物疗效的方法,就是意向性治疗,就是治疗多少例患者可以拯救一位患者的生命。我们可以从下图看出,机械通气患者采用地塞米松(图B),在第7天需要治疗16人才能拯救一人生命,到28天治疗8人就能救一人生命。反过来,在不需要吸氧的患者,给予地塞米松会带来危害,从图D可以看出,这种危害会随着时间延长而增加,在随机后第7天,可以是几千人才会导致一人死亡,但到了治疗的第28天,激素治疗组26人左右就可能导致一人死亡。
从中也说明了,我们选择激素治疗要慎重,像卫生院或某些医生那种动不动就四件套的危害其实是相当大的,是需要摒弃的。


当然,在我国很多医院还会选择甲基强的松龙,那么甲强龙是否可以用于住院的COVID-19患者呢?我们可以看一下这篇发表在《临床感染性疾病》杂志上的一篇文章:

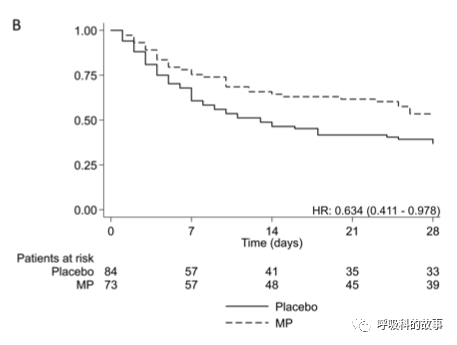
在这项研究中,研究者将受试者进行1:1分组,分别接受静脉甲基强的松龙0.5mg/公斤,每天两次持续5天和安慰剂研究,其他治疗方法相同,结果发现在主要终点上,甲基强的松龙组在28天的死亡率和对照组相当,其他次要终点上有些差异虽然看上去很明显,但均没有统计学上的差异,甚至在改善氧合方面,激素也没有比对照组更有优势。
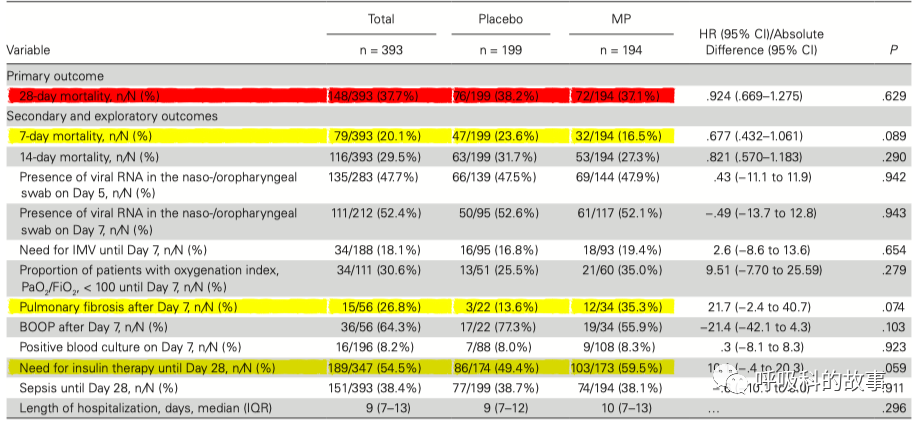

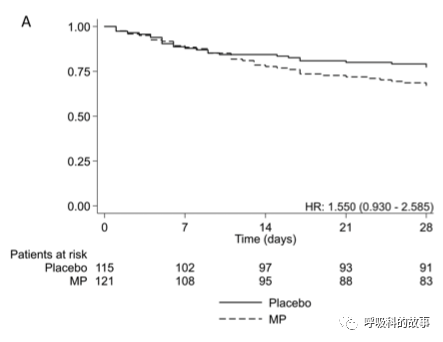
这个看上去阴性的结果令人沮丧,不过根据年龄分层却发现,在年龄>60岁的人群中,激素能有明显获益(图A);但对于年龄小于60岁患者,激素的使用反而不利于存活(图B)。
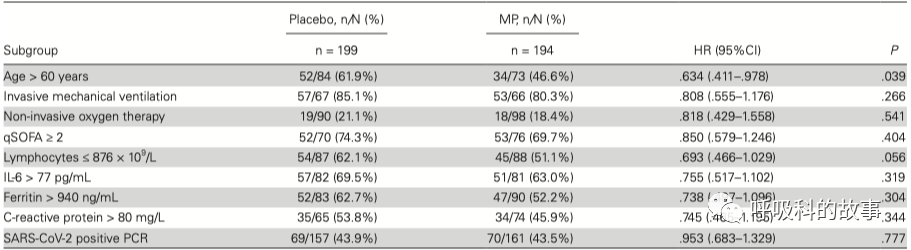
关于28天死亡的单因素分析也证明了这一点,只有年龄因素是最重要的因素,其他是否使用机械通气或者无创氧疗、实验室结果(如淋巴细胞水平、IL6水平、铁蛋白和C反应蛋白)在两组间并无差别。
大家会好奇两个研究差别不小,我们应该相信谁的呢?
通常我们判断一项研究的可信度和研究结果可推广性,我们要看几个指标:
第一,这项研究的人群数量,数量越大通常结果越可靠;
第二,是否是多中心的研究,如果是,结果更可靠。
第三,研究方案的合理性,激素的使用虽不能太长,但也不能太短,第二篇研究中有一个重要的缺陷就在于其用甲强龙的时间只有5天,对于抗炎的效果不够,因此也导致这个研究死亡率偏高。
第四,两个研究所药的药物不同,地塞米松由于抗炎效果在糖皮质激素当中最强,因此它的治疗效果最佳。
发表在《NEJM》上的第一篇文章是多中心的大规模人群研究,其可信度更高,因此我们可以推导出是否使用激素最主要的原则是看患者是否存在缺氧(不吸氧下,氧饱和度低于92%),如果存在激素获益大,如果不存在激素获益就没有了。
2 Whom:给谁用?谁能从中获益?
这个问题是紧随第一个问题而来,是不是所有呼吸困难气急的患者都能从激素的治疗中获益呢?
为了回答这个问题,我们要从性别、年龄、种族、基础疾病、实验室指标、影像学表现等多维度去分析。
前面提到,在《Methylprednisolone as Adjunctive Therapy for Patients Hospitalized With Coronavirus Disease 2019 (COVID-19; Metcovid): A Randomized, Double-blind, Phase IIb, Placebo-controlled Trial》这篇文章中提到,激素治疗只在年龄>60岁有获益,其次是实验室检查中淋巴细胞数<876/ul,其他的实验室指标如IL6、铁蛋白、C反应蛋白均不能作为预测疗效的指标。
在《Dexamethasone in Hospitalized Patients with Covid-19》文章中,发现男性、年龄<70岁的人群中获益最明显,由于是在英国做的研究,他们分析种族因素,发现在黑人、亚裔和其他少数民族群体中获益明显。

还有第一部分提到的,需要吸氧和有创机械通气的人受益最多。

我们再看另外一篇文献,其中提到如何选择合适的人群进行更精准的治疗,是发表在《Intensive Care Med》上的一篇文章:

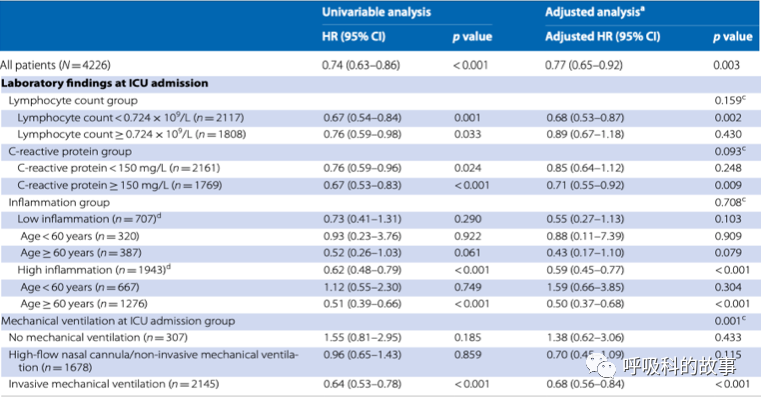
文章中对4226例入住ICU的患者进行分层,发现淋巴细胞减少(<724/ul)、CRP增高 (>150mg/L)可以作为使用激素能否获益的生物标志物。另外发现将COVID19感染可以分为低炎症组和高炎症组,其中在高炎症组中,年龄>60岁能明显获益,而年龄<60岁不仅没有获益,反而风险还轻度增高。
另外在ICU病人中,使用高流量鼻导管吸氧和无创通气的患者中使用地塞米松获益有限(HR0.96),而使用有创通气的患者获益明显(HR0.64)。
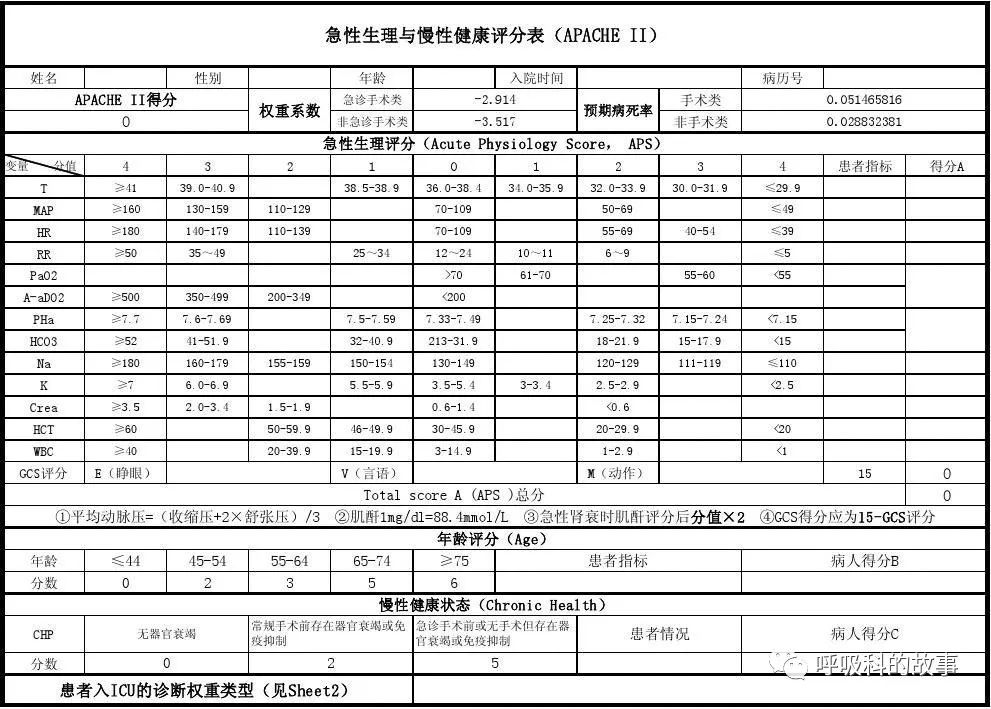
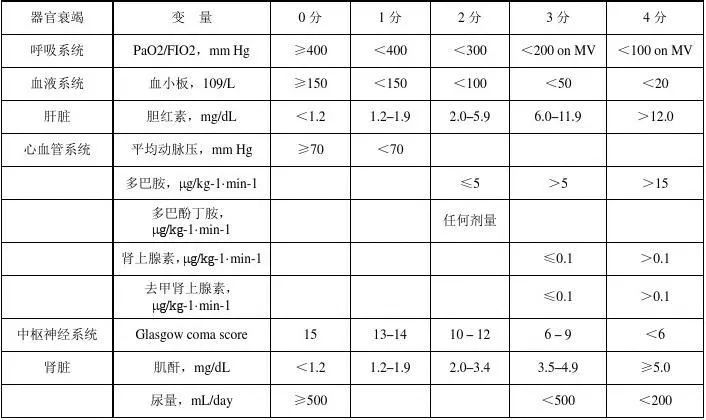
ICU里还有评价疾病严重程度的APACHE- II评分和评价器官功能不全的SOFA评分,这两个评分分别高于12分和5分应用激素疗效肯定。

附录:APACHE-II评分如下:
SOFA评分:
因此,从这些高质量的研究中,我们大概可以推测出,以下人群可以从激素中获益:
-
性别:男性比女性获益更多;
-
年龄:老年患者获益较多,60-70岁应该是获益最主要人群;
-
实验室检查:淋巴细胞数明显减低和C反应蛋白明显增高的患者能够获益;
-
严重程度:APACHE- II评分和SOFA评分高的患者获益多,也就是越重的患者越应该用激素;
-
呼吸支持:需要呼吸支持的患者才能从激素治疗中获益,而且用有创呼吸通气的患者获益更多;
-
并发症:如果存在医院获得性肺炎、高血糖和大出血并发症的患者,不能从激素治疗中获益。
3 When to give:何时用?时机如何把握?是在起病时就用?还是有炎症风暴时用?疾病后期用有益吗?
我们仍然看经典的研究《Dexamethasone in Hospitalized Patients with Covid-19》,关于应用激素时间方面,通过将使用激素时间是发病一周内或者一周后进行分层,发现症状出现一周后应用激素效果好,而如果在一周内用激素并未获益。这是因为在感染初期,炎症风暴还没有形成,这个时候使用激素可能会对机体免疫系统产生抑制作用,不利用病毒的清除,所以激素不能在发病早期使用。


上图显示激素要在病程第二阶段的后期即有呼吸困难和低氧血症时期才考虑使用。
不过,在临床上,也有一些患者特别是老年人,由于平时活动很少,所以难以表现出活动受限和活动后呼吸困难,同时他们通常发热程度不明显,仅仅表现出精神萎靡、胃口差,家属发现不对劲送往医院后,往往发现肺部严重病变,也就是网上俗称的静默肺。
正是由于恐惧大白肺和静默肺,很多医生和患者都有想早用激素的冲动,因此需要克服这种心理,我们要理解新冠病毒发病的机制,要选择合适的时机,而不应该盲目使用。
4 Which drug:选择哪一种药物?地塞米松还是甲基强的松龙?
对于我们该选择地塞米松,还是甲强龙,不同的研究给出不同的结论。由于不同研究所选用的地塞米松和甲强龙的剂量不同,所以我们在观察结论的时候要考虑到这些因素。
第一篇文献是来自美国南加州大学医院华裔医生乔人立发表在《Journal of Intensive Care Medicine》上的研究《A Comparison of Methylprednisolone and Dexamethasone in Intensive Care Patients With COVID-19》(具体的设想和分析可以参看《乔人立教授:用「病情反复」的实际病例讲解COVID-19急性期管理——根据2022/12/23给PCCM专培医生授课整理》)
研究对象是入住ICU的患者,而这里入院ICU的标准是需要氧疗,流量在40L/分和吸氧浓度>50%。他将病人分成三组,分别是常规治疗组(75位患者)、甲强龙治疗组(104例)和地塞米松治疗组(83例)。甲强龙组中甲强龙剂量是1mg/kg/d,疗程至少3天;地塞米松组则是6mg/d,持续时间至少7天。主要终点是开始治疗后50天的死亡率。这些患者如果氧合指数低于150,如果条件允许都采用俯卧位通气。
患者的基线情况大体相当,有部分患者接受了瑞德西韦和康复期血浆(考虑到是在2020年夏天的研究,这种选择可以理解)。

使用甲强龙的患者平均使用时间是5.25±3.57天,而地塞米松是8.12±3.29天,甲强龙组的28天和50天的死亡率低于地塞米松组,虽然两组之间并没有统计学差异(P=0.173),但是甲强龙组在第50天的死亡风险要比地塞米松组下降36.5%。

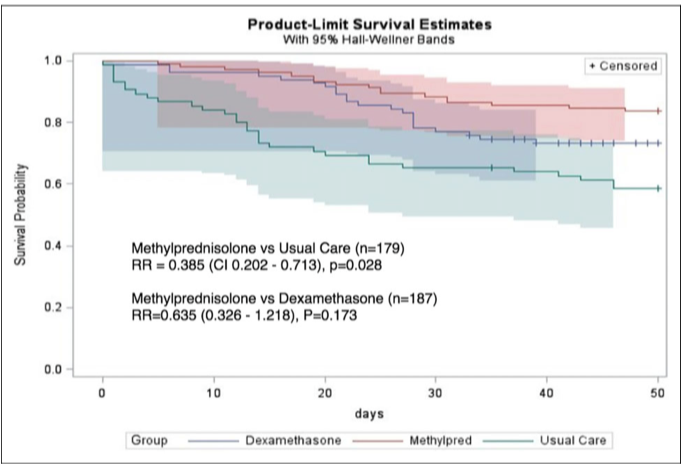
甲强龙组在接受机械通气的病人当中,疗效要明显优于地塞米松,第50天的死亡风险下降52%(P=0.0385)。

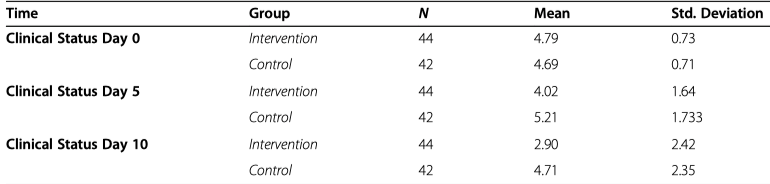
相同结论的文献还有《Methylprednisolone or dexamethasone, which one is superior corticosteroid in the treatment of hospitalized COVID-19 patients: a triple-blinded randomized controlled trial》(发表在《BMC Infectious Diseases》 (2021) 21:337)。这篇文章中采用甲强龙是2mg/kg/d(干预组),地塞米松是6mg/d使用10天(对照组),比较用的数据是根据世卫组织9分健康状态顺序量表,分数从未感染(0分)到死亡(8分),结果发现在治疗的第5天和第10天,甲强龙组的临床健康状态要优于地塞米松组。
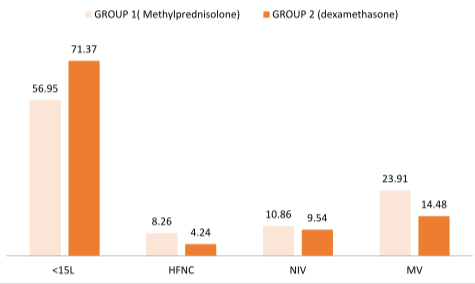
类似的研究还有《Comparison of the effect of intravenous dexamethasone and methylprednisolone on the treatment of hospitalized patients with COVID-19: a randomized clinical trial》(发表在《International Journal of Infectious Diseases》2022年),这篇文章中的研究人群是80岁以下,CT上双肺病变,氧饱和度低于93%需要氧疗的病人;分成甲强龙组和地塞米松组,采用甲强龙是60mg/d,地塞米松是8mg/d,两组最长使用时间为10天。比较28天的住院死亡率,甲强龙组以12.3%的病死率略好于地塞米松组17.1%,但是两者比较没有统计学差异(P=0.42)。但是,甲强龙组入住ICU的比例却高于地塞米松组,不过也没有统计学差异(P=0.14)。

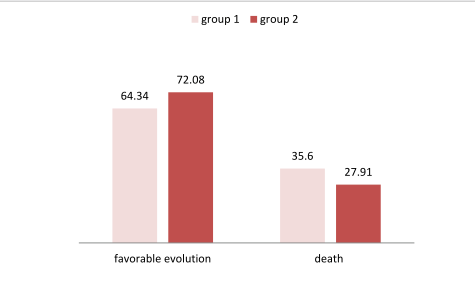
与之前几项支持甲强龙比地塞米松更好的研究不同,发表在《Annals of Medicine and Surgery》2021年的《Dexamethasone or methylprednisolone therapy in covid-19 pneumonia: A retrospective and comparative study of 513 cases》的回顾性研究却发现,地塞米松在降低死亡率和减少有创呼吸机方面比甲强龙有优势:
还有一些两种药物的对比研究,由于涉及到更大剂量的甲强龙,因此我将在后面的剂量对比中进行分析。
目前比较遗憾的是这些比较地塞米松和甲强龙的研究存在两个问题:
-
规模太小,通常只有几十例到数百例的对照,说服力不强,也导致两者之间的差异常常没有统计学差异;
-
有些研究研究人群虽然有500例以上,但是却是回顾性研究,其说服力远不如前瞻性研究;
-
由于药物使用方式和剂量以及持续时间各不同,所以难以通过Meta分析的方法进行荟萃分析。
总之,总体来看,甲强龙在降低病死率和改善预后方面的效果要好于地塞米松,当然其副作用也要多于地塞米松(后面会提到)。当然,两者到底差异大不大,我们到底应该选用哪一种药?我觉得还需要更大规模的前瞻性研究来说明。
令人遗憾的是,目前在我们医院,由于甲强龙经常处于断货的状态,我们不得不只用地塞米松,因此一方面影响我们对这两个药的对比评价,一方面可能也影响重症患者的存活率。
本来,想一口气把激素使用的方方面面都写完,但是平时工作太忙,今天白天又是一个忙碌的白班,所以实在没时间。但是又觉得大家很想了解激素使用方面的知识,我个人经验也不足,还在积累当中,所以结合文献和大家先分享一些国外文献的内容,提供一些治疗方面的参考,而不是盲目地用药。
下期再继续谈谈激素剂量、疗程、不良反应等方面的内容。
: , 。 视频 小程序 赞 ,轻点两下取消赞 在看 ,轻点两下取消在看


