【好文推荐】白细胞计数、中性粒细胞绝对值及相对值与青年卒中患者预后的相关性研究
时间:2023-11-06 12:01:03 热度:37.1℃ 作者:网络
摘要
目的 探讨白细胞计数(WBC)、中性粒细胞绝对值(ANC)及相对值(RNC)与青年卒中患者出院时神经功能缺损、不良预后及90 d不良预后的相关性。
方法 本研究为回顾性研究,纳入18~45岁发病72 h到院的首次缺血性卒中患者,以出院时NIHSS评分,出院时和90 d mRS评分为结局评价指标,采用多因素Logistic回归分别分析WBC四分位分组、ANC、RNC与中重度神经功能缺损(NIHSS评分>4分)和不良预后(mRS评分2~5分)的关系。
结果 WBC>7.82×10 9/L与出院时中重度神经功能缺损和90 d预后不良独立相关,ANC仅与90 d预后不良独立相关,而RNC与出院时中重度神经功能缺损、预后不良及90 d预后不良均独立相关。
结论 WBC>7.82×10 9/L是青年卒中患者出院时中重度神经功能缺损及90 d预后不良的独立危险因素。RNC升高比ANC更具有提示作用,其与出院时中重度神经功能缺损、预后不良及90 d预后不良的独立相关。
尽管缺血性卒中的发病率随着年龄的增长而增加,但仍有10%~20%的患者为18~45岁青年,且在过去10 y,青年卒中发病率增长了40%。同时,一项全球青年卒中Meta分析研究也表明,亚洲人青年卒中患病率最高,可达38.7%。缺血性卒中是导致长期残疾的主要原因,并对患者和家属的生活质量产生深远的影响,带来沉重的社会经济压力。既往存在的慢性轻微全身炎症反应已成为公认的卒中病理生理特征,现有证据表明,慢性炎症反应与缺血性卒中风险增加有关。白细胞计数(white blood cell count,WBC)是慢性炎症发病机制中一个标记物,可能促进卒中发生。中性粒细胞作为最大的白细胞亚群,其与缺血性卒中有类似的相关性。但截止目前,青年卒中患者WBC及其亚群与不良预后的关系尚缺乏研究证据。
因此,我们通过回顾性分析青年卒中患者WBC、中性粒细胞绝对值(absolute neutrophil count,ANC)和相对值(relative neutrophil count,RNC)与出院时神经功能缺损、预后不良和90 d预后不良的相关性,为青年卒中患者炎症反应对缺血性卒中结局的影响提供理论依据,以期更进一步明确卒中不良预后的危险因素,协助青年卒中高危人群的识别与筛选。
1 对象与方法
1.1 研究对象 回顾性纳入2019年1月-2021年12月于首都医科大学附属北京天坛医院神经病学中心连续收治的青年缺血性卒中患者。本研究经首都医科大学附属北京天坛医院伦理委员会批准。纳入标准:年龄18~45岁;首次卒中,发病72 h内到院;诊断为脑梗死、短暂性脑缺血发作,标准参考《中国急性缺血性脑卒中诊治指南2018》。排除标准:缺少血常规结果;脑出血、静脉性脑梗死等;脑肿瘤、脑外伤史,严重心、肝、肾等疾病;其他神经系统病变;发病前mRS≥2分。
1.2 临床资料收集 收集患者的人口学信息(年龄、性别、BMI)、血管危险因素(高血压、糖尿病、冠心病、房颤、吸烟和饮酒史)、实验室结果(血糖、肾小球滤过率(eGFR)、甘油三酯(TG)、总胆固醇(TC)、高密度脂蛋白胆固醇(HDL)、低密度脂蛋白胆固醇(LDL)、糖化血红蛋白。
1.3 结局定义 以出院时NIHSS评分作为神经功能缺损评估标准,出院时改良Rankin量表(mRS)评分和90 d mRS评分衡量卒中后患者预后评估标准,为结局指标。NIHSS评分赋值0~42分,分数越高表示神经受损越严重。分值>4分提示存在中重度神经功能缺损。mRS评分赋值0~6分;分值2~5分提示预后不良,6分提示死亡。
1.4 统计学方法 采用SPSS 24.0软件进行统计学分析。符合正态分布的计量资料均数±标准差(x±s)表示,不符合正态分布的计量资料以四分位数表示,计数资料以率(%)表示,计量资料采用Kruskal-Wallis秩和检验,计数资料采用χ2或Fisher精确概率法比较。以出院时NIHSS评分(>4分 vs ≤4分)、出院时和90 d mRS评分(2~5分 vs 0~1分)为因变量,采用多因素Logistic回归分别分析WBC四分位分组、ANC、RNC与中重度神经功能缺损和不良预后的关系。敏感性分析为进一步去除肺部感染、泌尿系感染、感染性腹泻人群进行分析。以双侧P<0.05为差异有统计学意义。
2 结果
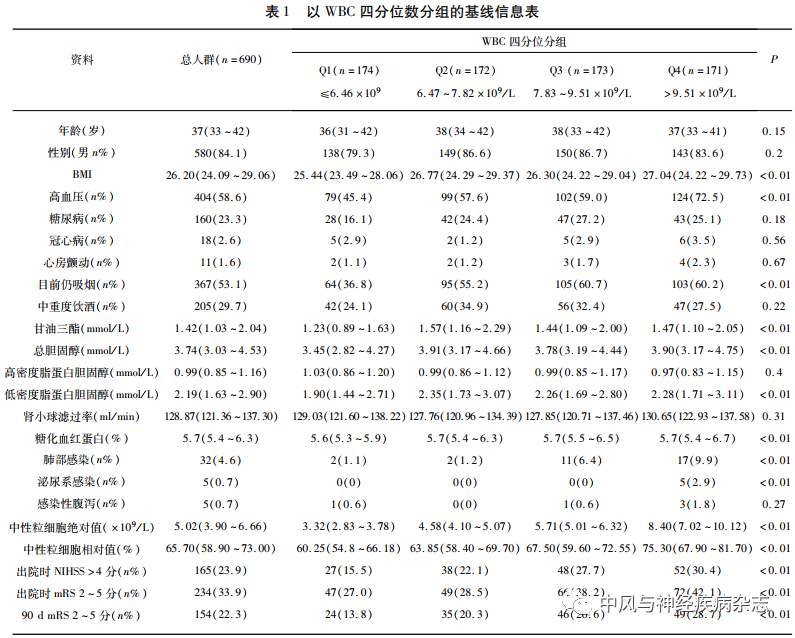
根据入排标准,最终共纳入690例,年龄中位数为37岁,男性581例(84.1%)。根据WBC四分位数分为4组,即Q1为WBC≤6.46×109/L;Q2为6.46×109/L<WBC≤7.82×109/L;Q3为7.82×109/L<WBC≤9.51×109/L;Q4为>9.51×109/L。
2.1 基线信息 比较白细胞计数升高增加高血压、目前吸烟、肺部感染、泌尿系感染发生风险,且糖化血红蛋白、甘油三酯、总胆固醇、低密度脂蛋白胆固醇水平升高(P<0.05)。随着WBC升高,青年卒中患者出院时中重度神经功能缺损、出院时预后不良、90 d预后不良的风险更高(P<0.01)(见表1)。
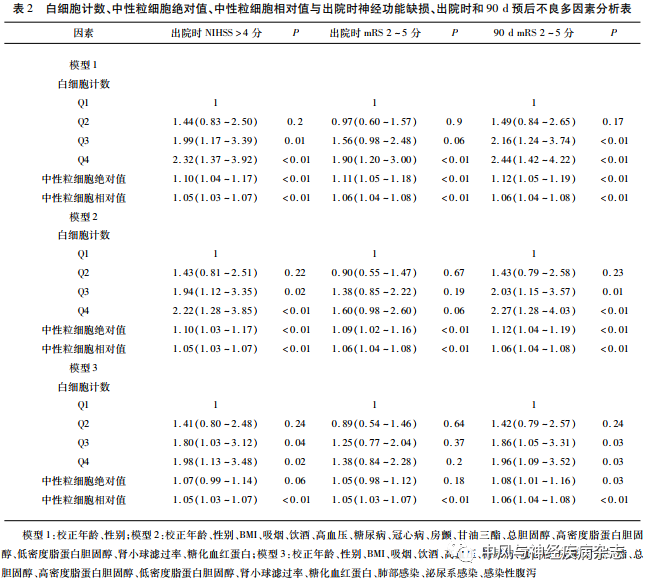
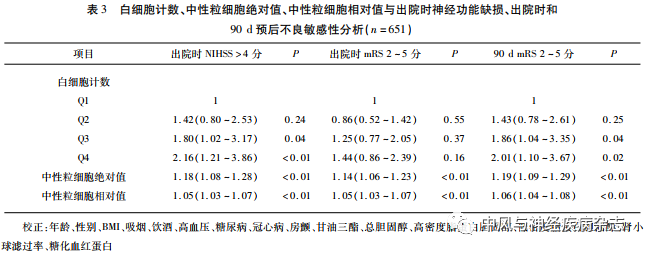
2.2 WBC与出院时神经功能缺损、出院时和90 d预后不良相关性分析 校正年龄、性别、BMI、吸烟、饮酒、高血压、糖尿病、冠心病、房颤、甘油三酯、总胆固醇、高密度脂蛋白胆固醇、低密度脂蛋白胆固醇、肾小球滤过率、糖化血红蛋白、肺部感染、泌尿系感染、感染性腹泻(模型3),结果表明与WBC≤6.46×109/L相比,7.82×109/L<WBC≤9.51×109/L和>9.51×109/L患者出院时中重度神经功能缺损和90 d预后不良发生风险升高1.80~1.98倍(P<0.05),而出院时预后不良风险无明显影响(见表2)。且在进一步敏感性分析中(删除肺部感染、泌尿系感染及感染性腹泻人群,n=651例),仍然得到了一致的结果(见表3)。
2.3 ANC、RNC与出院时神经功能缺损、出院时和90 d预后不良相关性分析 在模型3分析中,ANC仅与90 d预后不良独立相关(P=0.03),而与出院时中重度神经功能缺损、预后不良无关。但RNC是出院时中重度神经功能缺损、预后不良及90 d预后不良(P<0.01)的独立危险因素(见表2)。进一步敏感性分析中,ANC、RNC与出院时中重度神经功能缺损、预后不良及90 d预后不良均具有显著相关性(P<0.01)(见表3)。
3 讨论
我们研究发现:(1)WBC>7.82×109/L患者出院时中重度神经功能缺损和90 d预后不良风险更高,且不受其他因素影响,而与出院时预后不良风险无关;(2)ANC仅与90 d预后不良独立相关,而与出院时中重度神经功能缺损、预后不良无关;(3)RNC是出院时中重度神经功能缺损、预后不良及90 d预后不良的独立危险因素,RNC越高,神经功能缺损、预后不良风险更高。
很多研究发现WBC升高与脑卒中不良预后或死亡等相关,这可能表明炎症反应与卒中同时发生,或卒中本身导致了炎症反应,其中很多炎性因子,包括WBC等,参与了缺血性卒中发生发展过程。这些研究主要纳入缺血性卒中人群,以中老年人群为主。来自Registry of the Canadian Stroke Network注册研究在8829例缺血性卒中患者(平均年龄71.95岁)中,WBC升高是卒中严重程度(NIHSS评分>8分)、出院时预后不良(mRS 3~6分)和30 d死亡的独立危险因素(HR 1.04~1.09,P<0.01)。多项研究纳入急性缺血性卒中患者(平均年龄60~70岁),发现卒中后12~72 h内采用WBC评估全身炎症反应状态,其与卒中严重程度、病灶体积、住院死亡率、出院时和30 d不良预后(mRS≥2分)。而青年卒中患者WBC与神经功能缺损、临床预后的关系尚不明确,我们研究则在青年卒中人群(年龄中位数为37岁)中证实了,WBC升高(>7.82×109/L)与出院时中重度神经功能缺损独立相关,但未发现其与出院时预后不良相关,这可能与青年卒中人群卒中恢复较好有关,仅33.9%出院时预后不良(mRS 2~5分),而NIHSS评分可以更详细的体现轻症患者神经功能缺损差异。同时,WBC升高(>7.82×109/L)是90 d预后不良独立危险因素,也一定程度表明了发病早期的炎症反应,不论是应激性升高还是感染等,均显著影响患者长期预后。
作为白细胞的最大亚群,中性粒细胞在动脉粥样硬化、血栓形成和卒中的主要过程中发挥着重要作用。一项纳入27811例老年健康人群研究,随访11.5 y的结果表明,WBC,尤其是ANC与致死性卒中风险增加有关,且当计数水平增加超过25%与老年人群中发生致死性卒中的风险增加相关,也有很多研究表明ANC与中老年人群缺血性卒中发病独立相关。而我们的研究则以青年卒中患者为研究对象,进一步分别分析ANC、相对值与出院时中重度神经功能缺损、预后不良及90 d预后不良的相关性,结果表明ANC升高仅增加90 d预后不良风险,而RNC是出院时中重度神经功能缺损、预后不良及90 d预后不良的独立危险因素,这也提示与ANC相比,RNC更有利于预测卒中不良预后风险。
因此,对于青年卒中患者,尽管患者无感染证据,但存在WBC升高(>7.82×109/L)、RNC升高等,均提示患者出院时中重度神经功能缺损、预后不良及90 d预后不良的风险升高。临床医师对于无症状炎症反应给予更多关注,以遏制患者出现不良结局的风险。
本研究仍存在一定局限性。首先,本研究纳入人群男性占比达84.1%,偏高,这主要由于女性患者病因为免疫相关疾病比例更高,这些患者多在当地医院已明确病因并予相应治疗,至我院就诊比例下降,或已转至风湿免疫科就诊等,因而女性患者比例相对较低。其次,我们患者90 d mRS评分0~1分比例约为77.7%,其他青年卒中相关研究 mRS评分0~1分比例分别为55%、68%,而入院NIHSS评分3分、5分,我们入院NIHSS评分为3分这可能与我们纳入青年卒中患者较轻及诊疗水平相对良好有关。
4 结论
WBC>7.82×109/L是青年卒中患者出院时中重度神经功能缺损及90 d预后不良的独立危险因素。RNC升高比ANC更具有提示作用,其与出院时中重度神经功能缺损、出院时和90 d预后不良独立相关。
参考文献
[1]Ekker M,Boot E,Singhal A,et al.Epidemiology,aetiology,and management of ischaemic stroke in young adults[J].The Lancet.Neurology,2018,17(9):790-801.
[2]Maaijwee N,Rutten-Jacobs L,Schaapsmeerders P,et al.Ischaemic stroke in young adults:risk factors and long-term consequences[J].Nature Reviews.Neurology,2014,10(6):315-325.
[3]Jacob MA,Ekker MS,Allach Y,et al.Global differences in risk factors,etiology,and outcome of ischemic stroke in young adults-A worldwide meta-analysis:The GOAL Initiative[J].Neurology,2022,98(6):e573-e588.
[4]Ekker MS,Verhoeven JI,Vaartjes I,et al.Stroke incidence in young adults according to age,subtype,sex,and time trends[J].Neurology,2019,92(21):e2444-e2454.
[5]Murray KN,Buggey HF,Denes A,et al.Systemic immune activation shapes stroke outcome[J].Mol Cell Neurosci,2013,53:14-25.
[6]Moskowitz MA,Lo EH,Ladecola C.The science of stroke:mechanisms in search of treatments[J].Neuron,2010,67(2):181-198.
[7]Parthasarathy S,Steinberg D,Witztum JL.The role of oxidized low-density lipoproteins in the pathogenesis of atherosclerosis[J].Annu Rev Med,1992,43:219-225.
[8]Algin A,Inan I.The role of radiologic,clinical and biochemical parameters in prediction of stroke mortality[J].Neurosciences (Riyadh),2019,24(2):110-114.
[9]Wang T,Jiang CQ,Xu L,et al.White blood cell count and all-cause and cause-specific mortality in the Guangzhou biobank cohort study[J].BMC Public Health,2018,18(1):1232.
[10]Huh J,Ross G,Chen R,et al.Total and differential white blood cell counts in late life predict 8-year incident stroke:the Honolulu Heart Program[J].Journal of the American Geriatrics Society,2015,63(3):439-446
[11]Hu Z,Lu Z,Zhu F,et al.Higher total white blood cell and neutrophil counts are associated with an increased risk of fatal stroke occurrence:the Guangzhou biobank cohort study[J].BMC Neurology,2021,21(1):470.
[12]Furlan J,Vergouwen M,Fang J,et al.White blood cell count is an independent predictor of outcomes after acute ischaemic stroke[J].European Journal of Neurology,2014,21(2):215-222.
[13]Nayak AR,Kashyap RS,Kabra D,et al.Evaluation of routinely performed hematological and biochemical parameters for the prognosis of acute ischemic stroke patients[J].Neurol Sci,2011,32(5):855-860.
[14]Qu X,Shi J,Cao Y,et al.Prognostic value of white blood cell counts and C-reactive protein in acute ischemic stroke patients after intravenous thrombolysis[J].Current Neurovascular Research,2018,15(1):10-17.
[15]Kerr R,Stirling D,Ludlam CA.Interleukin 6 and haemostasis[J].Br J Haematol,2001,115(1):3-12.
[16]Kazmierski R,Guzik P,Ambrosius W,et al.Predictive value of white blood cell count on admission for in-hospital mortality in acute stroke patients[J].Clinical Neurology and Neurosurgery,2004,107(1):38-43.
[17]Audebert HJ,Rott MM,Eck T,et al.Systemic inflammatory response depends on initial stroke severity but is attenuated by successful thrombolysis[J].Stroke,2004,35(9):2128-2133.
[18]Balestrino M,Partinico D,Finocchi C,et al.White blood cell count and erythrocyte sedimentation rate correlate with outcome in patients with acute ischemic stroke[J].Journal of stroke and cerebrovascular diseases:the official journal of National Stroke Association,1998,7(2):139-144.
[19]Yoon S,Zheng Z.Elevated total white blood cell count with high blood glucose is associated with poor outcome after ischemic stroke[J].Journal of Stroke and Cerebrovascular Diseases:the Official Journal of National Stroke Association,2005,14(2):88-93.
[20]Jickling G,Liu CD,Ander BP,et al.Targeting neutrophils in ischemic stroke:translational insights from experimental studies[J].J Cereb Blood Flow Metab,2015,35(6):888-901.
[21]Wu T,Chien K,Lin H,et al.Total white blood cell count or neutrophil count predict ischemic stroke events among adult Taiwanese:report from a community-based cohort study[J].BMC Neurology,2013,13:7.
[22]Zia E,Melander O,Bjorkbacka H,et al.Total and differential leucocyte counts in relation to incidence of stroke subtypes and mortality:a prospective cohort study[J].J Intern Med,2012,272(3):298-304.
[23]Putaala J,Strbian D,Mustanoja S,et al.Functional outcome in young adult ischemic stroke:impact of lipoproteins[J].Acta
Neurologica Scandinavica,2013,127(1):61-69.
[24]Nedeltchev K,der Maur T,Georgiadis D,et al.Ischaemic stroke in young adults:predictors of outcome and recurrence[J].Journal of Neurology,Neurosurgery,and Psychiatry,2005,76(2):191-195.
基本信息
基金项目: 北京市科学技术委员会资助项目(Z20100005620010)-基于人工智能的脑血管病临床诊疗决策研究;北京市医院管理中心创新梦工厂(202112)
作者单位: (首都医科大学附属北京天坛医院神经病学中心,北京 100070)
通讯作者: 赵性泉,E-mail:[email protected]
引用
贾娇坤,刘艳芳,郭加欢等.白细胞计数、中性粒细胞绝对值及相对值与青年卒中患者预后的相关性研究[J].中风与神经疾病杂志, 2022, 39(8): 676-680.



