神经精神性狼疮如何管理?一文读懂!
时间:2022-02-18 12:22:20 热度:37.1℃ 作者:网络
神经精神性狼疮(NPSLE)是指一系列与系统性红斑狼疮(SLE)相关的神经和精神症状。NPSLE包括异质性和罕见的神经精神(NP)表现,涉及中枢和周围神经系统。由于缺乏金标准,诊断NPSLE是一个临床挑战,必须严格排除任何其他潜在原因,之后,必须根据症状表现和严重程度,采取个体化治疗策略,大剂量糖皮质激素和静脉注射环磷酰胺仍然是重症患者的基石,这些症状被认为反映了炎症或潜在的自身免疫性过程。如果无效,可使用利妥昔单抗、免疫球蛋白。当患者出现轻至中度NP表现,或需要维持治疗时,可考虑硫唑嘌呤或霉酚酸酯。当存在血栓形成的潜在过程时,抗凝和抗血小板是必须的,特别是抗磷脂抗体阳性或抗磷脂综合征存在时。
NPSLE的发病机制
两种不同的病理生理过程可能导致NPSLE的NP症状:
1、炎症,与促炎和/或自身免疫性介导有关;
2、血栓/缺血性表现,伴有血管闭塞、微血管病变和出血;
在相当大比例的NPSLE患者中,这两种病理生理变化都被报道共存,并表现为广泛的异质性。
NPSLE的临床表现
1999年美国风湿病学会(ACR)的分类标准中,确定19种可能见于SLE患者的神经精神症状。其中12个症状与中枢神经系统有关,包括无菌性脑膜炎、脑血管病变、狼疮性头痛、脱髓鞘综合征、运动失调(舞蹈病)、脊髓病、癫痫发作、急性精神错乱状态、焦虑症、认知功能障碍、情感障碍及精神病;7个症状与外周神经系统有关,包括急性炎性脱髓鞘病变(格林-巴利综合征)、自主神经病变、重症肌无力、颅神经病变、神经丛病、单神经病和多发性神经病。
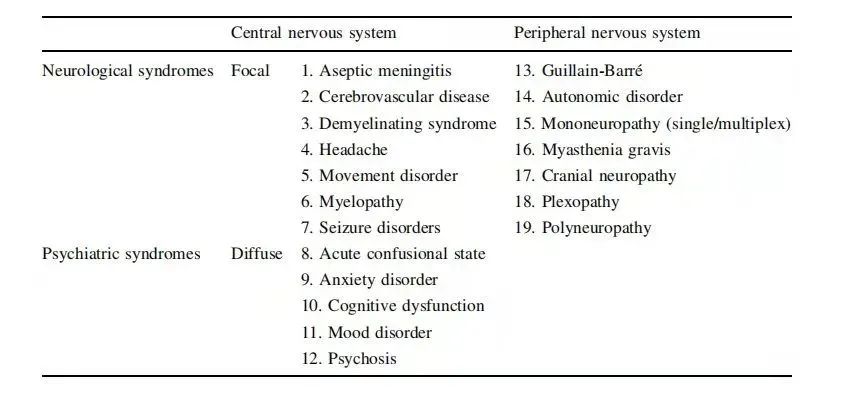
神经精神狼疮表现情况表
(来自美国风湿病学会)
NPSLE的检查及评估
自身抗体:抗核抗体、抗双链DNA抗体、抗Sm抗体、抗Ro抗体、抗La抗体和抗组蛋白抗体有助于诊断SLE,对NPSLE无特异性。有报道称抗核糖体P抗体与精神疾病和严重抑郁症有关。抗磷脂抗体与心血管疾病、癫痫发作、中度至重度认知障碍、脊髓病和运动障碍有关。
神经影像学检查:多种神经影像学检查方法可用于检测NPSLE的神经受累情况,或排除其他疾病(神经外科或感染性疾病)。首选核磁共振成像(MRI),如果有局灶性神经缺损、癫痫或与抗磷脂综合征相关的血栓事件,MRI很可能显示异常;而情绪障碍、神志不清、认知障碍或头痛的患者,MRI则可能无异常发现。
脑脊液检查:脑脊液分析主要用于排除中枢神经系统感染,但在无菌性脑膜炎、血管炎和横贯性脊髓炎的病例中也可能显示异常。
电生理学检查:有助于诊断潜在的癫痫或周围神经病变。
心理评估:当怀疑患者存在认知障碍时,需要进行心理学评估。
NPSLE的治疗
NPSLE可归因于SLE疾病活动,但也可独立于SLE发生,并与其他疾病因素相关,如抗磷脂综合征等。NPSLE的具体治疗一般取决于患者潜在的病理生理机制,例如炎症、缺血,或者两者都有。(见图1、图2)
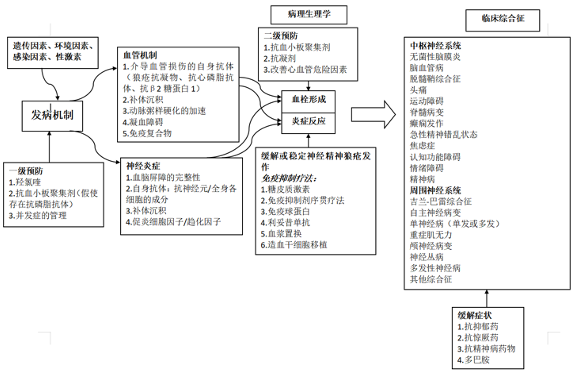
图1:神经精神狼疮的治疗选择
炎症机制导致的NPSLE的治疗策略:
对于潜在机制为SLE疾病活动的NPSLE,例如无菌性脑膜炎、视神经炎、横贯性脊髓炎、周围神经病变、难治性癫痫、精神病和急性神志不清状态,糖皮质激素是基础治疗药物。糖皮质激素的诱导治疗通常使用中高剂量,严重表现需要使用甲泼尼龙冲击治疗(如横贯性脊髓炎)。此外,应及时联合免疫抑制剂治疗:如环磷酰胺、吗替麦考酚酯、硫唑嘌呤、环孢素、利妥昔单抗及贝利尤等。
缺血导致的NPSLE的治疗策略:
当NPSLE潜在的病理生理机制是缺血,且抗磷脂抗体持续呈中至高滴度阳性时,推荐使用抗血小板/抗凝治疗。
图2 基于现有科学证据及来自Leiden NPSLE队列研究数据的NPSLE治疗方法。
当怀疑存在缺血性和炎症性的致病机制时,可在同一患者身上采用免疫抑制治疗和二级预防相结合的方法。
1、对于症状轻微的患者,对症治疗就足够了,或者可以使用0.5mg/kg/d的糖皮质激素±2 mg/kg硫唑嘌呤,治疗3-6个月后,可重新评估症状。
2、对于病情危重的NPSLE患者,可静脉滴注甲泼尼龙(1g/d)并维持3天的脉冲式治疗。
3、泼尼松的剂量应逐渐减少。
4、当有可能时,泼尼松的剂量应保持在<7.5 mg/d。硫唑嘌呤或其他DMARDs如吗替麦考酚酯的使用,可根据专家的意见或是否有合并其他的SLE累及的器官损害。
参考文献:
1. Ce´sar Magro-Checa, et al. Management of Neuropsychiatric Systemic Lupus Erythematosus: Current Approaches and Future Perspectives. Drugs (2016) 76:459–483
2. 中华医学会风湿病学分会,国家皮肤与免疫疾病临床医学研究中心,中国系统性红斑狼疮研究协作组. 2020中国系统性红斑狼疮诊疗指南[J]. 中华内科杂志,2020(3).


