骨科的“冷血杀手”,骨筋膜室综合征
时间:2024-08-11 18:05:13 热度:37.1℃ 作者:网络
骨筋膜室综合征(ACS)是指由骨折、血管损伤、软组织损伤等引起的组织间隙内压力超过灌注压,阻断筋膜室内组织微循环,导致筋膜室内容物(主要是肌肉和神经)发生进行性缺血坏死而引起的临床症候群。
骨筋膜室综合征是创伤骨科中最为严重的临床表现,处理起来甚为棘手,被成为“骨折后的冷血杀手”。
骨筋膜室综合征是骨科急症,一旦发生若不及时抢救可出现肢体缺血坏死甚至危及生命,因此我们需要高度警惕。
一、解剖
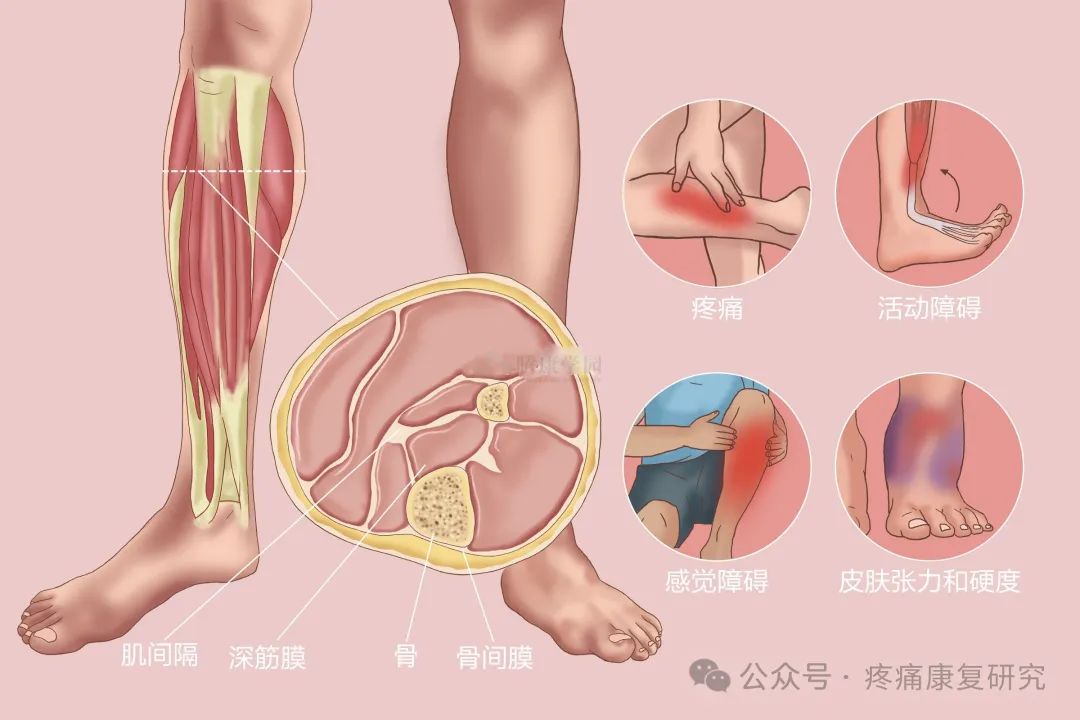
骨筋膜室是指由骨、骨间膜、肌间隔和深筋膜所构成。室壁是坚韧而缺乏弹性的深筋膜、骨壁或骨间膜;室内为丰富的肌肉组织、神经、血管。
骨筋膜室存在于如小腿、前臂、手、足、大腿、臀部等部位。
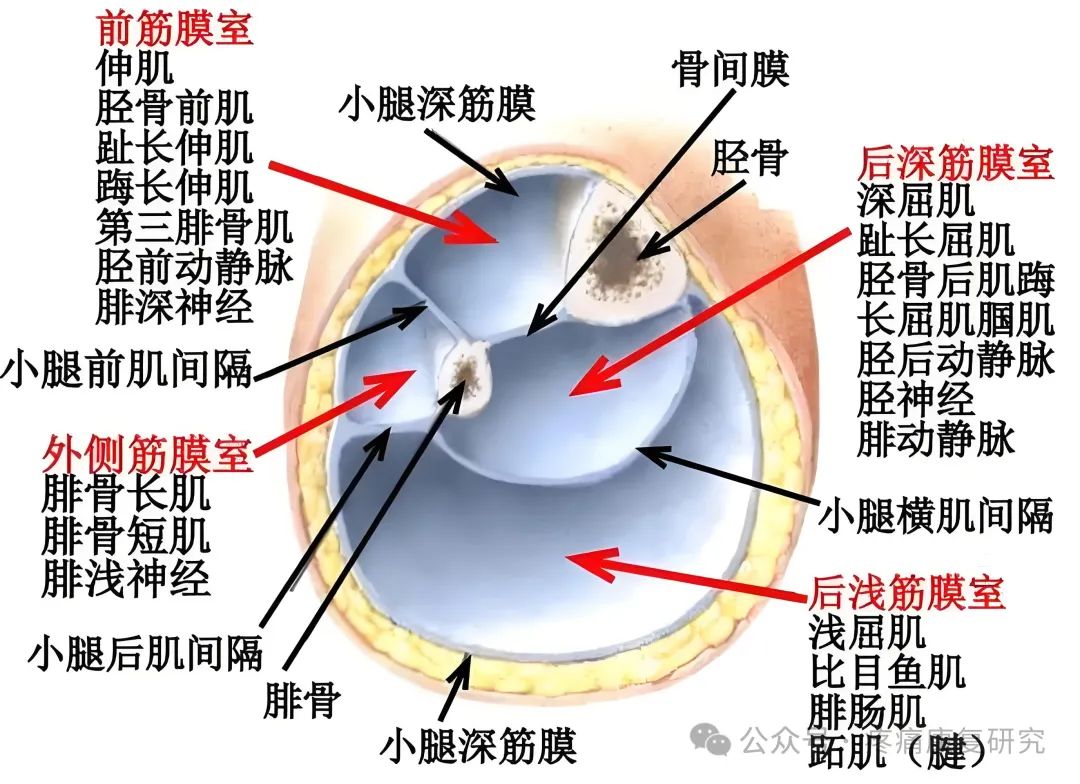
在四肢的筋膜间隙中,前臂与小腿都是双骨,中间有坚强的骨间膜。由双骨、骨间膜,肌间隔与筋膜组成的间隔区比较坚韧,无扩展余地,易于形成筋膜间隙综合征。
小腿前室发生率最高,其次深后室和外侧室,再次前臂掌室。
易发生于青壮年骨折后。因为青壮年肌肉粗壮发达,能承受肌肉肿胀的有效间隙相比老年人小。
二、病理生理
组织筋膜室的灌注与小动脉和毛细血管灌注梯度有关。正常 ICP 为0~8 mmHg。
当压力超过毛细血管充盈压力时,营养性组织灌注被阻止,导致组织缺血。同时,静脉和淋巴流出也受到影响,导致筋膜室内压力进一步升高。更高的筋膜室压力损害了小动脉水平的血流,导致进一步的缺血。
灌注压力与血压有关。在实验模型中,当筋膜间压力在舒张压(BP)10 mm Hg以内时,肌肉缺血发生。缺血会触发释放血管活性化学物质和细胞因子。内皮变得通透,导致更多的组织水肿,加重 ICP 的增加。
肌肉细胞释放肌红蛋白,导致横纹肌溶解。横纹肌溶解在多达23%的ACS病例中伴随发生。高循环水平的肌红蛋白导致肾小管阻塞和急性肾损伤。
最终,细胞死亡发生,释放的物质进一步加剧筋膜室内的水肿(下图展示了这一周期)。
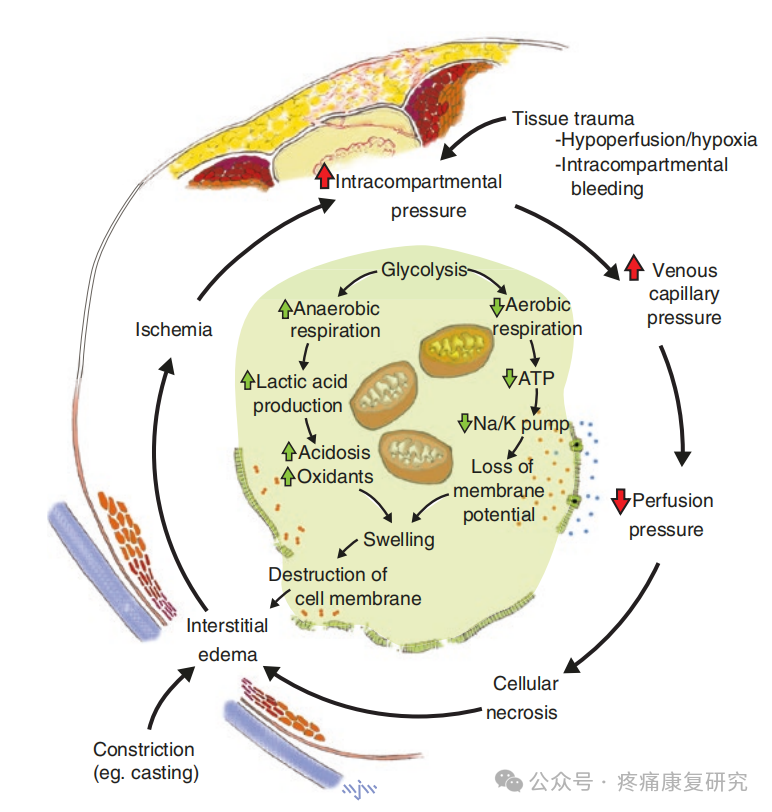
急性筋膜室综合症的病理生理学。
收缩、组织创伤、水肿或出血导致肌肉或骨筋膜室内压力增加。随着室内压力的增加,静脉毛细血管压力升高,导致低灌注(红色箭头)。
细胞内代谢从有氧转变为无氧。细胞变为酸性,氧化物积累。由于钠钾泵失效,细胞肿胀。细胞膜被破坏,细胞内内容物进入间质,导致更多的水肿。
当灌注减少到低于关键阈值且持续时间较长时,细胞死亡和坏死发生。
筋膜间压力持续升高到 30 mmHg以上4~8小时会导致不可逆的组织损伤。几乎所有在6小时内接受筋膜切开术的患者都能完全恢复功能,但在12小时内仅68%的患者能恢复,超过12小时后只有8%的患者能恢复。
三、危险因素
ACS的危险因素可大致分为导致筋膜室内容物增加和导致筋膜室容积减少两大类。

1.导致筋膜室内容物增加的危险因素
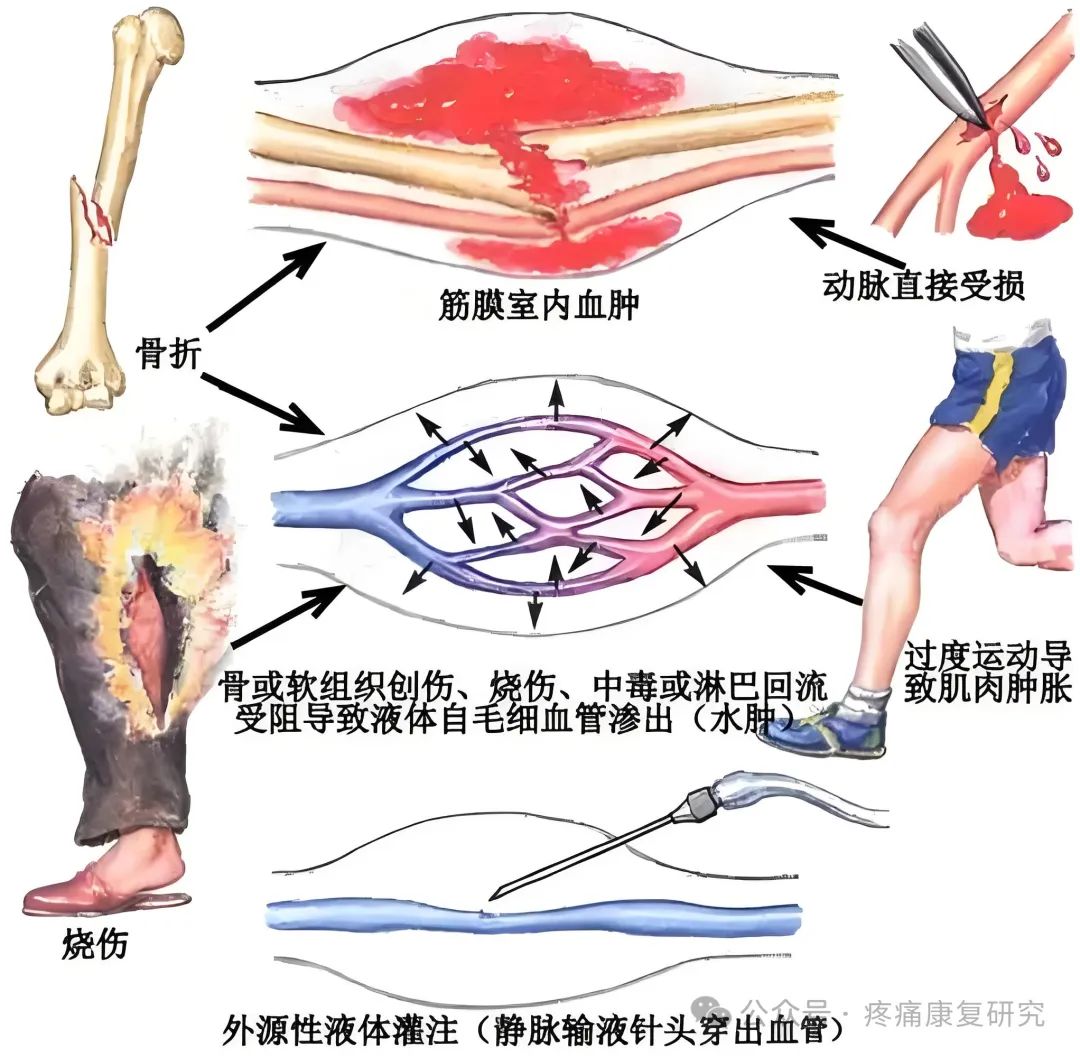
①创伤
在创伤所致的ACS中约有70%与骨折相关,其中胫腓骨骨折、尺桡骨骨折是引起成人ACS的最常见原因。
文献报道,开放性骨折与闭合性骨折发生ACS的概率并无差别。此外,软组织损伤、挤压伤亦是导致ACS的重要危险因素。
②出血和血肿
血友病患者受伤后出血、长期接受抗凝治疗患者伴有肢体软组织损伤等情况下,可发生筋膜室内出血,形成血肿,造成短时间内筋膜室内压力急剧升高;此外,上肢肱动脉损伤、下肢腘动脉损伤亦可引起ACS。
③感染、烧伤、蛇咬伤等因素
这些因素可引起筋膜室内毛细血管通透性增强,组织间液渗出增多,组织水肿加重,进而使筋膜室内容物增加。
④其他危险因素
包括肢体输液不当,各种血管介入手术,动脉内注射药物或硬化剂。
2.导致筋膜室内容积减少的危险因素
①局部严重压迫
肢体被重物或自身重量长时间压迫、术中截石位摆放时间过长、石膏外固定不恰当等可造成筋膜室受压,内容积减少;
②包扎过紧
夹板、石膏、绷带及敷料包扎过紧。
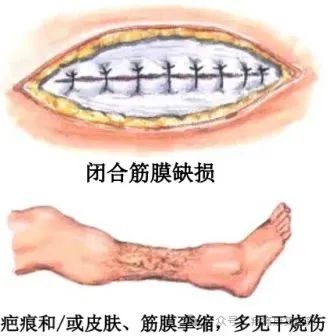
③筋膜室受到挤压
闭口筋膜缺损;瘢痕和(或)皮肤、筋膜挛缩,多见于烧伤。
四、临床表现
骨筋膜室综合征一般发病比较迅速,严重者大约24小时即可形成典型的症状和体征。
典型症状
①疼痛
疼痛是本病最早、最常见的临床表现,其特点是创伤后患肢持续性剧烈疼痛,呈进行性加剧。
疼痛往往超出创伤范围,与损伤程度不相称,镇痛药物常无法缓解。筋膜间隙内压力越高,疼痛越严重。
被动牵拉痛是该病早期最敏感的指标,一旦出现这种表现即可断定肌肉已发生明显缺血。但在临床实践中仅依靠疼痛来判断骨筋膜室综合征可能会造成误诊。
②活动障碍
活动障碍是该病的重要观察指标,主要表现为手指伸屈障碍、足趾背屈障碍、足趾跖屈障碍以及下肢伸屈活动障碍。
③感觉障碍
在骨筋膜室综合征的进展过程中,感觉障碍往往早于功能障碍出现,而麻痹则出现相对较晚。一般初期为感觉过敏,进而迟钝,后期感觉丧失。
④皮肤张力和硬度
皮肤张力增大和触摸肌肉部位时硬度增加,均是间隙内压力增高的外在表现,可据此判断间隙内压力的变化趋势。
张力越大表明肿胀越严重、间隙内压力越高,部分患者的伤肢皮肤可出现数量不等的散在性张力性水泡,后部肿胀明显,并有轻度爸白和紫绀。
临床上可将骨筋膜室综合征的典型症状和体征总结为“5P”征,即:
-
疼痛(pain)或由疼痛转为无痛(painless)
-
苍白(pallor)
-
无脉(pulselessness);
-
麻痹(paralysis)
-
感觉异常(paresthesia)
但当患者出现明显的“5P”征时,往往提示已失去最佳治疗时机,可能导致肢体残疾甚至截肢等严重后果。
五、检查
1.体格检查
医生重点检查肢体肿胀、压痛、肌肉被动牵拉痛。
2.实验室检查
血常规、肝肾功能、凝血功能、尿常规等。
3.影像学检查
通过X线检査明确有无骨折。必要时可行超声、CT、磁共振成像(MRI)检查以明确诊断。
此外,MRI还可用于检测下肢慢性劳累性筋膜间隙综合征。
4.特殊检查
筋膜间隙测压,即间区内压(ICP)在早期诊断的重要性,在于筋膜间隙综合征的病理机制中,间隙压力增高是关键一环,因此,直接测量间隙内的压力,对明确诊断及手术指征有重要参考意义。
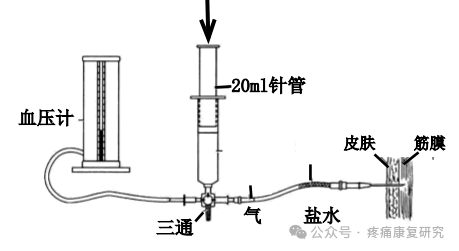
最简单的测压装置为 Whiteside 法,正常压力在 10 mmHg 以下,10~30 mmHg 即为增高,超过 30 mmHg 为明显增高,已具有切开减压之指征。
5.其他检查
-
利用近红外光谱技术
-
肌内氧分压和腓深神经肌反应电位
六、诊断依据
骨筋膜间室综合征早期诊断非常重要,早期诊断的依据主要包括:
-
患肢受挤压、砸伤等受伤史,普遍肿胀,并伴有剧烈疼痛;
-
患肢张力增高,压痛明显;
-
肢体活动障碍,在前臂表现为手指伸屈障碍,小腿表现为足趾背屈及跖屈障碍;
-
被动牵拉痛,在前臂掌侧间隙,被动牵拉手指伸直时完全疼痛,多不能完全伸直手指;
-
在小腿胫前间隙,被动牵拉足趾跖屈引起疼痛,而在小腿胫后深间隙则被动牵拉足趾背屈引起疼痛;
-
通过间隙的神经干的功能障碍,感觉障碍早于功能障碍。
具备上述中的三项以上即可确定诊断。
另外,骨筋膜室内压力测定作为诊断骨筋膜室综合征的一种方法,被认为是目前诊断骨筋膜室综合征最客观、最权威的辅助方法。
既往常将骨筋膜室内压力超过30mmHg作为临界标准,但因骨筋膜室内压力的测量易受到血压变化的影响。
目前,更倾向于以肌肉组织的灌注压(△P=舒张压-筋膜室内压)<30mmHg作为临界标准。
七、治疗
筋膜间隙综合征本身是一种具有恶性循环、进行性坏死的疾患,伤后 24 h 即可形成,其后果是十分严重的,神经干及肌肉坏死致肢体畸形及神经麻痹,且修复困难。
避免此种后果的唯一方法,就是早期诊断,早期治疗,建议在伤后 6~8 h 内彻底减压,最迟不能超过 12 h。
1.非手术治疗
用保守方法治疗早期筋膜间隙综合征的适应证是:肢体明显肿胀、压痛,皮肤有张力性水疱,肌肉被动牵拉痛,筋膜间室压力 < 30 mmHg 者。
采用制动,抬高患肢,解除外固定、局部冷敷消肿,并予 20% 甘露醇(需除外药物禁忌症)快速静脉滴入。
4~6 小时内可反复使用,严密观察,肿胀消退,症状消失,可完全治愈而不留任何后遗症。
保守治疗期间应密切监测肢体局部体征变化及间室内压力情况,但若患肢仍持续肿胀,进行加重,或间室内压力不降,甚至反升,则应毫不犹豫地行筋膜切开减压术。
2.手术治疗
手术切开筋膜减压是治疗筋膜间隙综合征的有效方法,如手术方法正确,减压彻底,术后处理恰当,则患者将顺利恢复。
手术指征:
①肢体明显肿胀与疼痛;
②该筋膜间隙张力大、压痛;
③该组肌肉被动牵拉疼痛;
④有或无神经功能障碍体征;
⑤筋膜间隙测压在 30 mmHg 以上。
具有这些体征者,应即行手术切开,对可疑是否切开减压者,宁可切开,并无不良后果,不可失之于观察。
手术原则:
及时彻底、完全的筋膜室切开减压是必须坚决贯彻的原则。
筋膜切开减压术
切开筋膜减压应达肿胀肌组的全长,切开长度不够,减压不彻底,是减压效果不好的主要原因。
①小腿筋膜切开术
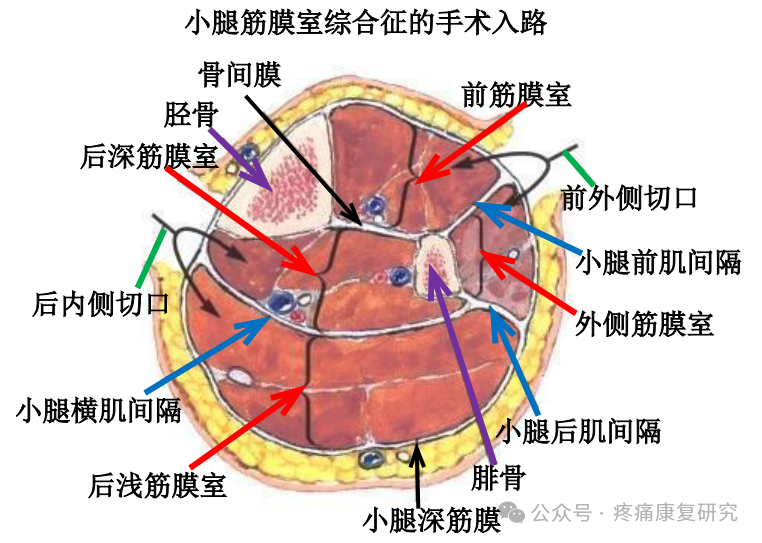
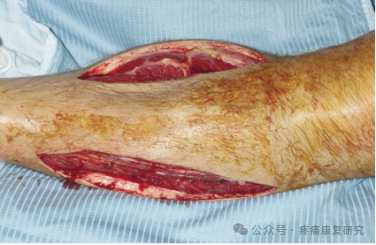
推荐行小腿双切口筋膜切开减压(4 个筋膜室切开术)。
②前臂减压术
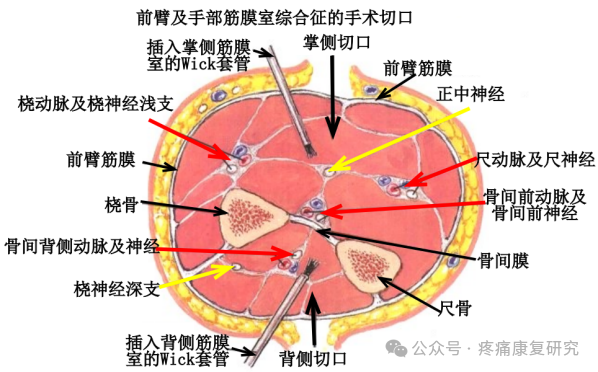
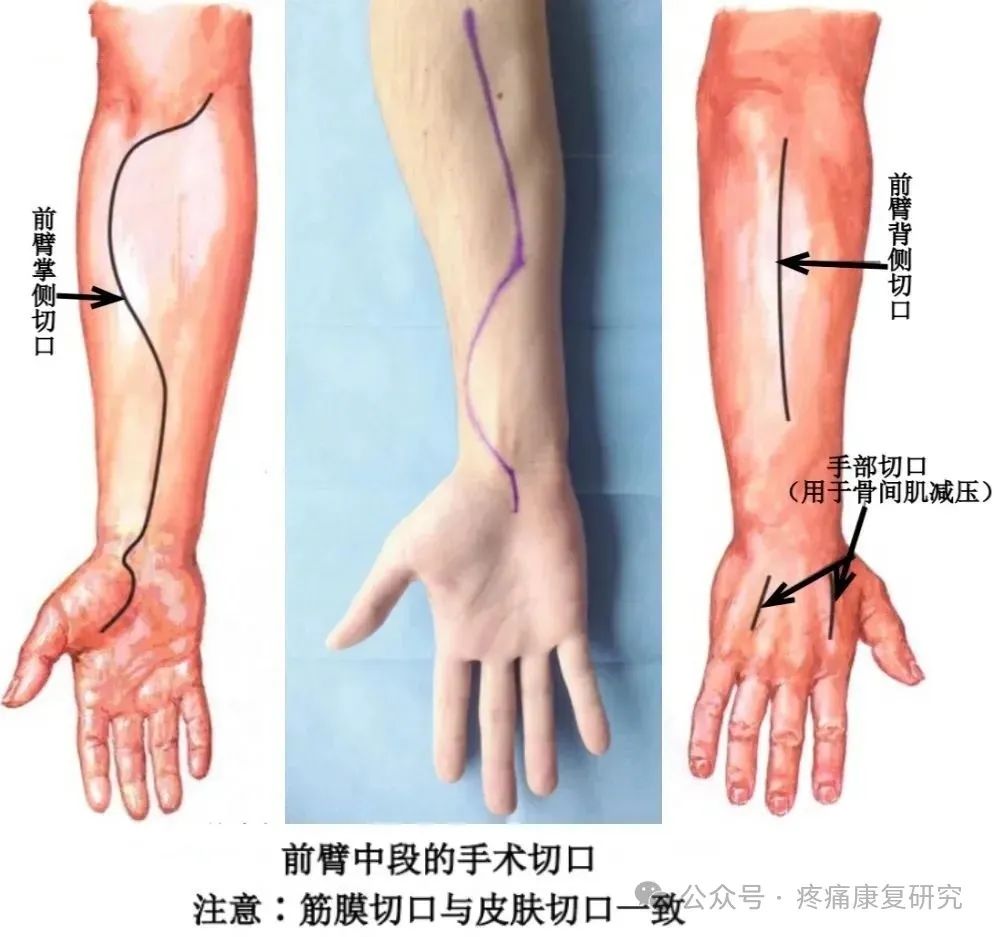
对于发生在前臂的 ACS,推荐行前臂掌侧 S 形曲线切口和背侧直切口筋膜室减压术。
③掌骨间隙减压术
手骨间筋膜间隙综合征常见的受累间隙为第 2、3、4 掌骨间间隙及拇内收肌间隙,对其减压应在手背、第 2、3 掌骨之尺侧做直切开,使肌肉减压。
对拇内收肌间隙则在虎口背侧切开,稍牵开第 1 背侧骨间肌,切开拇内收肌肌膜,使之减压。
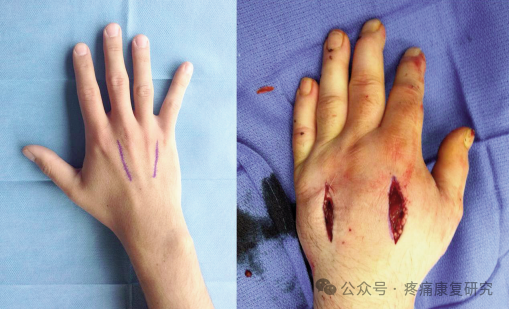
减压术后的创面建议在术后 1~2 周(即肢体肿胀消退后)进行延期手术缝合为佳,如能直接缝合切口最为理想,如若不能则不宜勉强,否则易引起 ACS 复发,建议采用全厚皮游离植皮、肌皮瓣转移、皮肤牵张等技术闭合切口。
八、预防
骨筋膜室综合征发展迅速且后果严重,可导致肌肉挛缩、感觉障碍、瘫痪、感染、骨折不愈合,甚至可能截肢!
预防受伤大于一切!日常生活中做好自我防护,若不幸发生创伤,伤后需进行间断冰敷,可起到镇痛消肿的作用。冰敷时冰块不能直接接触皮肤,避免冻伤。同时,将肢体放置在心脏水平,有助于避免动脉血流量减少及重力依赖性肿胀,从而避免肢体缺血加重。
若出现剧烈疼痛或由疼痛转为无痛、受伤肢体苍白、麻痹、感觉异常等症状,应快速到骨科就医,诊断是否骨折或发生骨筋膜室综合征。


