局部麻醉别大意,全身毒性要警惕!
时间:2021-11-03 23:01:34 热度:37.1℃ 作者:网络
局部麻醉全身毒性(LAST)在临床中仍屡见不鲜。局麻药使用的剂量、注射部位、现有技术和监测手段,病人因素以及其他非技术因素都可能造成LAST。有效评估LAST风险性、尽早识别和有效防治LAST是降低局部麻醉相关风险的关键。
01 LAST危险因素及风险性评估
LAST危险因素及风险性评估如图1所示。
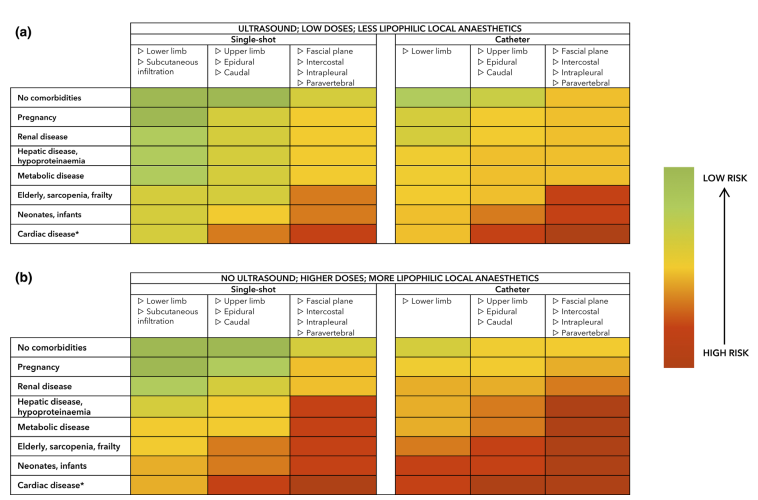
图1 患者因素和局麻技术因素LAST的风险性评估
注:(a)使用小剂量或亲脂性较低的局麻药,超声引导下神经阻滞时的风险变化;(b)无超声引导时使用大剂量或亲脂性高的局麻药时的风险变化。*心血管因素包括低心排量;心肌缺血;传导异常和心律失常。
局麻药物
局麻药脂溶性增加会导致心脏毒性增加,同时也降低局麻药致心律失常和惊厥剂量比值(CVS/CNS比值)。脂溶性差的局麻药(如利多卡因)心脏毒性低于布比卡因,罗哌卡因、左旋布比卡因心脏毒性可能略低于布比卡因。应注意,这些药物中任何一种都可能发生严重的LAST。
剂量
局麻药基于理想体重的最大推荐剂量可用于指导局麻药用量,使用局麻药95%有效剂量(ED95)既可保证阻滞效果和阻滞成功率,又可维持足够的麻醉或镇痛时间,并可降低LAST的发生。
值得注意的是,气道局部浸润时麻醉药通过雾化吸收,或通过首关消除代谢进入血液循环的有效药物明显减少,因此极量限制或许有所不同。
同样,肿胀麻醉技术(tumescent anaesthesia)将大剂量(55mg/kg)利多卡因与肾上腺素或其他药物联合使用,虽然用起来也比较安全,但仍有部分麻醉不良事件报告。

研究表明,这种技术药物吸收峰值可能在注射后20小时后,故门诊使用应尤为注意。
麻醉部位
最近有关LAST病例报告显示:椎旁神经阻滞LAST发生率最高,硬膜外麻醉、骶管内麻醉和上肢神经阻滞麻醉LAST发生率较往年降低,局部浸润麻醉和阴茎阻滞各占20%,下肢阻滞LAST发生率为零。
临床中,椎旁、肋间和胸膜间阻滞均是LAST高风险部位,且连续导管输注局麻药可由于药物蓄积会增加LAST风险。骶管内、硬膜外、臂丛阻滞和皮下注入局麻药血药浓度低,故LAST并不常见。随着筋膜平面阻滞和超声的推广,LAST发生率有所降低。
现有技术和监测手段
超声引导下神经阻滞减少了局麻药入血的风险,使局麻药LAST的发生率降低近4倍。除了超声辅助外,采用3-5ml试验剂量,注药前回抽,并辅助应用肾上腺素也可能减少LAST的发生率。
患者清醒并不会降低LAST风险,由于常规心电监护无法监测到LAST中枢神经系统表现,因此患者清醒可能会自己更早感知,从而更早发现LAST,并尽早停止麻醉并及时治疗。
年龄
新生儿、婴儿和老年人是已知LAST高风险人群。
心血管疾病
心脏收缩力降低、传导异常或既往有心律失常、心肌缺血、心排血量不足的患者为LAST高发人群,且严重程度也可能增加。
妊娠
妊娠期α-1酸性糖蛋白减少,心输出量增加,导致游离局麻药可被快速吸收入血,血药浓度增加。孕酮升高增加了神经对局麻药的敏感性,故易发生高位阻滞。此外硬膜外和蛛网膜下腔的体积减少意味着局麻药剂量也应相应减少。因此,孕妇尤其要注意局麻药剂量,使用局麻药最小有效剂量。
肝肾疾病
肝血流减少或肝功能受损时酰胺局麻药(利多卡因、罗哌卡因等)代谢减慢。肝功能衰竭时仍可合成ɑ-1酸性糖蛋白,同时可能伴尿毒症和酸中毒,故局麻药血药浓度增加,LAST风险增加。
代谢性疾病
糖尿病、线粒体疾病和肉碱缺乏症、营养不良被认为是LAST危险因素。女性的患病风险似乎高于男性。
非手术室内神经阻滞
口腔科、疼痛医学科、泌尿外科、皮肤科及急诊等常需要进行局部麻醉神经阻滞,当患者出现神经、心血管改变,特别是进行性低血压和心动过缓或心脏骤停时应警惕LAST,及时停药并给予相应处理。
02 LAST防治措施
针对LAST危险因素所制定的解决方案如表1所示。
表1 LAST危险因素的预防方案
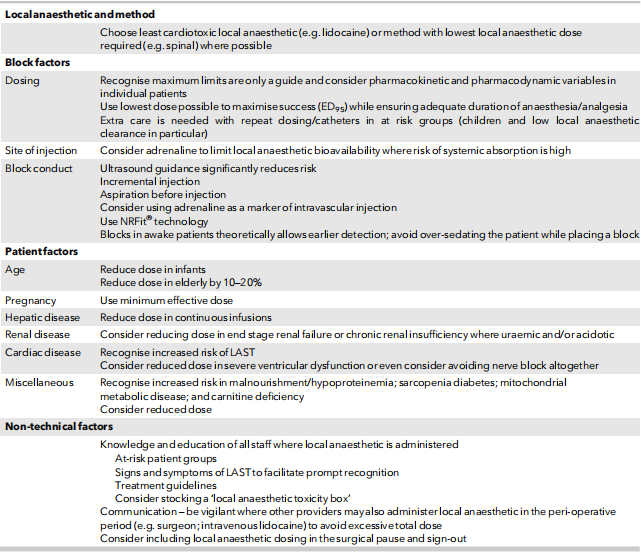
局麻药物和方法的选择
尽可能选择心脏毒性最小的局部麻醉(如利多卡因)或所需局部麻醉剂量最低的方法(如椎管内麻醉)。
阻滞因素
剂量:个体评估给药剂量,在确保麻醉、镇痛时间的同时尽可能使用95%最小有效剂量(ED95)。高危人群(小儿和局麻药清除率低的人群)重复给药或连续导管给药时需严密监护。
部位:在LAST高风险部位辅助应用肾上腺素以减少局麻药入血。
现有技术因素:超声引导可显著降低风险;使用试验剂量;回抽药物;辅助应用肾上腺素;使用NRFit技术;清醒病人可及早发现LAST;避免过度镇静。
患者因素:小儿、肝肾功能异常、代谢性疾病患者均应减少局麻药剂量,伴有心血管疾病尤其是严重心室功能异常者同样应减少剂量,甚至避免行神经阻滞。对于老人应减少10%-20%;孕妇应使用局麻药最小有效剂量。
其他非技术因素
对医护人员LAST相关知识的培训,包括评估高危人群、LAST临床表现、救治方案,配备LAST急救包;避免多种局麻药或技术联合使用;避免围术期局麻药逾量。
值得注意的是,约53%的LAST发生在给药后10分钟内,19%发生在给药后1小时内,8%发生在给药后1-12小时之间,8%发生在给药后12小时之后,11%没有报告发病时间。
35%的患者表现出包括头晕、耳鸣、口舌麻木、肌肉抽搐、惊厥、意识障碍等在内的中枢神经系统症状和循环异常等心血管症状的双重影响,32%仅有中枢神经系统症状,24%仅表现为心血管症状。
当发生LAST时应立即停止给药并进行有效的气道管理和液体复苏,早期输注脂肪乳剂,防治缺氧和高碳酸血症(加重LAST的因素),如发生呼吸心跳骤停,应立即进行心肺脑复苏,使用大剂量肾上腺素可提高心肺脑复苏成功率。
03 未来发展方向
对未来LAST改进方向的建议如表2所示。
表2 LAST改进方向

医护教育:对麻醉科医师、外科医师及护理人员就行LAST相关课程学习和专业化培训,进行多学科仿真模拟训练。
医疗系统:设计可自动计算最大安全剂量的电子药物图表;设计计算机药物逾量自动报警系统;制定非手术室LAST处理指南。
研究新型技术包括局部麻醉剂量限制技术;可检测血管内注射的新型针尖装置;国际标准化的治疗算法研究等。
药物改进:除此以外,对现有的毒性较大的局麻药进行一些物理或化学处理,在保证局部麻醉/镇痛效果的同时延长局麻药作用时间并减少全身毒性也不失为一种改进方向。
参考文献:
Macfarlane AJR, Gitman M, Bornstein KJ, et al. Updatesin our understanding of local anaesthetic systemic toxicity: a narrative review[J]Anaesthesia. 2021 Jan;76 Suppl 1:27-39.


