探案丨双肺阴影竟为TA?小小细节解迷团
时间:2021-11-13 23:01:47 热度:37.1℃ 作者:网络
一、病史简介
患者男性,59岁,河南人,2021-07-13入住中山医院感染病科
主诉:咳嗽、咳痰2月。
现病史:
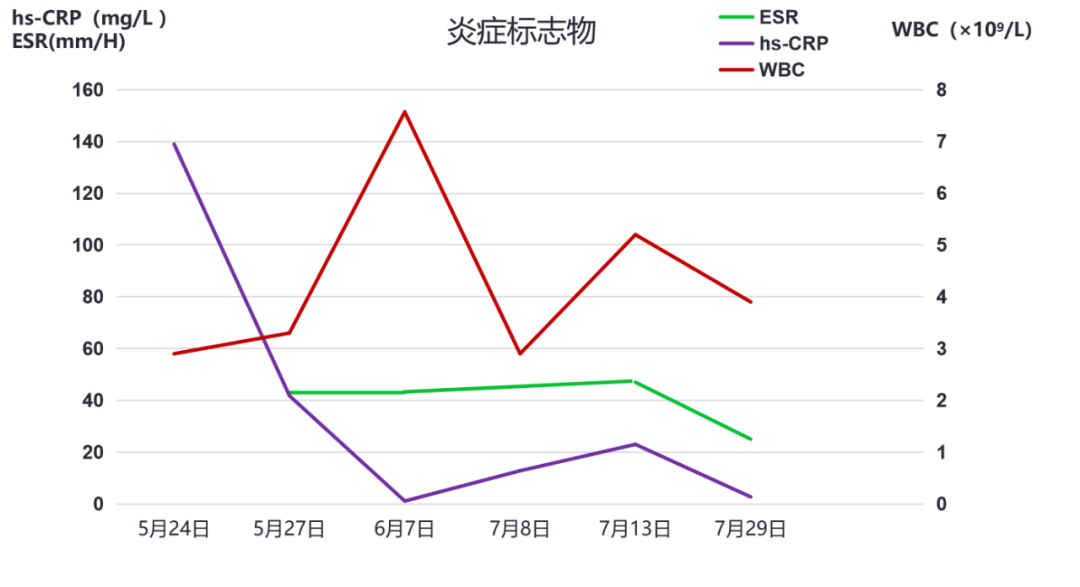
2021年5月上旬无明显诱因出现咳嗽、咳白痰;05-23 发热,Tmax 39℃,有畏寒,无明显寒战。05-24我院门诊就诊,查血常规WBC 2.9X10^9/L,N 72%,hs-CRP: 139.5mg/L,予左氧氟沙星0.5g qd+甲硝唑0.4g tid 3天后体温降至正常。
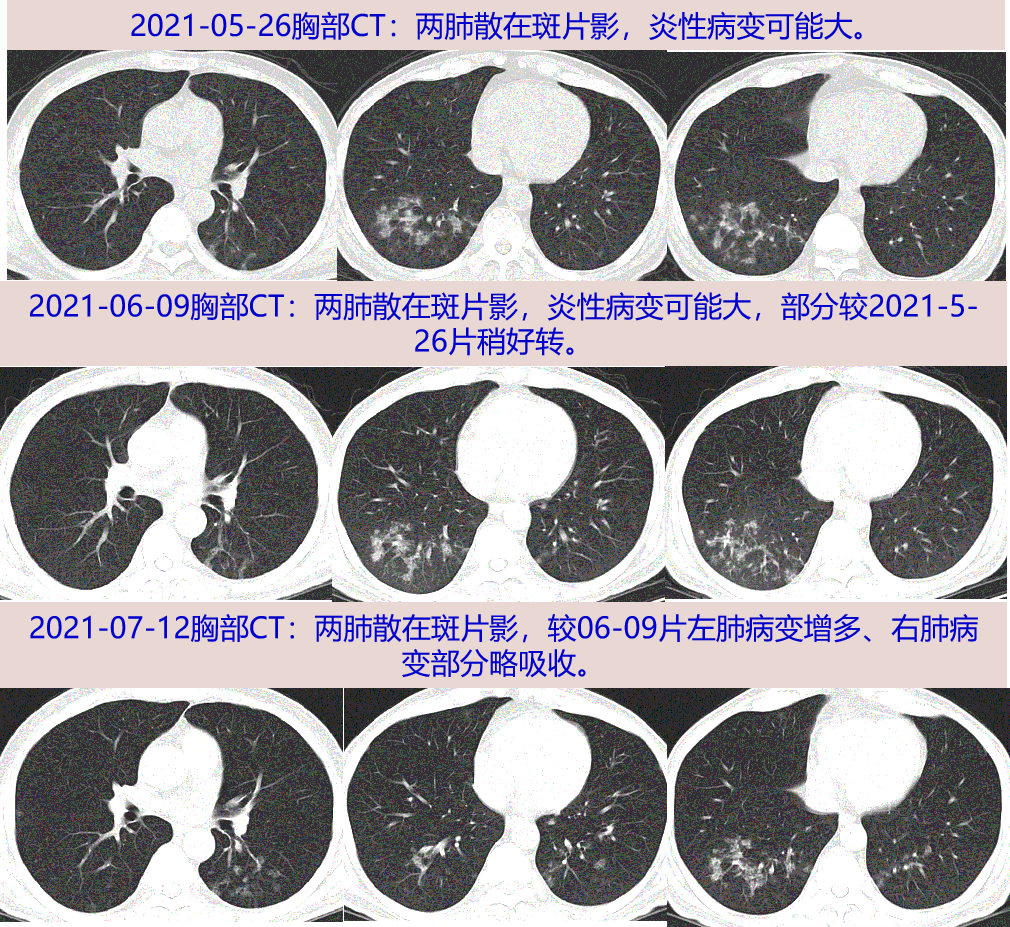
05-26行胸部CT:两肺散在斑片影,炎性病变可能大;左上肺微小结节。05-27 复查血常规WBC 3.32X10^9/L,N 74.7%,ESR 43mm/H,hs-CRP: 41.8mg/L,予莫西沙星0.4g qd 6天,咳嗽、咳白痰无好转,未再发热。06-07 血常规WBC 7.57X10^9/L,N 84.4%,ESR 43mm/H,hs-CRP 1.1mg/L。06-09 复查胸部CT:两肺散在斑片影,炎性病变可能大,较2021-05-26片稍好转;左上肺微小结节,较前相仿。
因咳嗽咳痰无好转,至我科门诊随访,07-12予复查胸部CT:两肺散在斑片影,较2021-06-09片左肺病变增多、右肺病变部分略吸收;左上肺微小结节较前相仿。为进一步诊治收入我科。
患病以来,精神可,纳可,夜眠可,二便无殊,体重无明显下降。
既往史:2020年8月出现鼻塞、颈部肿大,外院鼻咽镜活检病理示非角化型鳞状细胞癌;2021年1月开始于我院耳鼻喉科行5周期化疗;2021-3-16至5-7于我院放疗科行33次放疗;2021年5月中旬开始PD-1免疫治疗2个疗程。糖尿病史1年,饮食控制,血糖控制可。
二、入院检查(2021-07-13)
【体格检查】
T 36 ℃,P 88 次/分,R 16 次/分,BP 119/ 80 mmHg
神清,精神可,皮肤、巩膜无黄染,全身浅表淋巴结无肿大,双肺听诊未闻及干湿啰音。心率88次/分,律齐。腹部平软,肝脾肋下未及,肝肾区无叩击痛。
【实验室检查】
血常规:WBC 5.19X10^9/L,N 81.2%,Hb 83g/L,PLT 206X10^9/L;
炎症标志物:hs-CRP 23mg/L,ESR 47mm/H,PCT 0.12ng/mL;
肝肾功能及酶类:ALT/AST 9/10 U/L;sCr 144μmol/L,CK/CK-MB/CK-MM 30/19/11U/L;
T-SPOT A/B :6/10(阴性对照/阳性对照: 0/205);
隐球菌荚膜抗原:(-);
病毒:EBV-DNA(-) , CMV-DNA(-);
细胞免疫:淋巴细胞计数 629cells/μL, CD4 T细胞计数 131cells/μL;
免疫球蛋白、甲状腺功能、肿瘤标志物(-);
自身抗体:ANA 1:100,其余(-);
D-二聚体:0.97mg/L;
血糖:空腹血糖: 5.9mmol/L,糖化血红蛋白: 5.2%;
痰细菌、真菌、抗酸涂片阴性,痰细菌、曲霉培养阴性,痰真菌培养:白念1+。
【辅助检查】
2021-07-14 心电图:窦性心律,V2 导联r波递增不良。
三、临床分析
患者中年男性,亚急性病程,主要表现为咳嗽、咳白痰,血沉、C反应蛋白升高,胸部CT示双肺多发斑片影;病程中有发热,使用喹诺酮类抗感染后体温均可降至正常、炎症标志物也有下降,但咳嗽咳痰无好转,胸部CT双肺病灶部分吸收、部分进展。综合目前资料,诊断和鉴别诊断考虑如下:普通细菌性肺炎:中年男性亚急性起病的咳嗽咳痰伴发热、炎症标志物升高,胸部CT多发斑片影,首先应考虑常见的普通细菌性肺炎,但患者先后使用左氧氟沙星、莫西沙星,肺部病灶仍有进展;喹诺酮类通常能够覆盖大多数常见的社区获得性肺炎病原体,在此案例却效果不佳,故还需考虑其他的鉴别诊断。
特殊病原体感染:双肺多发斑片影、全身症状不重、整体炎症反应不剧烈,肺部病灶经喹诺酮治疗后部分有吸收,故需考虑是否有结核或非结核分枝杆菌(NTM)感染的可能;入院查T-SPOT仅轻度升高,更应重视NTM感染的鉴别诊断。虽血隐球菌荚膜抗原阴性,但仍需考虑肺隐球菌病可能。患者为鼻咽癌放化疗后,免疫功能差,CD4 T细胞计数仅131cells/μL,需排查有无PJP、诺卡菌、曲霉等病原体。针对这些特殊病原体感染,需要进一步完善支气管镜检查或肺穿刺活检,结合培养、NGS、病理等综合鉴别诊断。
非感染性疾病:患者经常规抗感染后肺部病灶仍部分进展,需考虑非感染性疾病,如血管炎或其他风湿免疫系统疾病累及肺部、鼻咽癌肺转移、淋巴瘤或其他血液系统疾病。此外,患者三次胸部CT双肺病灶虽有变化,但病灶均位于支气管较远端,故也需考虑是否为吸入因素引起。
四、进一步检查、诊治过程和治疗反应
07-14 胡必杰教授查房,仔细阅读患者胸部CT,考虑是否为吸入性因素引起肺部病变,尤其是油性滴鼻剂或石蜡油的误吸。详细追问病史,患者诉因鼻咽癌放化疗期间鼻腔内时有坏死物流出,2021年5月初开始使用薄荷脑樟脑滴鼻液 2-3滴tid 滴鼻2周,滴鼻时多为平卧位,偶有呛入、误吸滴鼻。
07-15 行支气管镜检查:镜检见气管管腔通畅,粘膜光滑,隆突锐利。双侧支气管:各支气管管腔通畅,粘膜光滑,未见新生物。于右下叶后基底段行活检;于右下叶后基底段灌入生理盐水40ml,冲洗液送细菌、真菌及结核涂片和培养。ROSE涂片见较多组织细胞,内见可疑脂质空泡,结合病史,脂质性肺炎不能除外。

07-16 支气管镜TBLB初步病理示:(右肺后叶基底段)镜下为支气管及肺组织,部分肺泡腔内可见泡沫状组织细胞,脂质性肺炎可能。
结合病史及支气管镜TBLB病理,考虑脂质性肺炎诊断基本明确,07-16 起予甲泼尼龙24mg qd口服带药出院,辅以护胃、补钙等治疗,嘱患者门诊密切随访,门诊调整激素用量。
07-19 支气管镜TBLB正式病理回报:(右肺后叶基底段)镜下为支气管及肺组织,部分肺泡腔内可见泡沫状组织细胞,参考其病史(患者曾应用薄荷脑樟脑滴鼻液),可符合脂质性肺炎。

出院后随访:
07-23 甲泼尼龙剂量减为甲泼尼龙20mg qd口服维持至今;
07-29 随访血常规WBC 3.9X10^9/L,N 73.8%,ESR 25mm/H,hs-CRP 2.7mg/L,咳嗽咳痰情况较前明显好转,无发热,择期复查胸部CT后调整激素剂量;门诊随访中。
炎症标志物变化
五、最后诊断与诊断依据
最后诊断:
脂质性肺炎合并感染
鼻咽MT放化疗后
诊断依据:
患者中年男性,亚急性起病,起病前较长时间使用薄荷脑樟脑滴鼻液滴鼻史。主要表现为咳嗽、咳白痰,胸部CT见双肺散在斑片影,以两肺底为主,炎症标志物轻度升高,常规抗感染后双肺病灶部分好转、部分进展。支气管镜TBLB病理:部分肺泡腔内可见泡沫状组织细胞,符合脂质性肺炎。使用糖皮质激素治疗后患者咳嗽咳痰明显好转。综上,脂质性肺炎诊断明确。患者病程早期有发热伴炎症标志物升高,予喹诺酮类抗感染后体温平、炎症标志物下降,但肺部病灶部分好转、部分进展,考虑当时为脂质性肺炎基础上合并感染。
六、经验与体会
脂质性肺炎是由肺内脂质性物质沉积引起的肺炎,可分为内源性和外源性。内源性脂质性肺炎发病机制尚不明确,可能与胆固醇代谢及肺泡上皮分泌异常相关。外源性脂质性肺炎相对更常见,多见于吸入石蜡油、凡士林等油剂,或油性滴鼻剂引起。鼻窦炎术后、鼻息肉术后、鼻咽部肿瘤患者常使用油性滴鼻剂,肠梗阻或长期便秘患者常口服石蜡油,这些人群均可能发生油剂的误吸,尤其在卧位、夜间更易发生。本案例患者基础疾病为鼻咽MT放化疗后,放化疗过程中鼻腔内时有坏死物流出,故患者使用薄荷脑樟脑滴鼻液2周,且多为平卧位滴鼻,滴鼻后偶有呛咳,引起脂质性肺炎。由此案例我们可以得到的经验是临床医师在给予患者油剂滴鼻或口服时一定要提醒患者,避免卧位使用,用药时多加小心,谨防误吸。接诊类似的病人时,一定要详细询问病史,以免漏掉诊断的关键线索。
发生外源性脂质性肺炎的高危因素为高龄、咽喉部解剖学异常或功能障碍、神经肌肉疾病等。外源性脂质性肺炎临床特征可表现为呼吸困难、低氧血症、咳嗽咳痰、胸闷气促,可伴发热,病情轻重程度往往与吸入油剂的量和种类相关;在胸部CT上可表现为多发斑片影(如本案例)、磨玻璃阴影,也可表现为小叶间隔增厚、间质纤维化、铺路石征或团块样病灶。在组织病理学上,脂质性肺炎患者的肺泡腔内可见大量泡沫样组织细胞,这是巨噬细胞吞噬脂类物质后的结果;还可见纤维组织增生、多核巨细胞反应、胆固醇裂隙,也可有炎症细胞浸润、肺泡结构破坏。病理学诊断对脂质性肺炎的明确诊断具有重要价值。
脂质性肺炎的诊治关键在于早期诊断、及时停止油剂的继续吸入。部分患者在停止油剂吸入后症状可逐步自行缓解,胸部影像学异常也可在数月内好转。对于吸入油剂量较多、肺部病灶范围广的患者,可使用糖皮质激素以及肺泡灌洗治疗;对伴有继发感染的患者可同时使用抗感染药物。通过详细的病史采集和胸部影像学阅片,及时联想到该疾病、早期识别、尽早停止吸入,是脂质性肺炎诊治、改善预后的关键。本案例患者入院后三天即明确了诊断并予糖皮质激素治疗,随后患者症状明显好转,相信会有相对较好的预后。
参考文献
[1] 张颖,徐晨,刘亚岚,卢韶华,侯英勇. 脂质性肺炎3例并文献复习. 临床与实验病理学杂志,2017年第6期675.
[2] Osman GA, Ricci A. Exogenous lipoid pneumonia induced by nasal decongestant. Clin Respir J 2018 Feb;12(2).
[3] Shimizu T, Nakagawa Y. The Diagnosis of Exogenous Lipoid Pneumonia Caused by the Silent Aspiration of Vegetable Oil Using a Lipidomic Analysis.Intern Med 2020 Feb 01;59(3).
[4] Jeelani HM, Sheikh MM. Exogenous Lipoid Pneumonia Complicated by Mineral Oil Aspiration in a Patient With Chronic Constipation: A Case Report and Review. Cureus 2020 Jul 20;12(7).


