传染性单核细胞增多症的实验室检查在疾病诊疗中的应用病例分析
时间:2022-10-30 20:40:58 热度:37.1℃ 作者:网络
前言
传染性单核细胞增多症(infectiousmononucleosis,IM)是由原发性EB病毒(Epstein-Barrvirus,EBV)感染所致,EBV为疱疹病毒科,属于γ亚科,是一种嗜人类淋巴细胞的疱疹病毒,EBV在人群中感染非常普遍,EBV主要通过唾液传播,也可经输血途径传播。90%以上的成人血清EBV抗体阳性,国外资料显示,6岁以下儿童大多表现为无症状感染或仅有上呼吸道症状等非特异性表现,但在青少年约50%表现为传染性单核细胞增多症。其典型临床“三联征”为发热、咽扁桃体炎、颈部淋巴结肿大,可合并肝脾肿大及外周血异型淋巴细胞增高,IM为良性自限性疾病,多数预后良好,但应警惕出现嗜血综合征等严重并发症。
IM秋末至初春为疾病高发期,我国约90%个体为病毒携带者,多为幼儿期感染后EBV于B淋巴细胞建立潜伏感染。对于单纯EBV感染与IM的鉴别及诊断,除上述典型临床表现外实验室检查亦十分重要,我们就在日常工作中发现患者血细胞分类中白细胞计数失败,从而再进一步推片镜检过程中逐步发现异常并及时与临床医师沟通,临床与检验共同参与到患儿诊疗过程,本文将以此为线索,探讨实验室检查在优化传染性单核细胞增多症诊疗中的作用。
案例经过
患者,男,2岁,于2022-01-12我院儿科门诊就诊。
主诉:间断咳嗽1月余,眼睑浮肿6天。
现病史:患儿1月余前无明显诱因出现咳嗽,呈阵发性非痉挛性,痰不易咳出,无喘憋,无呼吸困难,期间有时伴发热,最高体温38.6℃,热时无寒战、无惊厥,无恶心、呕吐,无腹痛、腹泻,无皮疹出现,在家口服药物(具体不详)治疗,症状未见明显好转。12.22号至我院门诊就诊,门诊给子输注“头孢西丁、阿奇霉素、头孢唑肟等(具体不详)”治疗10天,未再发热,咳嗽明显减轻,遂在家继续口服药物。6天前患儿出现双侧眼脸浮肿,无流泪,无频繁眨眼,无发热,仍有时咳嗽。无头量、头痛,无恶心、呕叶,无腹痛、腹泻,在家口服药物(具体不详)及在当地诊所输液“头孢类抗生素、阿奇素、氨溴索”治疗串儿眼脸浮肿未见明显减轻,昨日就诊于我科门诊。
既往史、生产史、喂养史无特殊。
体格检查:神志清,精神反应可,营养中等。全身皮肤黏膜无黄染、皮疹及出血点,双侧颈部触及多个黄豆粒大小散在淋巴结,无明显触痛。头颅大小形态正常,头皮未扪及肿块,双侧眼睑浮肿(图1),结膜无充血,巩膜无黄染,眼窝无凹陷,瞳孔查体不配合。耳廓正常无畸形,无脓性分泌物及耵聍,鼻外观正常。口腔粘膜无破溃,咽部充血(图2),无溃疡及疱疹。呼吸略促,三凹征阴性。双肺呼吸音大,未闻及明显啰音。心尖搏动不明显,未触及震颤及抬举感。心率85次/分,律齐,心音有力,各瓣膜听诊区未闻及杂音。腹软,未扪及肿块,肝脾肋下未触及,肠鸣音正常。脊柱无畸形,四肢肌张力正常,病理征阴性。
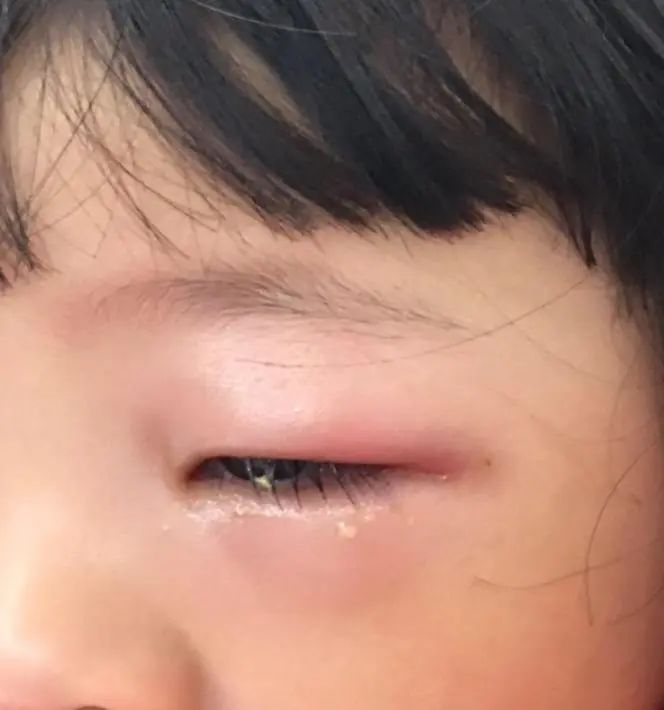
图1 患儿眼睑浮肿

图2 患儿咽部充血
实验室检查:
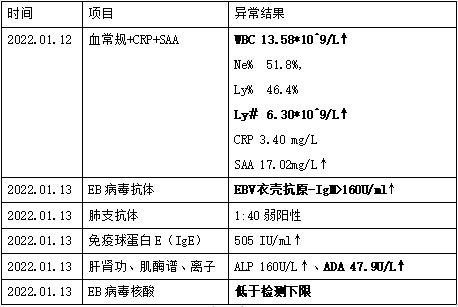
2022.1.16 再次急查血常规,机器出现异常报警示:无白细胞分类计数或DC结果不全。面对如此结果,作为检验人员我们做了如下工作:
(1.16上午)
Step1.排除标本采集不合格:使用棉签挑拨标本→ 无肉眼可见凝块。
Step2.排除仪器异常报警,同时进行推片染色。
Step3.完成镜检,调阅患者病历后与临床医生沟通,提出自己的观点跟建议。
镜下见大量异型淋巴细胞,如图3、图4。
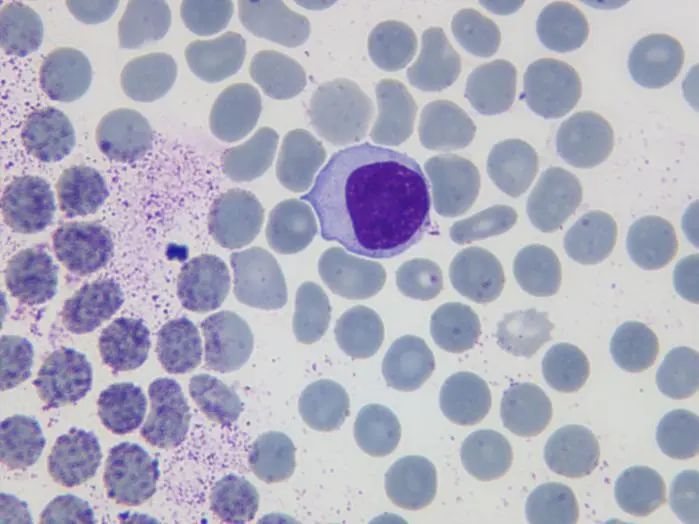
图3 异型淋巴细胞

图4 异型淋巴细胞
与主管医生电话沟通镜检结果,异型淋巴细胞细胞比例在10%左右,建议进一步行外周血白细胞形态检查以明确,并在备注中标明,报告单审核发放如下:图5。

图5 患者异常血细胞分类结果
临床医师采纳检验人员建议进一步检查:外周血异常白细胞形态,EB病毒核酸,结果如下:图6、图7。

图6 病程记录
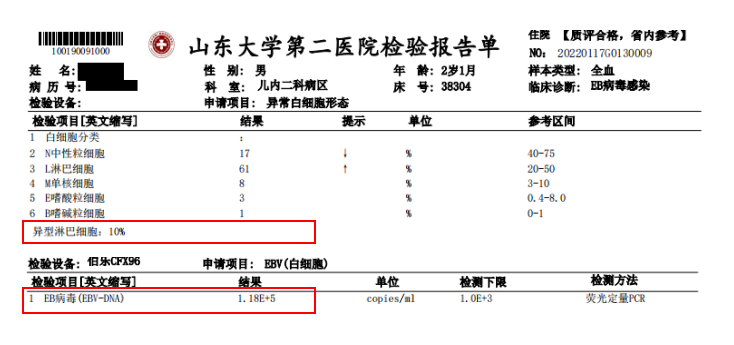
图7 外周血白细胞形态及EB病毒核酸
至此,患者EB病毒感染,传染性单核细胞增多症诊断成立,儿科医生也在病程中予以明确。

诊断明确后,继续给予卧床休息、抗病毒治疗后患者病情逐渐好转,治疗后随访血常规及异型淋巴细胞变化逐渐恢复正常,变化趋势见:图8
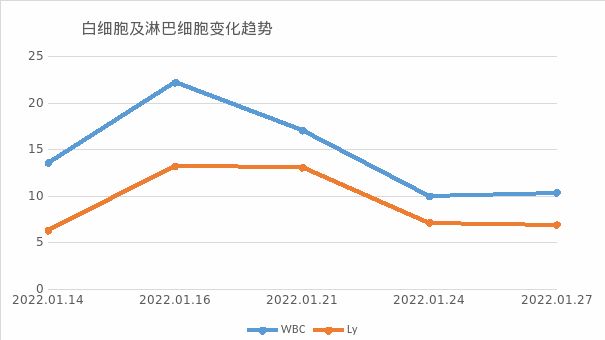
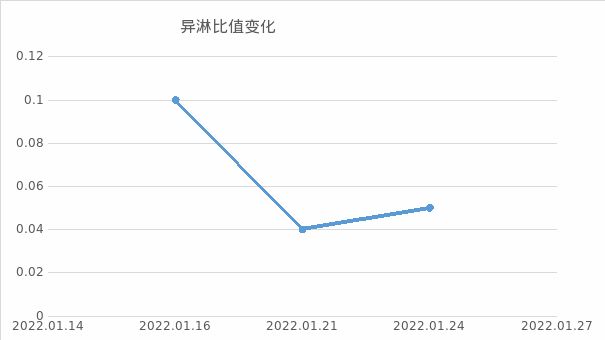
图8 患者白细胞、淋巴细胞及异淋变化趋势
经过住院治疗,患儿体温恢复正常,眼睑浮肿消失,颈部淋巴结缩小,咽部充血消失。出院医嘱:1周后复查血常规及异常白细胞形态。
案例分析
临床角度分析
传染性单核细胞增多症的诊断除了其典型临床表现以外,高度依赖于相关的实验室检查,最新的诊疗指南中其诊断标准也分为:临床病例诊断标准和实验室病例诊断标准。
临床病例诊断标准中关注的指标包括:(1)发热;(2)咽扁桃体炎;(3)颈淋巴结肿大;(4)脾脏肿大;(5)肝脏肿大;(6)眼睑水肿;临床诊断需满足上述指标中任意3项及1项实验室指标即外周血异型淋巴细胞比例≥10%和(或)淋巴细胞增多≥5.0×10^9/L↑,因此单纯从临床表现上无法诊断IM,必须有至少1项实验室指标支持诊断才能成立。该病例中患者的阳性体征有:低热、颈部淋巴结肿大、咽扁桃体炎、眼睑浮肿。
国内儿童IM发病的高峰年龄为4~6岁。IM的临床特点有:(1)发热:90%~100%的患儿有发热,约1周,重者2周或更久,幼儿可不明显。(2)咽扁桃体炎:约50%的患儿扁桃体有灰白色渗出物,25%的患儿上腭有淤点。(3)淋巴结肿大:任何淋巴结均可受累。80%~95%的患儿有浅表淋巴结肿大,以颈部淋巴结肿大最为常见。(4)脾脏肿大:35%~50%的患儿可伴脾肿大。(5)肝脏肿大:发生率为45%~70%。(6)眼睑水肿:15%~25%的患儿可有眼睑水肿。(7)皮疹:发生率为15%~20%,表现多样,可为红斑、荨麻疹、斑丘疹或丘疹等。在诊断IM时,检验方面实验室检查的及时准确报告对该病诊断及预后判断有着十分重要的作用。此外还要注意鉴别巨细胞病毒、腺病毒、弓形虫、肝炎病毒、人免疫缺陷病毒及风疹病毒引起的类IM,以及链球菌引起的咽峡炎,它们的鉴别同样依赖于病原学检查和外周血常规检测。
检验角度分析
实验室检查在传染性单核细胞增多症的诊断中具有重要作用,其中外周血异性淋巴细胞比值≥10%为IM诊断的必要条件。
与IM诊疗相关的实验室项目主要有:
(1)血常规及外周血细胞形态,早期白细胞总数正常或偏低,以后逐渐升高,可高达(30-50)×109/L,白细胞分类早期中性粒增多,以后淋巴升高,可达60%以上,异型淋巴细胞超过10%和(或)淋巴细胞绝对值>5.0x109/L具有诊断意义。
(2)EBV抗原抗体检测,其中衣壳抗原IgM抗体在疾病早期出现,为新近感染的标志。
(3)EBV-DNA检测,敏感度、特异度高,对IM的诊断并非必须但与疾病严重程度相关。
该病例中患者阳性检验结果有:(1)白细胞及淋巴细胞绝对值升高,WBC13.58*10^9/L↑、Ly6.30*10^9/L↑,异型淋巴细胞比值10%;(2)EBV衣壳抗原-IgM>160U/ml↑。同时我们也查看了患者其它检验项目指标发现,腺苷脱氨酶(ADA)47.9U/L增高(参考范围:0-20U/L),ADA是T淋巴细胞活化的非特异性指标,参与淋巴细胞增值、分化和成熟,研究表明,ADA出现较早,IM患者早期阶段血清ADA水平明显高于对照组,有一定诊断价值。
知识拓展
EB病毒为疱疹病毒科,疱疹病毒Ⅳ型,是一种嗜人类淋巴细胞的疱疹病毒。EBV是双链DNA病毒,基因组长约172kb,在病毒颗粒中呈线性分子,进入受感染细胞后,其DNA发生环化并能自我复制。
EB病毒感染除造成儿童IM以外,还会引起:
(1)EBV问质性肺炎:临床表现符合间质性肺炎诊断、EBV血清学检测提示原发性EBV感染且肺泡灌洗液中EBV-DNA检测阳性或EBV编码小RNA(EBERs)原位杂交检测阳性,可以确诊为EBV感染间质性肺炎。
(2)EBV相关性肝炎:由于EBV本身不感染肝细胞和胆管上皮细胞,EBV相关的肝损害往往是EBV感染后淋巴细胞浸润导致的免疫损伤(如IM、CAEBV和EBV.HLH),因此,EBV相关性肝炎诊断要慎重,注意排查其他疱疹病毒性肝炎,如人类疱疹病毒6型等。
(3)EBV脑膜炎或脑炎:临床表现符合中枢神经系统感染、EBV血清学检测提示原发性EBV感染,且除外其他原因所致脑炎,或脑脊液EBV—DNA检测阳性,可以确诊为EBV脑膜炎或脑炎。
案例总结
在该病例中,检验人员从异常报警着手,为临床提供了IM诊断最不可或缺的实验室指标,为疾病的早诊断早治疗发挥了积极作用,回顾整个病例,我们得到以下启发:
1.标本处理与结果发放:严格按照审核规则处理报告,不放过任何可疑异常结果,才能挖掘到更有价值的信息。
2.增加临床知识储备,提升检验医师水平:着手于检验报告,放眼于疾病诊疗,才能与临床接轨。
3.检验与临床相辅相成、不可分割,积极与临床充分沟通才能发挥检验最大价值,让临床得到最想要的信息。
专家点评
传染性单核细胞增多症(IM)是秋冬季节好发于儿童的常见感染性疾病,我国约90%个体为病毒携带者,6岁以下儿童大多表现为无症状感染或仅有上呼吸道症状等非特异性表现,但在青少年约50%表现为传染性单核细胞增多症。与临床医生沟通后得知,该病病程进展复杂,如果患儿得不到及时的诊疗,发热超过1月,外周血淋巴细胞数量不降低,患儿会进一步发展成淋巴瘤,在急性期可发生心包炎、心肌炎、EB病毒相关噬血细胞综合征等。
该案例的特点是检验人员通过一个最常见的血常规的筛查过程中,严格执行血细胞复检规则发现了患者外周血细胞形态的改变,并及时与临床医生沟通,建议临床进一步检查,从而改变了临床诊断,从初始诊断“EB病毒感染”到“传染性单核细胞增多症(IM)”,从而推进临床进一步完善了患者的治疗方案。该案例体现了检验人员以患者疾病为中心的临床思维,发挥了检验人员发掘标本信息积极推动临床诊疗的目的。
参考文献
[1]中华医学会儿科学分会感染学组,全国儿童EB病毒感染协作组.儿童主要非肿瘤性EB病毒感染相关疾病的诊断和治疗原则建议[J].中华儿科学志,2016,54(8):563-568.DOI:10.3760/cma.j.issn.0578-1310.2016.08.002.
[2]全国儿童EB病毒感染协作组,中华实验和临床病毒学杂志编辑委员会.EB病毒感染实验室诊断及临床应用专家共识[J].中华实验和临床病毒学杂志,2018,32(1):2-8.DOI:10.3760/cma.j.issn.1003-9279.2018.01.001.
[3]陈新敏,梁华,郭燕,等.异型淋巴细胞比例联合EB病毒抗体及核酸检测在儿童传染性单核细胞增多症辅助诊断中的应用[J].国际检验医学杂志,2021,42(4):501-503.DOI:10.3969/j.issn.1673-4130.2021.04.027.
[4]张建华,孙静怡,陈梦雪.儿童EB病毒感染及呼吸系统相关性疾病[J].中华实用儿科临床杂志,2019,34(10):725-729.DOI:10.3760/cma.j.issn.2095-428X.2019.10.002.
[5]艾军红,谢正德,申昆玲.EB病毒及儿童EB病毒相关疾病[J].中华实用儿科临床杂志,2016,31(22):1683-1686.DOI:10.3760/cma.j.issn.2095-428X.2016.22.002.


