三叉神经痛的病因、机制、分类、症状及诊断标准和治疗
时间:2023-04-15 20:18:11 热度:37.1℃ 作者:网络
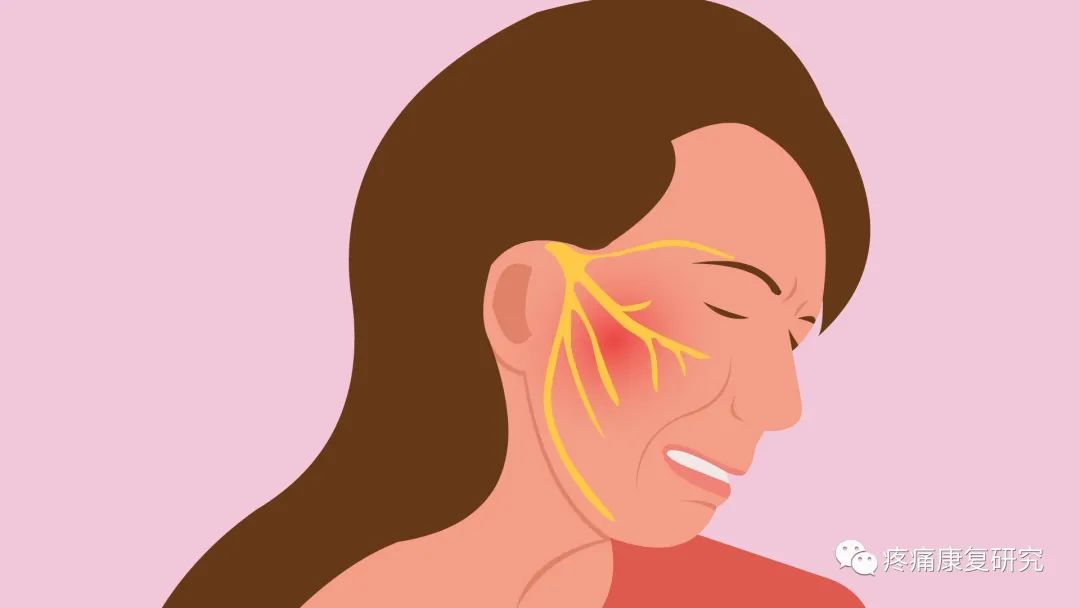
三叉神经痛 (TN) 又名痛性抽搐,是最常见的脑神经疾病,指局限在三叉神经支配区内的一种反复发作的短暂性阵发性剧痛。
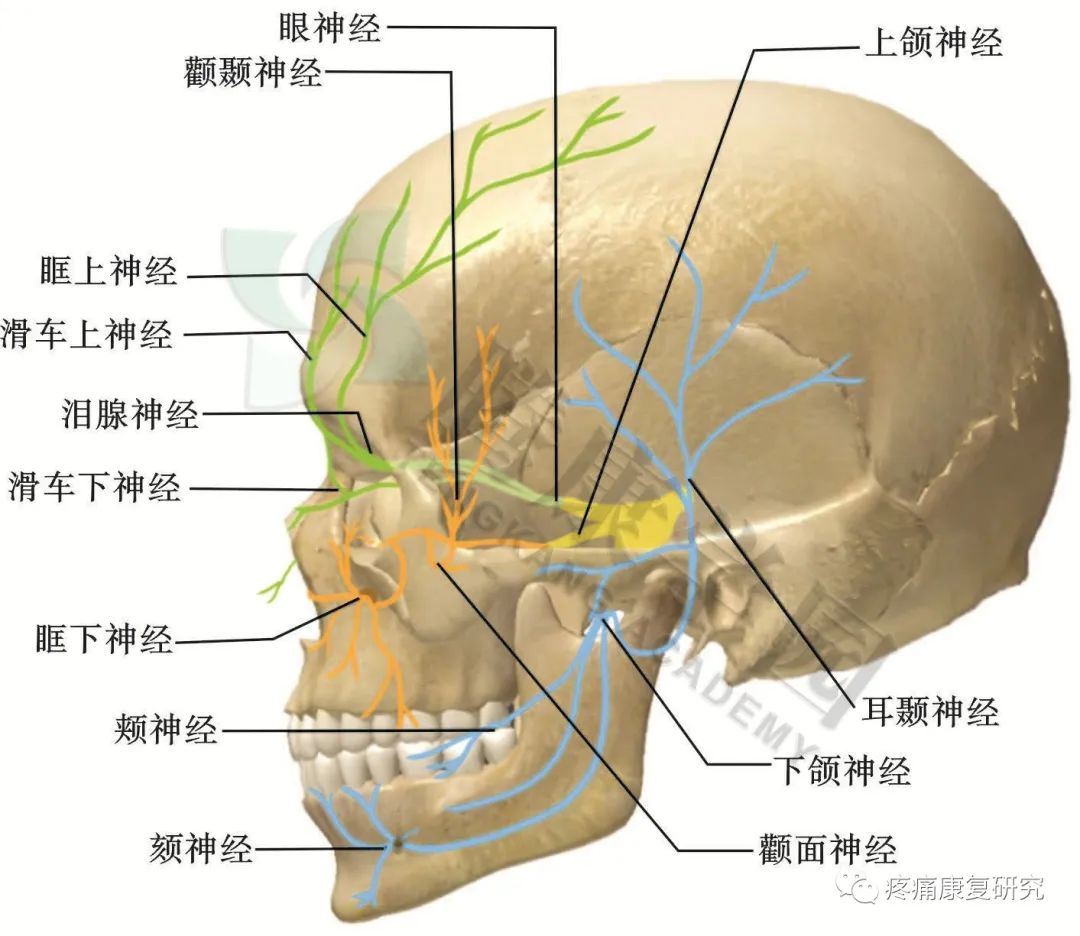
三叉神经是由特殊内脏运动神经纤维和一般躯体感觉纤维组成的混合型神经。
-
感觉神经主要感知面部、口腔及额顶部的感觉;
-
运动神经主要支配咀嚼肌的运动。
三叉神经分为第一支眼神经、第二支上颌神经、第三支下颌神经。

在临床诊疗工作中,TN 常累及上、下颌的牙齿,因此,它易被误诊为牙痛。
同时,随着时间的延长,疼痛发生频率增加、时间延长,严重影响患者的生活质量,甚至部分病人会出现抑郁、焦虑等精神症状,严重者可导致病人自杀。
一、流行病学
TN 的终生患病率为 0.16%~0.3% ,而年发病率为 4~29/10 万人。
女性发病率高于男性(女:男比率为 3:2),发病率随年龄增长而增加,平均发病年龄为53~57岁,成人发病年龄常见为24~93岁。
二、病因与机制
目前三叉神经的发病机制尚不明确,常见的说法有:
1.原发性TN的病理生理学假说
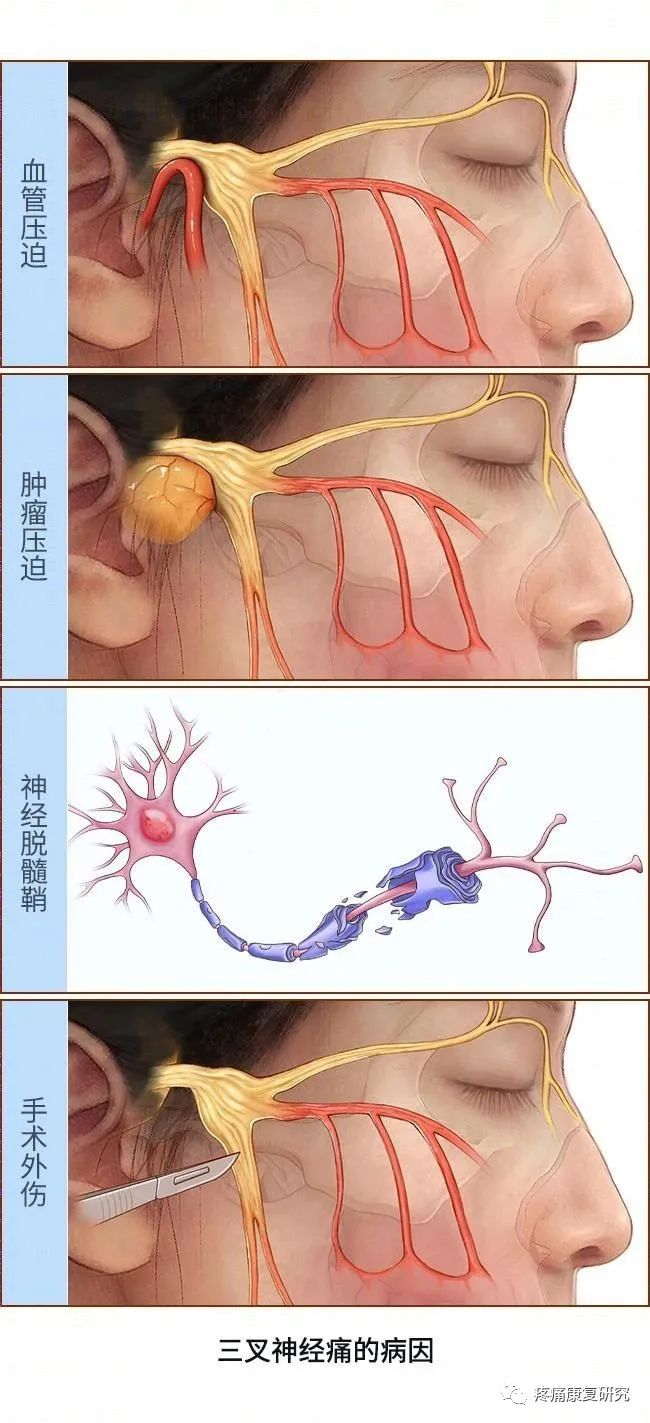
TN 的发病机制是由血管(动脉或静脉)近端压迫脑干附近的三叉神经感觉根引起的(微血管压迫学说)。
由于外周施万细胞髓鞘向少突胶质细胞形成的中央髓鞘的转变,神经根进入区被认为是易发生脱髓鞘的脆弱区域。
血管压迫可能启动局灶性脱髓鞘和再髓鞘化过程,这个过程可能由微血管缺血损伤介导。
这些局部的变化会引起TN 的高频发作。几秒钟后重复性放电消失,然后是一段短暂的不活动期,称为“不应期”,在这段时间内,触发动作不会引起疼痛。
2.中枢学说
三叉神经系统中枢部的脑内核团、丘脑及大脑机能障碍并发生器质性病变,而导致三叉神经痛。
研究发现
-
疱疹和单纯疱疹病毒感染,可沿三叉神经系统任何通路(主要是通过嗅神经和三叉神经)侵入颅内;
-
并潜伏在三叉神经节与脊神经节内;
-
当其侵袭支配三叉神经的大脑皮层时,可引起三叉神经疼痛发作。
3.降钙素基因相关肽学说
研究发现,在三叉神经痛发作时,降钙素基因相关肽以及P物质的含量会增高,而单胺类递质的活性降低,嘌呤、内源性阿片肽系统功能紊乱。
4.离子通道学说
研究发现,钠离子通道阻滞剂在TN 中的显著临床效果表明电压门控钠离子通道的异常表达亦是经典型和特发性TN 的重要病理生理变化。
钠离子通道相关的Nav1.7、Nav1.3 和Nav1.8 等在 TN 中异常表达,这可能与动作电位的快速激活、失活以及维持有关,而这会影响疼痛反应的发生与发展。
上述为常见的三叉神经痛研究学术,除此之外,还有癫痫学说、病灶感染和牙源性学说等理论。
三、诱因
三叉神经痛多由日常生活中常见的无痛性接触引发,这些触发因素有:
-
餐巾接触上唇
-
咀嚼
-
饮水
-
刷牙
-
洗脸
-
说话
-
微风吹过面部敏感区域等
临床上常见下唇及周围的刺激可能会诱发太阳穴疼痛,或者鼻子外侧接触可导致前额或上唇周围的电击性疼痛。
四、分类
根据发病的原因,TN可分为经典型(原发性)、继发性及特发性。
1.经典型 TN
最常见,占全部病例的 75%。
当发现三叉神经血管压迫并伴有同侧疼痛的形态学改变时,即可诊断为经典型。
单纯三叉神经接触而无形态学改变的不支持此诊断,因为这是健康人常见的神经影像学表现。
前瞻性三叉神经磁共振成像研究表明,在症状侧,经典TN与神经血管压迫相关,并伴有形态学变化(扭曲、凹陷、萎缩),而在无症状侧,这些形态学变化很少见。
2.继发性 TN
约占病例的15%。
可归因于可识别的潜在神经系统疾病(除三叉神经血管压迫)导致 TN,如桥小脑角肿瘤、动静脉畸形和多发性硬化。大约2%的多发性硬化症患者有与 TN 相似的症状。
3.特发性 TN
约占病例的10%,是在没有明显的 TN 病因时被诊断的。
五、症状
1.疼痛部位
右侧多于左侧,疼痛常由面部、口腔或下颌的某一个点开始扩散至三叉神经某一支或多支。第二支、第三支最常发病。
2.疼痛性质
常出现撕裂样、触电样、闪电样、针刺样、刀割样或烧灼样剧痛,持续几十秒或几分钟。
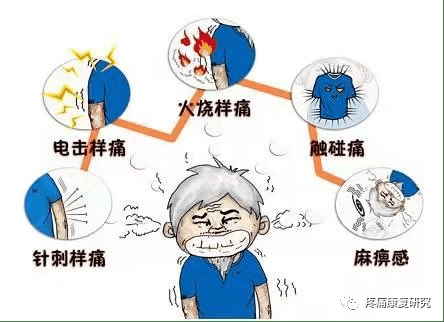
3.疼痛规律
发作常无预兆,而疼痛时间有一定的规律。
每次疼痛发作时间从数秒到2分钟不等,突发突止,间歇期完全正常。
随病情进展,发作愈发频繁,疼痛逐渐加重且剧烈,严重者整日疼痛不止。
4.扳机点
亦称“触发点”,常位于上唇、鼻翼、齿龈、口角、舌、眉等处。轻触或刺激扳机点可激发疼痛发作。
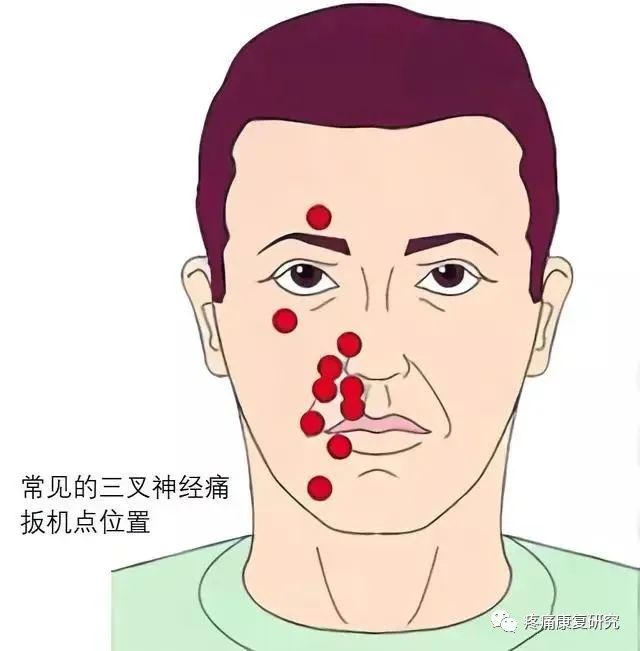
5.表情和颜面部变化
原发性TN 常伴有患侧的脸红、出汗、皮肤温度增高、流涎、瞳孔散大、流泪、流涕、鼻粘膜充血、唾液分布增多、肿胀等。
继发性TN 常伴有三叉神经麻痹的表现,如面部感觉减退,患侧咀嚼肌瘫痪,咬合无力,角膜反射迟钝等。
六、诊断标准
2018年,《国际头痛障碍分类》第3版(ICHD-3)中规定的 TN 诊断标准为:
①反复发作的单侧面部疼痛,部位局限于三叉神经分布的区域;
②疼痛具有以下所有特点
-
持续时间从 1 秒至 2 分钟
-
严重强度的疼痛
伴有电击、枪击、刺伤或尖锐刺激样疼痛
③由三叉神经分布区域内的无害刺激诱发。
触发性阵发性疼痛是三叉神经痛特有的症状。
七、鉴别诊断

八、治疗
1. 药物治疗
①控制三叉神经痛患者的阵发性疼痛的首选药物是抗惊厥药物卡马西平和奥卡西平。
其机制主要是药物可阻断电压门控钠离子通道,从而稳定过度兴奋的神经元膜并抑制竞争性放电。
但注意,与卡马西平相比,奥卡西平的不良反应更少,药物相互作用更小,病人的耐受度更高,更易被患者接受。
②治疗持续性疼痛的药物有加巴喷丁、普瑞巴林和抗抑郁药。
其机制主要是通过抑制中枢神经系统电压依赖性钙通道的亚基 α2δ 蛋白,减少钙离子内流,减少兴奋性递质的释放,使过度兴奋的神经元恢复正常状态。
临床经验表明,加巴喷丁对三叉神经痛的疗效略逊于卡马西平和奥卡西平,但不良事件发生率低,可尝试作为单一疗法或附加疗法应用于三叉神经痛的治疗。
2. 手术治疗
药物治疗无效时的选择。
①微血管减压术
目前,微血管减压术已成为大多数三叉神经痛病人(药物治疗无效)的首选外科治疗方法。
②立体定向放射治疗
立体定向放射外科(“伽玛刀”)治疗需要在三叉神经根进入桥脑之前准确识其位置并采用辐射束进行精准的照射,可损伤三叉神经根从而起到治疗的目的,避免损坏桥脑。
③经皮微创介入治疗
经皮射频热凝术、球囊压迫术等技术可对梅克尔 (Meckel) 腔中的三叉神经节或颅神经节的现有分支产生损伤或撕脱。
射频热凝术优先损伤小直径疼痛纤维,为防止传入神经阻滞引起角膜炎,术中要避免损伤三叉神经的第一分支眼神经。
球囊压迫优先损伤大的有髓神经纤维。
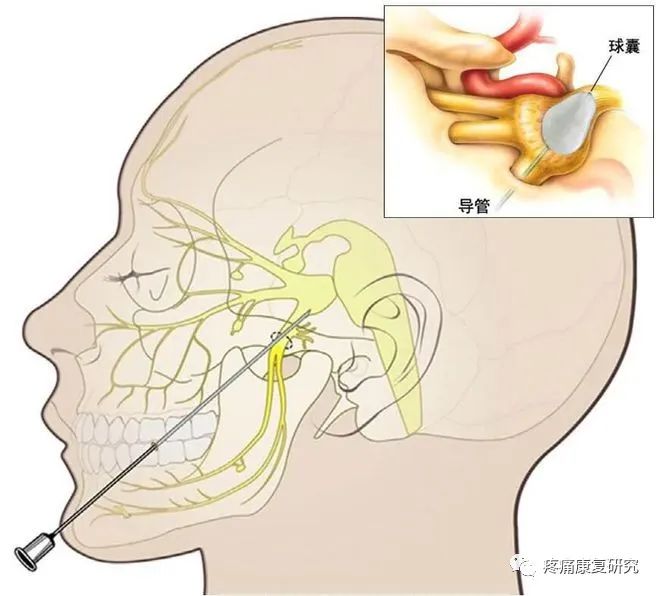
3.其他治疗
三氧注射治疗、富血小板血浆 (PRP) 注 射、等离子治疗。
参考文献
杨吉垒,温晓霞,王文丽等。三叉神经痛的诊疗研究进展,中国疼痛学杂志,2023.侯锐, 翟新利, 方剑乔, 等. 原发性三叉神经痛中西医非手术诊疗方法的专家共识[J]. 实用口腔医学杂志, 2022, 38(2):149-161.Cruccu G, Di Stefano G, Truini A. Trigeminal neuralgia[J]. N Engl J Med, 2020, 383(8):754-762.Bendtsen L, Zakrzewska JM, Abbott J, et al . European academy of neurology guideline on trigeminal neuralgia [J]. Eur J Neurol, 2019, 26:831-849.百度健康医典


