IVF/ICSI-ET周期移植非优质胚胎的结局分析
时间:2023-10-31 14:38:06 热度:37.1℃ 作者:网络
辅助生殖周期中最重要的步骤之一是将胚胎从实验室移植到母体子宫,胚胎移植(ET)通常在卵裂期(取卵后的第3天)或囊胚期(取卵后的第5~6天)进行。
近年来胚胎培养技术的发展使得胚胎可以在体外培养更长时间,将胚胎延长培养至囊胚期现已被广泛使用。囊胚期胚胎与自然妊娠时胚胎植入子宫的发育时期相似,理论上改善了子宫内膜和胚胎发育之间的同步性;此外,胚胎延长培养过程包含着对胚胎的进一步自然选择,可能对妊娠结局产生积极的影响。
研究表明,与卵裂期胚胎相比,囊胚期胚胎具有更高的植入潜力,移植单个囊胚可以获得较高的活产率和较低的多胎出生率。然而,有学者认为囊胚培养并不是高效利用非优质胚胎的最佳选择。
胚胎质量是辅助生殖成功的主要预测因素,胚胎质量与胚胎植入率和妊娠结局之间的关系已经得到很好的证实。与优质胚胎相比,非优质胚胎在临床上受到的关注较少,非优质胚胎被归类为伊斯坦布尔共识中描述的III级胚胎。
对于在取卵后第3天未形成优质卵裂期胚胎的患者,目前研究尚未明确其胚胎的最佳移植时期。因此,本研究回顾性分析本中心在取卵后第3天未形成优质卵裂期胚胎的患者资料,旨在比较非优质卵裂期胚胎在不同发育时期移植后的临床妊娠结局、新生儿结局及产科并发症差异,为临床工作提供参考。
研究回顾性分析2015年1月至2021年6月在郑州大学第一附属医院生殖医学中心进行体外受精/卵胞浆内单精子注射-胚胎移植(IVF/ICSI-ET)助孕的患者资料,筛选在第3天未形成优质胚胎的新鲜周期,根据胚胎移植时期分为:卵裂期移植组(n=462)和囊胚期移植组(n=198),比较两组患者的基本资料、妊娠结局以及两组成功分娩的新生儿结局和产科并发症情况,并分析胚胎移植时期对上述结局变量的影响。
结 果
一、 基本临床资料比较
依据纳排标准,本研究共纳入660个移植周期,其中卵裂期移植组462周期,囊胚期移植组198周期。两组女方年龄及女方年龄≤35占比、男方年龄、女方体质量指数(BMI)、不孕年限、不孕类型占比以及基础卵泡刺激素(FSH)、抗苗勒管激素(AMH)水平、移植日子宫内膜厚度之间差异均无统计学意义(P>0.05);而囊胚期移植组患者的平均取卵周期数和移植胚胎数均显著小于卵裂期移植组患者(P <0.05)(表1)。

(表1)
二、 临床妊娠结局比较
统计结果显示,囊胚移植组的胚胎植入率显著高于卵裂期移植组(P<0.001);囊胚移植组的HCG阳性率、临床妊娠率、活产率也均高于卵裂期移植组,差异有统计学意义(P<0.001);两组间流产率及多胎妊娠率无统计学差异(均P>0.05),所有多胎妊娠均是双胞胎(表2)。
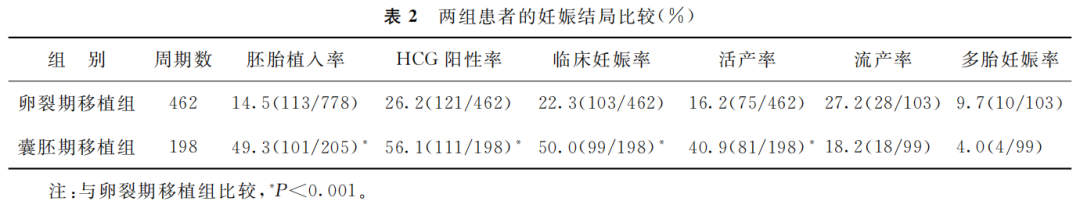
(表2)
本研究拟行囊胚期移植的共计1 262个取卵周期,因未形成可移植囊胚而取消周期1 064个,周期取消率为84.3%(1 064/1 262);共2 654枚胚胎培养囊胚,第5天形成囊胚355枚,囊胚形成率为13.4%(355/2 654);第5天形成优质囊胚38枚,优质囊胚形成率为1.4%(38/2 654)。
三、 不同取卵周期数患者妊娠结局比较
按取卵周期数将患者分为周期数≤2、周期数≥3进行分层分析,结果显示:在取卵周期数≤2的患者中,囊胚期移植组HCG阳性率、临床妊娠率、活产率均高于卵裂期移植组,差异有统计学意义(P<0.001);两组间的流产率及多胎妊娠率无显著差异(P>0.05)(表3)。
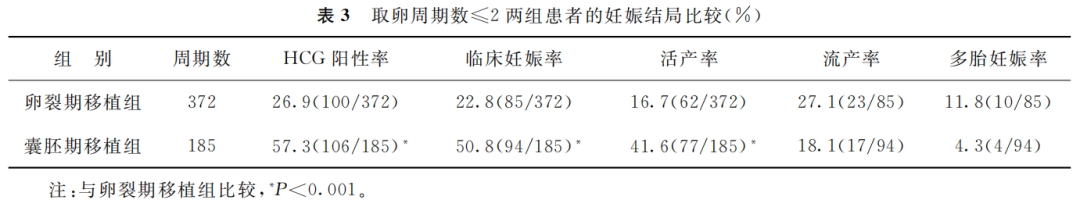
(表3)
在取卵周期数≥3的患者中,囊胚期移植组与卵裂期移植组间HCG阳性率、临床妊娠率、活产率差异均无统计学意义(P>0.05),两组内均无多胎妊娠,两组间流产率差异无统计学意义(P>0.05)(表4)。
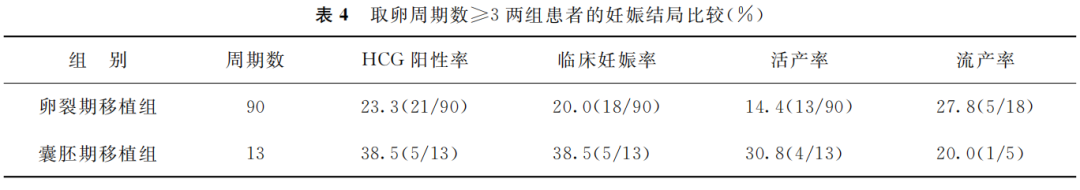
(表4)
四、 临床妊娠结局的多因素Logistics分析
采用多因素Logistics回归模型校正混杂因素女方年龄、女方BMI、不孕年限和移植胚胎数后,分析胚胎移植时期对HCG阳性率、临床妊娠率和活产率的影响。结果显示:对于总周期及取卵周期数≤2的患者,胚胎移植时期是HCG阳性率、临床妊娠率和活产率的独立影响因素(aP<0.001);而对于取卵周期数≥3的患者,胚胎移植时期对HCG阳性率、临床妊娠率和活产率并无显著影响(aP>0.05)(表5)。
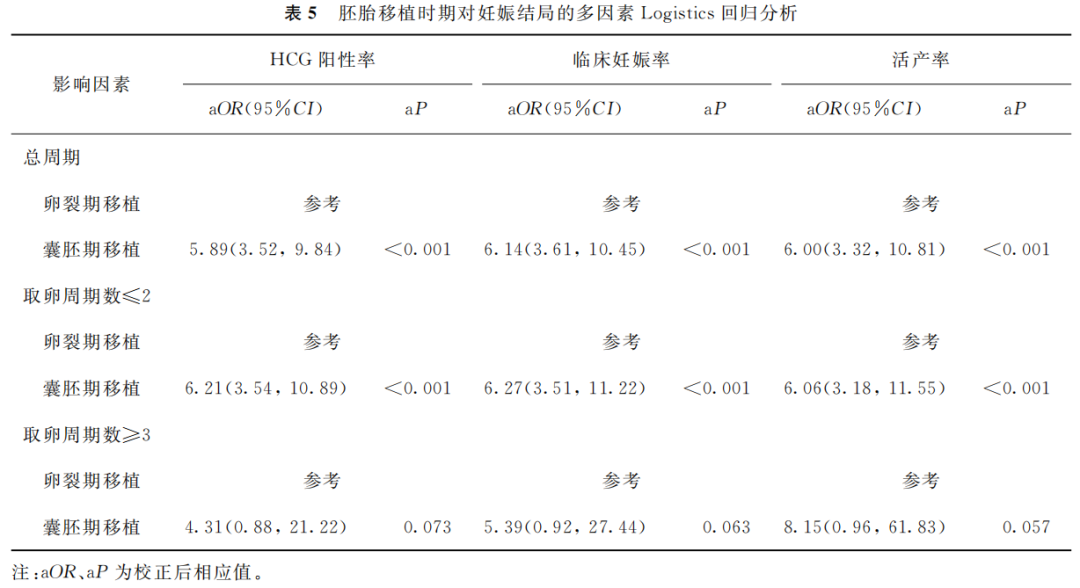
(表5)
五、 产科并发症和新生儿结局比较
卵裂期移植组和囊胚期移植组之间产科并发症妊娠期高血压、妊娠期糖尿病、胎膜早破、前置胎盘的发生率和剖宫产率差异均无统计学意义(P>0.05);囊胚期移植组的早产儿发生率低于卵裂期移植组,但差异未达到显著性水平(P>0.05);新生儿的男性占比、胎龄、出生体重、低出生体重儿发生率、巨大儿发生率及出生身长在两组基本相似,无明显统计学差异(P>0.05)(表6)。
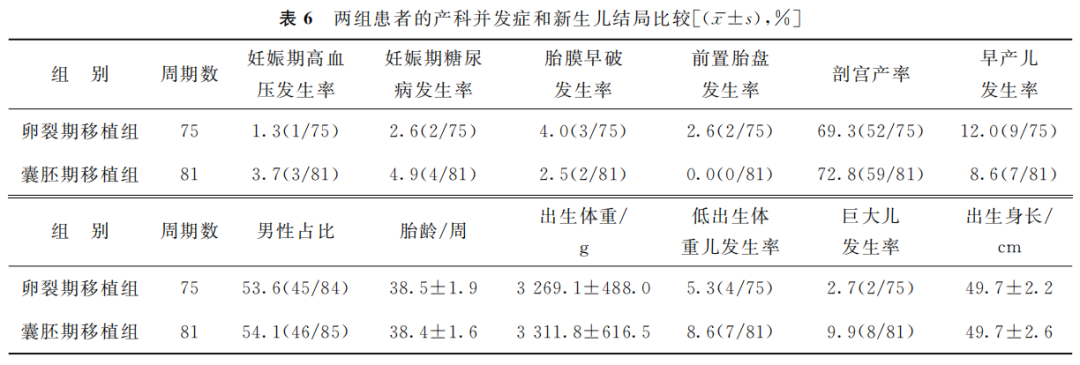
(表6)
多因素Logistics回归分析调整混杂因素(纳入女方年龄、女方BMI、不孕年限、移植胚胎数)后,结果显示胚胎移植时期对产科并发症的发生率和新生儿结局无显著影响(aP均>0.05)。其中前置胎盘发生例数较少,未得出确切可信区间(表7)。
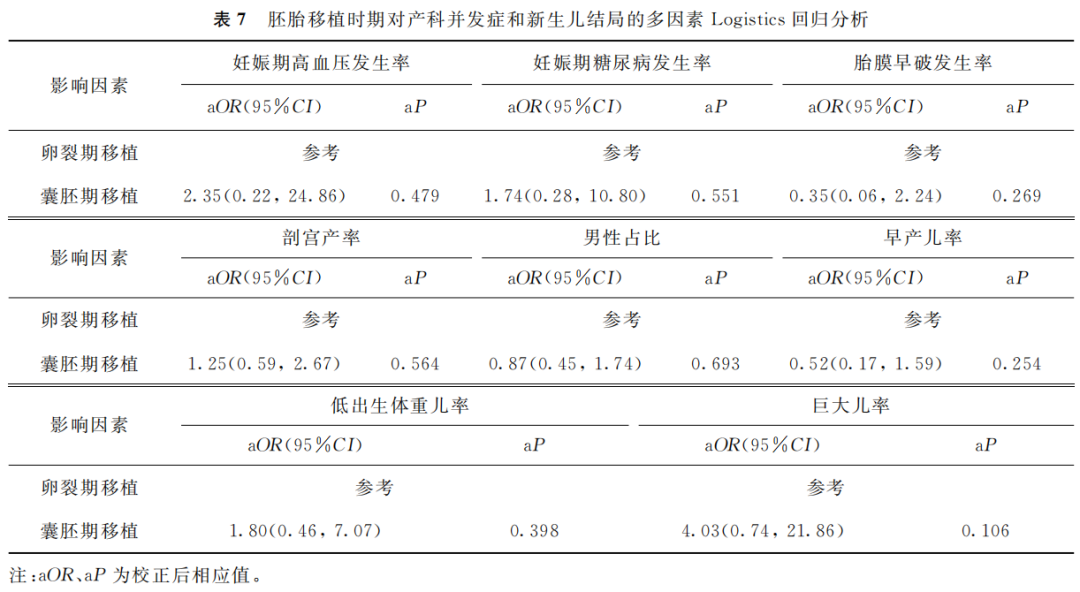
(表7)
讨 论
随着辅助生殖技术和胚胎培养技术的发展,囊胚移植正逐渐取代卵裂期胚胎移植,诸多研究表明囊胚有更高的植入率和活产率,特别是在第3天形成较多优质胚胎时,将胚胎延长培养至囊胚期为最佳方案。
2018年美国生殖医学会(ASRM)委员会关于临床辅助生殖中的囊胚培养和移植给出建议:在预后良好的患者中,囊胚移植与卵裂期胚胎移植相比可以提高活产率,鉴于囊胚的高着床率,应常规使用选择性单胚胎移植以减少多胎妊娠。
Braga等研究发现延长培养对于第3天形态不良的胚胎可能是不利的,但部分非优质胚胎仍具有继续发育的潜能。有研究证实部分非优质胚胎可以培养形成优质囊胚并获得较好的妊娠结局。目前针对非优质胚胎在不同发育时期移植的妊娠结局评估尚缺乏高质量的研究,我们也无法预测哪些卵裂期胚胎将发育成可供移植的囊胚。为此,本研究回顾性分析了过去6年间在本中心第3天未形成优质卵裂期胚胎的患者资料,比较不同发育时期胚胎新鲜移植后的妊娠结局、新生儿结局和产科并发症的差异。
本研究中,有1 262个取卵周期拟行囊胚期移植,其中1 064个周期因在第5天未形成可移植囊胚而取消,周期取消率为84.3%;2 654个卵裂期胚胎进行囊胚培养,共形成囊胚数为355个,非优质胚胎的囊胚形成率为13.4%。
研究结果显示,囊胚期移植组的临床妊娠率显著高于卵裂期移植组(50.0%vs.22.3%,P<0.001),囊胚期移植组的活产率也高于卵裂期移植组(40.9%vs.16.2%,P<0.001)。这与邹林兵等研究结果相一致,在首次IVF-ET治疗获得的全部胚胎为非优质胚胎的周期中,移植囊胚期胚胎的临床妊娠结局优于卵裂期胚胎。
另外,本研究表明两种移植方案的多胎妊娠率和流产率均无统计学差异,这与2022年Cochrane数据库更新的综述相一致:没有任何证据表明新鲜囊胚和卵裂期胚胎移植的流产率、多胎妊娠率有差异。
为进一步研究比较在不同取卵周期中两种移植方案的优劣,我们将患者按取卵周期数分为取卵周期数≤2、取卵周期数≥3进行分层分析。结果显示,在取卵周期数≤2患者中,囊胚期移植组HCG阳性率、临床妊娠率、活产率均高于卵裂期移植组,进一步行多因素Logistics回归分析校正混杂因素女方年龄、女方BMI、不孕年限和移植胚胎数后,结果发现胚胎移植时期是HCG阳性率、临床妊娠率和活产率的独立影响因素。这与新英格兰杂志上一项研究结果一致,该研究表明在36岁以下女性中接受第一次或第二次IVF时移植囊胚期胚胎比移植卵裂期胚胎的临床妊娠率更高。
而在取卵周期数≥3患者中,两组间HCG阳性率、临床妊娠率、活产率差异均无统计学意义,多因素回归分析显示胚胎移植时期未显著影响到此类患者的临床妊娠结局。这与潘璠等研究结果一致,对于第3天均为非优质胚胎的患者,单囊胚移植与单卵裂期胚胎移植相比妊娠结局无明显差异。我们的结果表明,对于取卵周期数≤2的患者,移植囊胚期胚胎较卵裂期胚胎相比可以获得更好的妊娠结局;而取卵周期数≥3的患者囊胚期移植和卵裂期移植所产生的妊娠结局相似,这表明囊胚移植并不能给这类患者带来更优的妊娠结局,因此,考虑到周期取消的风险及患者的心理负担,在临床上对于其进行卵裂期胚胎移植可能是相对较优的选择。
本研究同时比较了卵裂期移植及囊胚期移植成功分娩的新生儿结局及产科并发症,结果显示两组新生儿的男性占比、胎龄、出生体重和身长之间的差异无统计学意义,两组早产儿、低出生体重儿、巨大儿的发生率相似,两组间母亲产科并发症发生率的差异无统计学意义。多因素回归模型调整混杂因素后分析显示胚胎移植时期未显著影响到新生儿结局及产科并发症发生率。这与先前的队列研究结果一致,在来自澳大利亚、日本和加拿大的三项研究中,胎盘并发症(前置胎盘和/或胎盘早剥)与囊胚移植无关。
由瑞典学者进行的回顾性研究也显示,在囊胚移植后出生的胎儿中没有发现早产儿的风险增加[OR=0.97,95% CI( 0.72,1.31)。当然本研究中的样本量较少,未来仍需要扩大样本量开展较大型的回顾性队列研究甚至随机对照研究对此进行深入探讨。
本研究也存在一些局限性,作为在单中心进行的回顾性研究,符合纳排标准的样本量有限,且本研究中一些结局数据是通过电话随访获得的,可能存在回忆偏倚。另外,本研究未统计累积妊娠结局,故需要更多的证据来了解胚胎不同移植时期是否会影响累积妊娠率和累积活产率。
综上所述,本研究表明对于IVF/ICSI-ET周期第3天未形成优质胚胎的患者,移植囊胚期胚胎较卵裂期胚胎可获得更好的妊娠结局,但在取卵周期数≥3的患者中移植囊胚期胚胎与卵裂期胚胎的妊娠结局无显著差异;此外,两种移植方案的新生儿结局和产科并发症的发生率相似。因此,本研究结果支持第3天均为非优质胚胎的患者常规选择囊胚期胚胎移植方案,但对于此类患者中取卵周期数≥3的患者可选择卵裂期胚胎移植方案,从而降低其周期取消风险。
文章来源:陈一文,谢中亚,卜志勤,等.IVF/ICSI-ET周期移植非优质胚胎的结局分析[J].生殖医学杂志,2023,32(9):1297-1304.


