权威发布|中国乙型肝炎病毒母婴传播防治指南(2024年版)
时间:2024-08-28 18:00:31 热度:37.1℃ 作者:网络
母婴传播是我国乙型肝炎病毒(HBV)的重要传播途径,围产期和婴儿时期感染HBV的慢性化率约为90%。感染HBV的儿童继而成为水平传播的传染源,女性感染者生育期有可能通过母婴传播感染下一代,是家族聚集性HBV感染形成的主要原因。聚集性HBV感染家族中,子代感染后肝硬化和肝细胞癌的发病年龄较无家族史者提前10年,具有肝癌家族史的慢性HBV感染者发生肝癌的风险升高32.9倍。国家卫生健康委员会在《消除艾滋病、梅毒和乙肝母婴传播行动计划(2022—2025年)》中明确提出至2025年在国家层面消除HBV母婴传播。慢性HBV感染孕妇孕期抗病毒治疗,其所生新生儿接受乙型肝炎疫苗联合乙型肝炎免疫球蛋白(HBIG)的基础免疫预防后,可使母婴传播率降至0.3%。国内研究团队探索的HBV母婴传播全程防控跨学科跨社区临床管理体系可使母婴传播率进一步降至0.23%,为实现消除HBV母婴传播提供了重要的科学支撑。
中华医学会感染病学分会和GRADE中国中心组织国内专家于2019年制定了《中国乙型肝炎病毒母婴传播防治指南》(以下简称2019版《指南》),在规范HBV母婴传播阻断中发挥了重要作用。5年来,国内外在阻断HBV母婴传播的临床研究方面取得了重要进展。从临床实践的角度出发,2019版《指南》中HBV母婴传播阻断的部分推荐意见也需对应更新,为了更好地规范扩大抗病毒治疗适应证背景下产妇的管理策略、抗病毒治疗期间妊娠后药物的调整等;更好地指导HBV母婴传播阻断的临床实践和研究,指南工作组在系统检索及证据评价基础上再次更新了2019版《指南》。
《中国乙型肝炎病毒母婴传播防治指南(2024年版)》(以下简称本《指南》)旨在帮助感染科、肝病科、妇产科和妇幼保健等相关工作者,在管理慢性HBV感染孕妇及所生婴儿的过程中做出合理决策。需要特别指出的是,本《指南》并非强制性标准,不可能包括或解决HBV母婴传播防治中的所有问题。因此,在面对具体患者时,临床医师应考量患者病情及其意愿,基于最佳临床研究证据,根据专业知识、临床经验和可利用的医疗资源,制定合理的决策。本《指南》采用推荐分级的评估、制定及评价(GRADE)分级系统,证据质量分为A、B、C和D四个级别,推荐意见分为强推荐(1)和弱推荐(2)两个级别(表1)。经过《指南》专家组评估、指导委员会核准,本《指南》最终共纳入10个临床问题的14条推荐意见。图1是推荐意见的简略流程图。

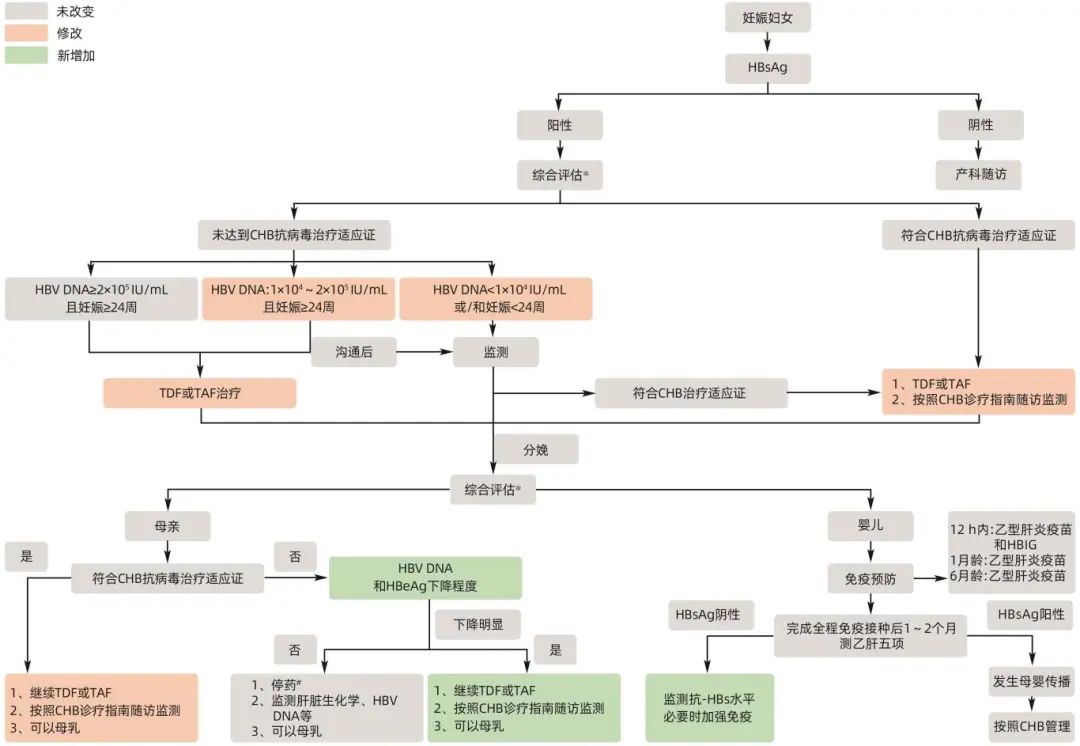
注:HBsAg,乙型肝炎表面抗原;CHB,慢性乙型肝炎;TDF,富马酸替诺福韦二吡呋酯;TAF,富马酸丙酚替诺福韦;HBeAg,乙型肝炎e抗原;抗-HBs,乙型肝炎表面抗体。*综合评估,包括肝生化学、HBV血清病毒学标志物、HBV DNA和影像学检查等;#停药时间,产后立即~产后3个月停药肝生化指标异常率无差别。
图1 HBV母婴传播防治流程
临床问题1
母婴传播所致的慢性HBV感染的诊断标准是什么?
推荐意见1:慢性HBV感染孕妇所生婴儿,若7~12月龄时静脉血乙型肝炎表面抗原(HBsAg)和/或HBV DNA阳性,可诊断发生母婴传播所致的慢性HBV感染(1B);新生儿静脉血HBsAg和/或HBV DNA阳性不作为母婴传播的标准(1B)。
推荐依据:HBV母婴传播一般指孕妇的HBV进入子代体内,并造成慢性感染。慢性HBV感染孕妇所生新生儿的静脉血均可检测到乙型肝炎核心抗体,约20%可检测到低水平的HBV DNA、HBsAg和乙型肝炎e抗原(HBeAg),这其中90%婴儿的HBsAg和 HBV DNA至7月龄转阴。因此,不建议对新生儿进行HBsAg和/或HBV DNA检测。
观察性队列和系统评价结果显示:婴儿出生24 h内静脉血HBsAg和/或HBV DNA阳性率均高于6月龄、7月龄和12月龄静脉血检测结果;6月龄、7月龄与12月龄之间HBsAg和/或HBV DNA阳性率无显著差异。因此建议可在婴儿完成全程乙型肝炎疫苗接种后1~6个月检测HBsAg和/或HBV DNA,明确是否发生母婴传播所致的慢性HBV感染。
临床问题2
预防HBV母婴传播的措施有哪些?
推荐意见2.1:慢性HBV感染孕妇所生新生儿出生后12 h内尽早接种1针重组乙型肝炎疫苗[10 μg酵母疫苗或20 μg中国仓鼠卵巢细胞(CHO)疫苗],并在1月龄和6月龄分别接种第2针和第3针疫苗(1A);低体质量儿或早产儿,若生命体征稳定则在出生12 h内尽早接种第1针乙型肝炎疫苗,满1月龄后,再按“0-1-6月”程序接种3针乙型肝炎疫苗;若生命体征不稳定,应在生命体征平稳后尽早接种第1针乙型肝炎疫苗(1A)。
推荐依据:新生儿产后及时接种乙型肝炎疫苗是阻断HBV母婴传播的最重要措施,可使HBeAg阳性孕妇的母婴传播率从82.9%降至15.9%,HBeAg阴性孕妇的母婴传播率从10.3%降至2.3%。国家卫生健康委员会2021年发布的《国家免疫规划疫苗儿童免疫程序及说明》中对于HBsAg 阳性孕妇所生婴儿的乙型肝炎疫苗接种程序进行了详细说明。新生儿体质量<2 000 g者,也应在出生后尽早接种第1针乙型肝炎疫苗,并在婴儿满1月龄后再按“0-1-6月”程序接种3剂次乙型肝炎疫苗。危重症新生儿,如极低出生体质量儿(出生体质量<1 500 g者)、严重出生缺陷、重度窒息和呼吸窘迫综合征等,应在生命体征平稳后尽早接种第1针乙型肝炎疫苗。
推荐意见2.2:慢性HBV感染孕妇所生新生儿出生后12 h内,在与接种乙型肝炎疫苗不同的部位尽早注射1剂100 IU HBIG(1A)。
推荐依据:HBIG的有效成分是乙型肝炎表面抗体(抗- HBs),是HBV意外暴露后有效的被动阻断措施。慢性HBV感染孕妇所生新生儿及时接种乙型肝炎疫苗后,联合HBIG可进一步使母婴传播率从11.2%降至8.1%;尤其是HBeAg阴性孕妇的母婴传播率降至0.5%[95%可信区间(CI): 0.1%~1%]。国家免疫规划及多部指南指出:HBsAg阳性孕妇所生新生儿应在出生后12 h内尽早接种乙型肝炎疫苗和HBIG。
前瞻性队列和系统评价表明,即使母婴传播高风险孕妇所生新生儿接种200 IU HBIG的阻断效果与100 IU HBIG相当。因此推荐慢性HBV感染孕妇所生新生儿接种1剂100 IU HBIG。
慢性HBV感染孕妇所生婴儿采用乙型肝炎疫苗和HBIG联合免疫的成本-效益比是政策制定者关注的一个问题。系统评价表明HBeAg阴性孕妇所生婴儿单用乙型肝炎疫苗与乙型肝炎疫苗联合HBIG阻断母婴传播的效果相当。一项前瞻性多中心研究评估无HBIG方案阻断HBV母婴传播的效果,结果表明母婴传播高风险孕妇口服TDF抗病毒治疗、婴儿单用乙型肝炎疫苗免疫后,母婴传播率为1.0%(95%CI:0.40%~3.74%),其中TDF治疗4周以上孕妇的母婴传播率为0%(95%CI:0%~1.61%)。在扩大抗病毒治疗适应证背景下,慢性HBV感染孕妇所生婴儿应用乙型肝炎疫苗和HBIG联合免疫的成本-效益比有必要进一步评估。
推荐意见2.3:未达到慢性HBV感染抗病毒治疗适应证的孕妇,孕期HBV DNA≥2×105 IU/mL,建议口服抗病毒药物以阻断母婴传播(1A);孕中晚期HBV DNA为1×104~2×105 IU/mL的孕妇,建议与孕妇充分沟通后决定是否口服抗病毒药物(1B);HBV DNA定量检测不可及的地区,HBeAg阳性可作为孕期抗病毒治疗阻断母婴传播的替代指标,但仍建议孕妇进行HBV DNA检测(2B)。
推荐依据:高HBV DNA水平是发生母婴传播的独立危险因素。世界卫生组织(WHO)系统评价显示:HBV DNA≥ 2×105 IU/mL孕妇所生婴儿接受联合免疫后的母婴传播率在3.80%以上。另一项纳入大样本量的系统评价显示:当分娩前HBV DNA水平在1×104~2×105 IU/mL时,即使婴儿接受联合免疫仍存在发生母婴传播的风险,传播率为0.6%(95%CI:0.0%~2.6%),高于国内最新“乙肝母婴零传播工程”研究中0.23%的母婴传播率。基于上述研究,本指南推荐HBV DNA≥2×105 IU/mL的孕妇应启动抗病毒治疗以阻断母婴传播;HBV DNA为1×104~2×105 IU/mL的孕妇,建议与孕妇充分沟通后决定是否启动抗病毒治疗以降低母婴传播风险。
系统评价显示孕妇HBeAg阳性能够较准确预测HBV DNA≥2×105 IU/mL(特异度为92.57%,95%CI:90.04%~94.49%;灵敏度为88.25%,95%CI:83.91%~91.53%)。在没有条件常规开展HBV DNA定量检测的地区,HBeAg阳性可作为启动抗病毒治疗阻断母婴传播的替代指标,但仍建议孕妇进行HBV DNA定量检测。
推荐意见2.4:推荐孕24~28周HBV DNA≥2×105 IU/mL的孕妇启动抗病毒治疗以阻断母婴传播(1B);孕28周以后首诊发现HBV DNA≥2×105 IU/mL的孕妇,建议立即启动抗病毒治疗以阻断母婴传播(1B)。
推荐依据:HBV DNA≥2×105 IU/mL孕妇所生婴儿经乙型肝炎疫苗和HBIG联合免疫预防仍存在母婴传播的风险。贝叶斯网状荟萃分析和系统评价与WHO系统评价均表明:与孕晚期启动抗病毒治疗相比,孕28周之前启动抗病毒治疗发生母婴传播的风险更低;孕中期与孕晚期启动治疗的妊娠不良事件和新生儿出生缺陷率等无明显差异。因此,本《指南》推荐存在母婴传播高风险的孕妇于孕24~28周启动抗病毒治疗以进行阻断。28周以后首次就诊的孕妇,若HBV DNA≥2×105 IU/mL,建议立即启动抗病毒治疗以阻断母婴传播。
推荐意见2.5:推荐孕期口服TDF(1A)或TAF(1B)阻断母婴传播。
推荐依据:多项随机对照研究、队列研究及WHO系统评价已明确孕期口服TDF治疗能够安全、有效地阻断HBV母婴传播,且新生儿出生缺陷等不良事件发生风险并未增加。口服TDF治疗孕妇所生婴儿的长期安全性也已经得到证实。因此,推荐高HBV DNA水平孕妇口服TDF治疗以阻断母婴传播。
作为指南推荐用于慢性HBV和HIV感染的一线抗病毒药物,越来越多的证据支持孕期口服TAF能够安全、有效地阻断母婴传播。最新系统评价提示TAF与TDF阻断HBV母婴传播的效果和安全性无明显差异。另一项纳入因感染HBV或HIV接受抗病毒治疗孕妇的系统评价表明:与接受TDF抗病毒治疗孕妇所生婴儿相比,接受TAF抗病毒治疗孕妇所生新生儿出生缺陷风险和婴儿生长发育差异均无统计学意义。在抗逆转录病毒妊娠登记系统(APR)中上报1 086例接受TAF抗病毒治疗孕妇所生婴儿的出生结局(孕早期病例约80%),出生缺陷率为3.9%,与我国的出生缺陷发生率相当(5.6%),稍高于美国亚特兰大大都市先天缺陷计划报道的发生率(2.72%)。基于上述研究结果,本《指南》建议存在母婴传播高风险的孕妇可口服TAF以阻断母婴传播。
临床问题3
抗病毒治疗期间发生妊娠的慢性HBV感染孕妇如何管理?
推荐意见3:抗病毒治疗期间妊娠者,若口服TDF,建议继续TDF治疗(1B);若口服TAF,可与孕妇沟通后继续TAF治疗(2B);若口服恩替卡韦(entecavir,ETV),建议更换为TDF治疗;存在骨质疏松、肾损伤或其高危因素的孕妇选择TAF治疗(2B)。
推荐依据:在抗病毒治疗期间妊娠,药物是否增加出生缺陷的风险是孕妇和临床医生共同关注的问题。当前所用抗病毒药物尚没有增加新生儿出生缺陷的证据。APR网站已有23 283名因HIV或慢性HBV感染接受抗病毒治疗的孕妇上报的妊娠结局,其中孕早期接受TAF和TDF治疗孕妇所生婴儿出生缺陷发生率分别为3.93%和2.58%,国家卫生健康委发布的《中国出生缺陷防治报告(2012)》中的出生缺陷率为5.6%,美国亚特兰大大都市先天性缺陷计划的出生缺陷发生率为2.72%。
孕前已开始TDF治疗的慢性HBV感染孕妇,其孕期并发症和婴儿出生缺陷等不良事件的风险与未治疗组差异无统计学意义,TDF治疗期间妊娠者,建议继续TDF治疗。孕早期开始TAF治疗的孕期常见不良反应和妊娠期并发症包括妊娠期高血压、妊娠期糖尿病和胎膜早破等,与TDF组差异无统计学意义;婴儿生长发育符合中国国家和WHO的儿童生长标准。基于现有研究结果和APR网站上报的数据,孕前已开始TAF抗病毒治疗的孕妇,在与患者充分沟通后,可继续TAF治疗。
观察性队列和APR网站上报的孕早期暴露于ETV的孕妇所生婴儿出生缺陷率约为3.0%,因此ETV治疗期间妊娠者可不终止妊娠,建议换用TDF治疗。使用TDF的患者有新发或加重肾功能损伤及骨质疏松的风险。随机对照研究和真实世界研究表明TAF在骨代谢和肾脏安全性方面优于TDF,对于存在骨质疏松、肾损伤或其高危因素的孕妇,可以选择TAF治疗。
临床问题4
慢性HBV感染孕妇,孕期肝生化指标异常如何管理?
推荐意见4:慢性HBV感染孕妇出现肝生化指标异常,排除其他因素后,建议启动TDF或TAF治疗(1B)。
推荐依据:慢性HBV感染妇女在备孕期或妊娠期首次就诊时,应检测乙型肝炎血清病毒学标志物、HBV DNA定量和肝生化学指标,并进行上腹部超声以评估肝病情况。一项前瞻性队列发现,无论是否接受抗病毒治疗均有约10%的孕妇出现丙氨酸转移酶(ALT)升高,绝大部分孕妇可自行恢复,重型肝炎罕见。对于孕期出现的考虑因HBV导致的肝生化指标异常的孕妇,基于《慢性乙型肝炎防治指南(2022年版)》,结合最新的TDF和TAF孕期安全性数据,本《指南》建议慢性HBV感染孕妇出现肝生化指标异常,排除导致肝生化指标异常的其他相关因素后,经患者知情同意可启动TDF或TAF治疗。对于重度肝纤维化、早期肝硬化孕妇,无论ALT水平如何,均应进行抗病毒治疗。
临床问题5
孕期进行抗病毒治疗的慢性HBV感染孕妇,产后如何管理?
推荐意见5:孕前或孕期符合慢性HBV感染抗病毒治疗适应证的孕妇,产后继续抗病毒治疗并进行随访监测(1B)。孕期不符合抗病毒治疗适应证且以阻断母婴传播为目的进行预防性抗病毒治疗的孕妇,产后即刻~产后3个月停药不增加肝生化指标异常的风险,停药者应密切监测肝生化学和HBV DNA定量等指标(1B);若此类孕妇抗病毒治疗期间HBV DNA和HBeAg水平下降明显,预期继续抗病毒治疗效果良好,产后可继续抗病毒治疗(1B)。
推荐依据:孕前或孕期符合抗病毒治疗适应证而进行抗病毒的孕妇,产后继续治疗和随访。因产后免疫功能和激素水平变化,无论是否感染HBV,约20%的产妇可出现ALT水平升高,产后3~4周和9~12周是发生肝生化学指标异常的高峰期;产后绝大部分的ALT水平升高为轻到中度,且发生在产后24周以内。系统评价提示无论是否接受抗病毒治疗,慢性HBV感染孕妇产后均有出现ALT异常的风险,治疗组与未治疗组没有显著差异。多项观察性研究和网状荟萃分析表明:产后即刻至产后3个月停用抗病毒药物的肝生化指标异常率无明显差异。停药后每4~6周监测肝生化学和HBV DNA定量等指标,若随访期间评估符合慢性HBV感染抗病毒治疗适应证,可启动抗病毒治疗。
研究发现慢性HBV感染妇女产后细胞免疫功能改变、出现肝炎活动进入免疫清除期,此时继续抗病毒治疗有可能获得较高的HBeAg清除和血清学转换率。产后继续TDF治疗妇女HBsAg和HBeAg水平下降更快。孕期抗病毒治疗HBV DNA和HBeAg水平下降明显的妇女,产后继续抗病毒能够获得较高的HBeAg清除率和血清学转换率,部分患者可获得HBsAg清除。结合《阻断乙型肝炎病毒母婴传播临床管理流程(2021年)》,本《指南》推荐孕期抗病毒治疗HBV DNA和HBeAg水平下降明显的妇女,预期继续抗病毒治疗效果良好,产后可继续治疗。
临床问题6
慢性HBV感染母亲产后可否母乳喂养?
推荐意见6:慢性HBV感染孕妇所生婴儿在接受联合免疫后,可以母乳喂养(1B);产后继续TDF或TAF治疗者,可以母乳喂养(2C)。
推荐依据:虽有研究在母乳中检测到HBsAg和HBV DNA,但是母乳喂养并未增加母婴传播的风险。鉴于母乳喂养对母亲和婴儿的益处显著,慢性HBV感染孕妇所生婴儿在接受联合免疫后可以母乳喂养。
口服抗病毒药物期间母乳喂养安全性是临床医生的另一个关注点。TDF和TAF均是替诺福韦(TFV)的前药,口服后从肠道快速吸收,并转化为TFV发挥抗病毒作用,而TFV几乎不经胃肠道吸收。无论口服TDF还是TAF治疗的母亲进行母乳喂养时,婴儿经乳汁药物暴露剂量远远低于婴儿相对剂量的安全范围(5%~10%)。基于现有的证据及药物代谢动力学数据,产后继续TDF或TAF抗病毒治疗的母亲可以母乳喂养。
临床问题7
慢性HBV感染孕妇所生婴儿接受联合免疫后评估免疫效果的时机?
推荐意见7:慢性HBV感染孕妇所生婴儿在完成全程免疫接种后1~2月,检测抗-HBs水平评估免疫效果(1B)。
推荐依据:产后乙型肝炎疫苗联合HBIG在阻断HBV母婴传播中发挥重要作用,免疫接种后血清学检测是评估疫苗保护作用的直接证据。一项研究动态监测了慢性HBV感染孕妇所生婴儿的抗-HBs水平,全程接种乙型肝炎疫苗后1~6个月的无应答率约为1%(0.7%~1.6%),接种后7~8个月的无应答率为5.7%;而且抗-HBs的水平也在逐渐下降,在完成免疫后7~8个月下降更为明显。为早期发现无应答婴儿,建议在完成全程免疫接种后1~2个月检测婴儿抗-HBs,评估免疫接种效果。
临床问题8
慢性HBV感染孕妇所生婴儿是否需要增强免疫?
推荐意见8:慢性HBV感染孕妇所生阻断成功的婴儿仍存在HBV感染风险,建议动态监测抗-HBs水平,根据结果决定是否加强免疫(1B)。
推荐依据:来自美国阿拉斯加一般人群的随访数据显示:接种血源性乙型肝炎疫苗后35年约47.5%的人群抗-HBs≥10 mIU/mL,抗-HBs<10 mIU/mL人群接种1针加强乙型肝炎疫苗后,86%的人群仍具有保护性应答。
慢性HBV感染孕妇所生婴儿与母亲密切接触,即使当时阻断成功,但仍存在未来感染HBV的风险。一项前瞻性研究随访慢性HBV感染孕妇所生婴儿至5岁,6.83%(31/454)的婴儿感染HBV,接受了加强免疫儿童的感染率远低于未加强免疫的儿童(0.50% vs 11.90%,P<0.001)。因此,慢性HBV感染孕妇所生婴儿应动态监测抗-HBs水平。对首次3针乙型肝炎疫苗免疫无应答者(HBsAg阴性、抗-HBs阴性或<10 mIU/mL),可再按照“0-1-6月”程序重复接种,并于重复接种后1~2个月检测抗-HBs水平。部分专家建议对HBeAg阳性慢性HBV感染孕妇所生婴儿或7月龄抗-HBs低水平婴儿,可于2岁前及时加强免疫,不应等到其抗-HBs转阴再加强免疫。
临床问题9
慢性HBV感染是否增加不孕症妇女辅助生殖技术助孕后不良妊娠结局的风险?辅助生殖技术助孕是否增加HBV母婴传播风险?
推荐意见9:慢性HBV感染不影响不孕症妇女辅助生殖技术助孕后的优质胚胎率、临床妊娠率和活产率等(2B);不增加妊娠期糖尿病、妊娠期高血压、胎膜早破以及新生儿低出生体质量的风险(2B);辅助生殖技术助孕不增加不孕症妇女HBV母婴传播的风险(2C)。
推荐依据:研究显示,与夫妻双方均为HBV阴性的不孕症夫妇相比,女方为慢性HBV感染者的不孕症夫妇行辅助生殖技术助孕后的正常受精率、卵裂率、优质胚胎率、种植率、临床妊娠率和活产率等均无统计学差异;妊娠期糖尿病、妊娠期高血压、胎膜早破发生率和新生儿低出生体质量发生的风险也无明显差异。
观察性队列研究显示,接受辅助生殖技术助孕的慢性HBV感染妇女所生婴儿经过产后联合免疫,9~15月龄时HBsAg均为阴性。因此,慢性HBV感染的不孕症妇女可正常进行辅助生殖技术助孕。目前没有证据支持高HBV DNA水平不孕症妇女行辅助生殖技术助孕会增加母婴传播风险。
临床问题10
慢性HBV感染孕妇行有创检查的母婴传播风险如何?
推荐意见10:慢性HBV感染孕妇有羊膜腔穿刺产前诊断指征时,可行羊膜腔穿刺术(1B)。对于HBV DNA≥1×107 IU/mL或HBeAg阳性的孕妇,羊膜腔穿刺术会增加胎儿发生宫内感染的风险(1B);若产科情况允许延迟穿刺,可在羊膜腔穿刺术前窗口期启动抗病毒治疗(2C)。
推荐依据:妊娠期有创检查,如羊膜腔穿刺术,绒毛取样术和脐静脉穿刺术等,是否增加母婴传播风险是慢性HBV感染孕妇和产科医生关注的临床问题。系统评价显示行羊膜腔穿刺术孕妇发生HBV母婴传播的风险与其HBV DNA水平相关;HBV DNA≥1×107 IU/mL孕妇行羊膜腔穿刺发生母婴传播的风险增加6.26倍,HBeAg阳性孕妇增加2.25倍。因此,HBV DNA≥1×107 IU/mL或HBeAg阳性的孕妇在需要进行羊膜腔穿刺术时,应告知孕妇及家属可能会增加母婴传播风险。考虑抗病毒治疗适应证扩大、抗病毒药物孕期治疗安全性证据不断积累及羊膜腔穿刺术时间窗较广,若产科情况允许延迟穿刺,对于HBV DNA≥1×107 IU/mL或HBeAg阳性的孕妇,可考虑与孕妇及家属充分沟通后启动TDF或TAF抗病毒治疗以降低穿刺引起的母婴传播潜在风险。此外,绒毛取样术和脐静脉穿刺术是否增加HBV母婴传播风险尚无研究能够给出推荐意见。
需进一步研究解决的问题:
(1)口服TAF治疗慢性HBV感染孕妇所生婴儿的长期安全性数据有待积累。
(2)产后继续抗病毒治疗方案和效果评估。女性产后免疫和激素水平变化引起细胞免疫功能改变,出现肝炎活动,这可能是机体“免疫激活”的一个特殊阶段。产后继续抗病毒治疗方案的优化和效果评估是今后探索的一个方向。
(3)无HBIG母婴传播阻断方案的效果和成本-效益比需评估。出生后接种乙型肝炎疫苗和HBIG是我国目前阻断HBV母婴传播的标准、基础方案。然而,HBIG成本较高、需冷链运输,在欠发达地区可及性低。多项正在进行的研究均关注无HBIG情况下,孕期抗病毒治疗结合婴儿乙型肝炎疫苗接种的阻断效果。
(4)全孕程抗病毒治疗孕妇所生婴儿的长期安全性。随着抗病毒治疗适应证的不断扩大,全孕程暴露于抗病毒药物的婴儿数量将不断增加。目前全孕程抗病毒治疗的婴儿安全性数据仍有限,且随访时间相对较短。因此有必要建立慢性HBV感染孕妇及其所生婴儿长期随访队列,为抗病毒药物的妊娠安全性提供更多科学证据。
(5)HBV经生殖细胞传播的风险。既往曾在卵细胞、精细胞和受精卵中检测到HBV标志物,但经过产后联合免疫和孕期抗病毒治疗母婴传播率已降至约0.3%,推测HBV经生殖细胞传播的概率非常小,但仍应明确。
指南修订和更新说明:
本《指南》更新由中国医师协会感染科医师分会和中华医学会感染病学分会发起和负责制定,由GRADE中国中心/兰州大学循证医学中心提供方法学支持,更新过程遵循中华医学会发布的《中国制订/修订临床诊疗指南的指导原则(2022版)》。本《指南》在国际实践指南注册与透明化平台进行注册(http://www.guidelines-registry.org/,注册号:PREPARE-2023CN171),读者需要时可联系该注册平台或指南工作组索要指南计划书。
本《指南》更新之前首先通过文献检索[文献检索起止时间为2019版《指南》中检索截至日期(即2018年12月)至2023年12月]、问卷调查等评估第一版推荐意见的有效性和是否需要纳入新的临床问题。本《指南》工作组采用便捷的抽样方法在从事HBV母婴传播阻断相关工作的医疗工作者中进行调研,最终收集了22家医院的156份合格调查问卷。指南制定委员会也参考了近5年国内外发表的HBV母婴传播阻断相关指南和共识,总结了所有相关信息,呈递专家组并做决策。在更新推荐意见的过程中,专家组主要考虑以下几个方面:(1)是否有新的证据来改变风险-获益比;(2)是否需要改变推荐强度;(3)之前推荐意见的适用性、清晰度和准确性。与2019版《指南》制定过程一致,推荐意见采用GRADE分级来确定证据的确定性,通过三轮Delphi投票来达成共识。最终,推荐意见初稿送给外部评审专家进行评阅。指导委员会根据外审意见,确定本《指南》最终版本,并核准最终的推荐意见。
推荐意见的报告遵循临床实践指南更新报告要求和卫生保健实践指南的报告条目。
指南制定委员会:指南工作组包括共识专家小组和证据评价小组,由54名来自感染、肝病、妇产和循证医学等学科专家组成,其中包括1名方法学专家。
执笔专家:刘锦锋(西安交通大学第一附属医院感染性疾病科)、曾庆磊(郑州大学第一附属医院感染病科)、纪泛扑(西安交通大学第二附属医院感染性疾病科)
首席方法学专家:陈耀龙(兰州大学健康数据科学研究院)
指南专家组(按姓氏笔画排序):丁向春(宁夏医科大学总医院感染疾病科)、王凯(山东大学齐鲁医院肝病科)、王贵强(北京大学第一医院感染疾病科)、王福生(解放军总医院第五医学中心感染医学部)、韦嘉(云南大学附属医院感染性疾病科)、牛俊奇(吉林大学第一医院肝胆胰内科)、毛青(陆军军医大学第一附属医院感染病科)、石荔(西藏自治区人民医院感染科)、任红(重庆医科大学附属第二医院感染病科)、邬小萍(南昌大学第一附属医院感染科)、刘正稳(西安交通大学第一附属医院感染性疾病科)、刘锦锋(西安交通大学第一附属医院感染性疾病科)、江建宁(广西医科大学第一附属医院感染性疾病科)、安纪红(内蒙古自治区人民医院感染科)、纪泛扑(西安交通大学第二附属医院感染性疾病科)、李军(江苏省人民医院感染病科)、李婕(南京大学医学院附属鼓楼医院感染性疾病科)、李太生(中国医学科学院北京协和医院感染内科)、李用国(重庆医科大学附属第一医院感染病科)、李兰娟(浙江大学医学院附属第一医院传染病重症诊治国家重点实验室)、李家斌(安徽医科大学第一附属医院感染病科)、李雪兰(西安交通大学第一附属医院妇产科)、连建奇(空军军医大学第二附属医院传染科)、吴超(南京大学医学院附属鼓楼医院感染性疾病科)、何英利(西安交通大学第一附属医院感染性疾病科)、张力(四川大学华西第二医院妇产科)、张权(贵州医科大学附属医院感染科)、张大志(重庆医科大学附属第二医院感染病科)、张文宏(复旦大学附属华山医院感染病科)、张立婷(兰州大学第一医院肝病科)、张缭云(山西医科大学第一医院感染病科)、陈韬(华中科技大学同济医学院附属同济医院感染科)、陈天艳(西安交通大学第一附属医院感染性疾病科)、陈新月(首都医科大学附属北京佑安医院肝病中心)、陈耀龙(兰州大学健康数据科学研究院)、林锋(海南省人民医院感染科)、宓余强(天津市第二人民医院中西医结合科)、赵鸿(北京大学第一医院感染疾病科)、赵英仁(西安交通大学第一附属医院感染性疾病科)、赵彩彦(河北医科大学第三医院感染科)、胡鹏(重庆医科大学附属第二医院感染病科)、侯金林(南方医科大学南方医院感染内科)、耿嘉蔚(云南省第一人民医院感染性疾病及肝病科,昆明理工大学附属医院)、高志良(中山大学附属第三医院感染性疾病科)、唐红(四川大学华西医院感染性疾病中心)、黄燕(中南大学湘雅医院感染病科)、黄艳红(西安国际医学中心医院生殖内分泌科)、龚作炯(武汉大学人民医院感染科)、蒋佩茹(上海市公共卫生临床中心妇产科)、鲁晓擘(新疆医科大学第一附属医院感染性疾病中心)、曾庆磊(郑州大学第一附属医院感染病科)、谢尧(首都医科大学附属北京地坛医院肝病科)、窦晓光(中国医科大学附属盛京医院感染科)、樊尚荣(北京大学深圳医院妇产科)
全文下载
https://www.lcgdbzz.org/cn/article/doi/10.12449/JCH240809



