备孕人士必看!何时开始控制体重?这个阶段竟可能比怀孕期间更关键......
时间:2023-01-22 15:01:20 热度:37.1℃ 作者:网络
孕前体重和妊娠体重增加(GWG)与围产期并发症密切相关。孕期社会因素和激素的作用导致的肥胖已成为孕妇普遍存在的社会现象,临床上GWG的过度升高也很常见。目前,肥胖是世界范围内最严重的健康威胁之一,而且育龄妇女肥胖的发病率仍在上升。孕前肥胖与GWG过多、妊娠糖尿病(GDM)、阴道手术辅助分娩、剖宫产和出生体重增加相关。
孕前肥胖可能导致妊娠早期自然流产和先天性胚胎异常,婴儿在成年期也更容易发生肥胖。此外,孕前肥胖可能会增加代谢性疾病(如胰岛素抵抗)的风险,并对婴儿的神经认知发育产生不利影响。母体肥胖会影响胎儿下丘脑的发育以及下丘脑的结构和功能,导致胎儿胰岛素抵抗。此外,母亲肥胖会增加婴儿患肥胖相关心脏代谢疾病,肝病,肾脏疾病和神经系统功能障碍的风险。
此外,GWG过高可能会增加盆腔压力,加重分娩过程中的产后盆腔功能障碍,影响产后体型恢复和生活质量。GWG超标的女性在分娩后会出现体脂堆积,GWG升高可能会增加产后肥胖的风险,也会影响女性产后盆腔肌肉力量。
2009年,IOM将孕前体重指数(BMI)划分如下:体重不足(BMI<18.5公斤/米2), 正常体重 (BMI = 18.5–25 公斤/米2), 超重 (BMI = 25 ~ 30 kg/m2)和肥胖(BMI = ≥30 kg/m2),并推荐了GWG。然而,对于孕妇,尤其是孕前肥胖的孕妇,没有个体化的体重控制指导。因此,有必要制定更合适的孕期体重控制方案,旨在减少母婴并发症。本研究旨在探讨GWG在不同孕前BMI女性中的特点,并探讨了孕期体重控制对围产期母婴结局的影响。

本研究回顾性纳入2018年1月-2018年12月期间住院的835例单胎孕妇,分为两组:饮食指导(DG)组(n=167)和对照组(n=668)。两组测定妇女和婴儿的孕前体重指数(BMI)、GWG和围产期结局。
GWG
与对照组相比,DG组累积GWG明显降低(图2b)。孕早期GWG为0.44 kg (95%CI, 0.10-0.78) vs. 0.78 kg (95%CI, 0.61-0.95) (P=0.0838),孕中期为6.07 kg (95%CI, 5.57-6.57) vs. 7.38 kg (95%CI, 7.13-7.63) (P <0.0001),孕晚期为10.40 kg (95%CI, 9.80-10.99) vs. 12.51 kg (95%CI, 12.21-12.80) (P<0.0001)。主效应(饮食指导)的F值为29.91 (P <0.0001),妊娠各阶段均有降低,尤其是妊娠中期和晚期(P <0.0001)(图2c)。
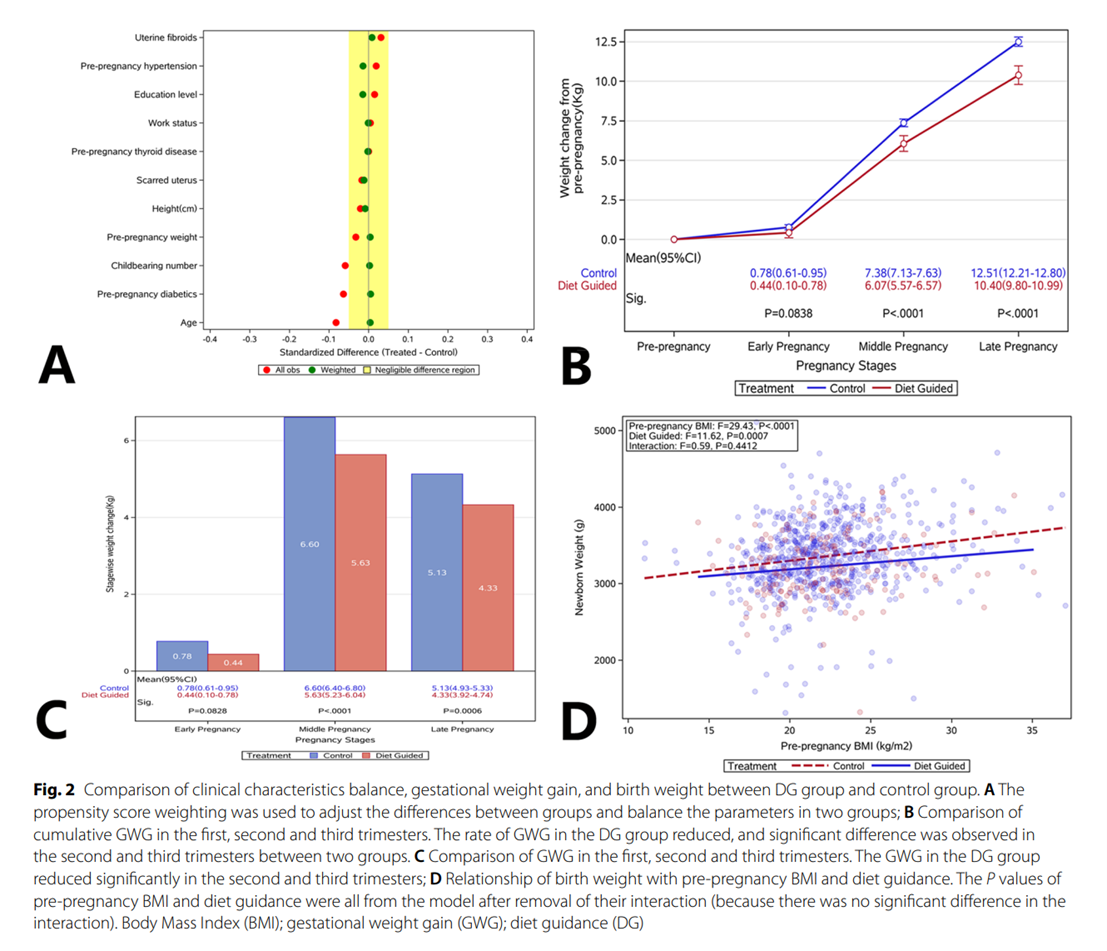
两组母婴结局
总体而言,GWG与出生体重呈正相关:GWG越高,出生体重越高。与对照组相比,当两组的GWG相似时,DG组的婴儿更有可能出生体重较低。
临床参数比较:与对照组相比,DG组难产(4.20% vs 9.21%,P=0.0221)和巨大儿(2.50%vs 6.98%,P = 0.0234)发生率显著降低。此外,与对照组相比,DG组产后出血、SGA和新生儿并发症的发生率明显降低(OR<1)。但两组间GDM、剖宫产、早产发生率无明显差异(图3A)。
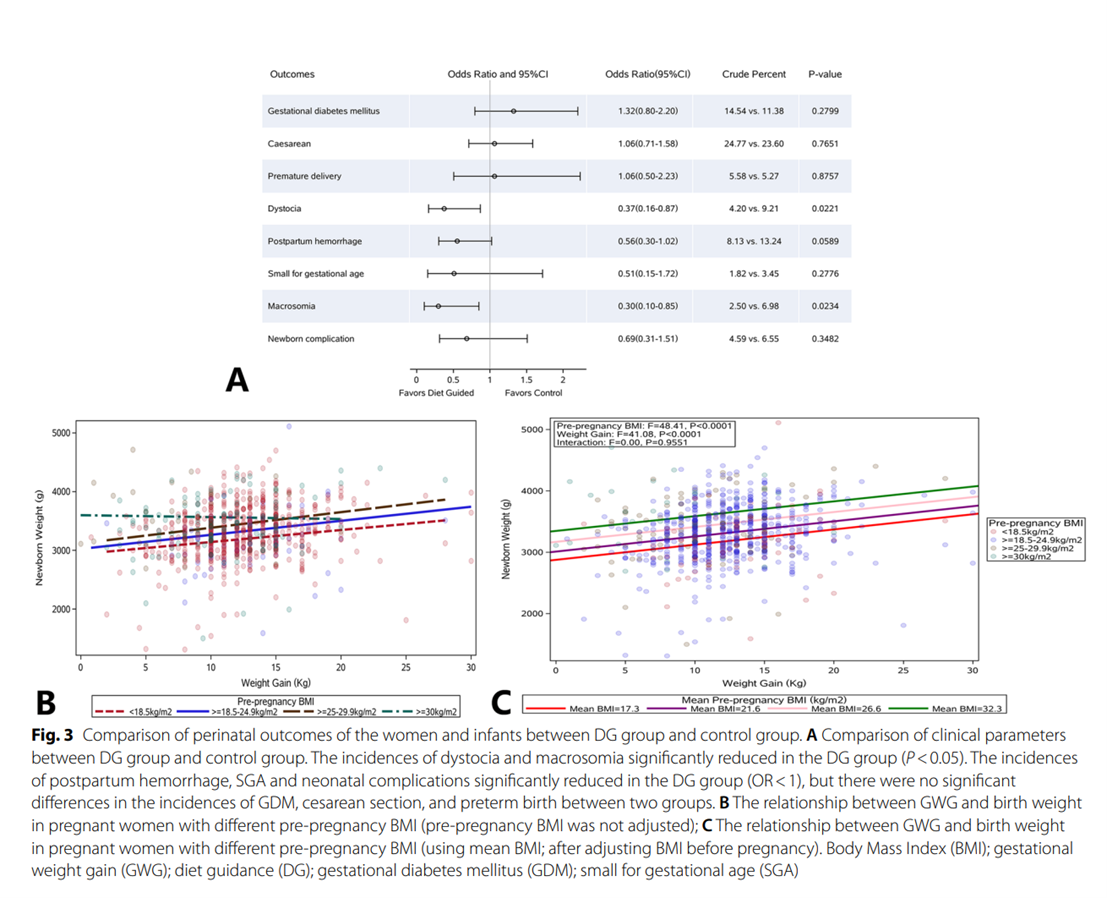
根据孕前BMI,孕妇分为体重过轻(BMI<18.5 kg/m2), 正常体重 (18.5–25 公斤/米)2), 超重 (25–30 公斤/米)2)和肥胖(BMI ≥ 30 kg/m2) 亚组。在四个亚组中,评估了GWG与出生体重之间的关系。结果显示,体重过轻、正常体重和超重亚组中的GWG与出生体重呈正相关:GWG越高,出生体重越高。然而,在肥胖亚组中,GWG与出生体重呈负相关。体重控制后,出生体重随GWG的降低而增加。GWG似乎与出生体重无关(图3b)。
之后,采用模型调整四个亚组的孕前BMI(图3c)。孕前BMI、GWG与出生体重呈正相关。如果GWG具有可比性,孕前BMI越高,出生体重越高。交互作用P值较大,说明孕前BMI和GWG对出生体重的影响不存在交互作用,独立影响出生体重。肥胖组GWG与出生体重之间的反比关系可能归因于较高的BMI。孕前体重仍然掩盖了GWG降低的影响,尽管肥胖亚组中GWG降低。
饮食干预后,不同孕前BMI的孕妇GWG明显下降,BMI越高的孕妇GWG下降越明显(图4A),尤其是孕前肥胖组。妊娠前三个月,GWG为- 1.90-0.98 kg(- 0.26-0.15 /周)kg;妊娠中期,GWG为−2.61 ~ 1.89 kg(−0.27 ~ 0.31 kg/周);孕晚期GWG为0.34-5.18 kg (0.003-0.54 kg/周),明显低于对照组的GWG和指南中推荐的GWG。多例肥胖患者妊娠期间体重减轻1-6 kg,出生体重3110-4150 g,无早产及SGA发生。
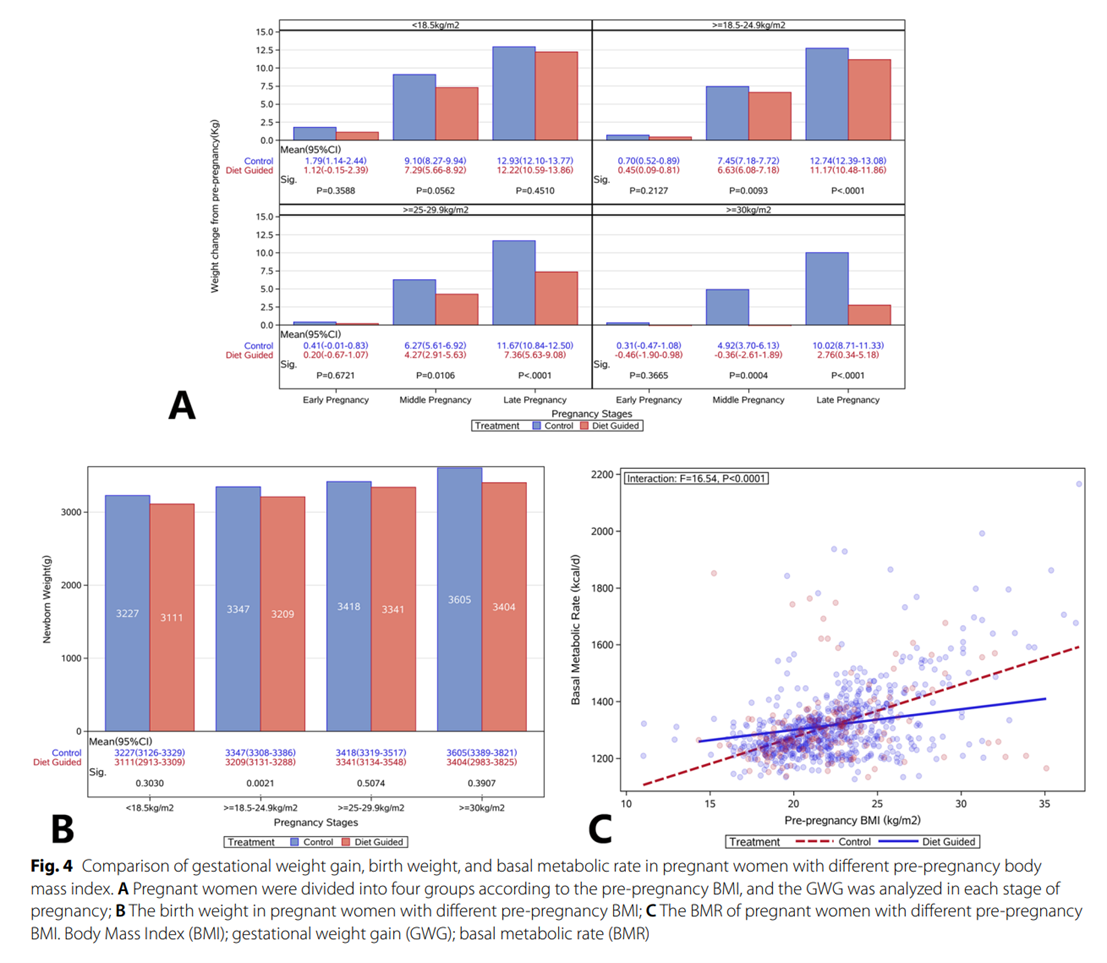
与对照组相比,在饮食指导后,仅在孕前正常体重受试者中观察到出生体重的显著差异,表明孕前体重的影响掩盖了孕期体重控制的效果(图4B)。
比较了不同孕前BMI的女性在妊娠前三个月的每日能量摄入量。结果显示,孕妇每日基础代谢率(BMR;kcal/d)随着BMI的增加而显著增加(图4C)。在饮食和运动指导下,孕前BMI较低的女性BMR升高,但孕前BMI较高的女性BMR降低(P < 0.0001)。这表明饮食和运动指导可改善BMR较高或较低的孕妇的BMR。
Logistic回归分析显示,在孕前体重过轻女性中,DG组与对照组临床指标OR接近1,差异无统计学意义。在孕前体重正常、超重和肥胖亚组中,饮食指导后巨大儿、难产、产后出血、SGA和新生儿并发症的发生率有降低的趋势(OR < 1)。在不同孕前BMI的女性中,随着孕前BMI的升高,巨大儿、产后出血、难产、剖宫产、GDM的发生率显著升高(图5)。

综上所述,对于孕前BMI较高的孕妇,需要严格控制体重,以减少与肥胖相关的孕产妇和新生儿并发症。与GWG相比,孕前BMI对出生体重和母婴并发症的影响更大,甚至可能损害孕期体重控制的益处。
因此,怀孕前控制体重非常重要。对于孕前BMI高的女性,建议通过多种方式(进行营养教育,调整饮食成分,管理低血糖指数的饮食,减少卡路里摄入量和适当的运动等),在孕期降低GWG甚至减轻体重,这可能会降低出生体重,减少难产和产后出血的发生率,而不会增加母婴并发症, 并倾向于减少早产和SGA的发生率。
原文来源:
Zhang J, Zhang R, Chi J, Li Y, Bai W. Pre-pregnancy body mass index has greater influence on newborn weight and perinatal outcome than weight control during pregnancy in obese women. Arch Public Health. 2023 Jan 13;81(1):5. doi: 10.1186/s13690-023-01025-2. PMID: 36639806; PMCID: PMC9838058.


