深静脉穿刺全攻略,建议收藏!
时间:2023-09-26 14:17:22 热度:37.1℃ 作者:网络
深静脉穿刺是麻醉医师必备的基本技能之一,以颈内静脉、锁骨下静脉、股静脉穿刺为多。如何有效提高深静脉穿刺成功率,减少各种并发症是临床医师关注的重点。为了快速掌握深静脉穿刺操作技术,小编精心整理了最全的深静脉(颈内静脉、锁骨下静脉、股静脉)穿刺操作攻略,希望对大家有所帮助。
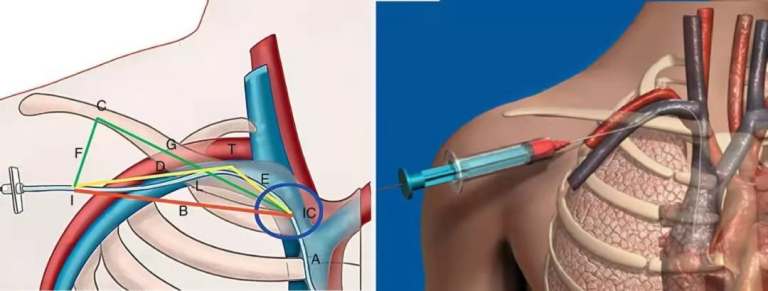
颈内静脉穿刺
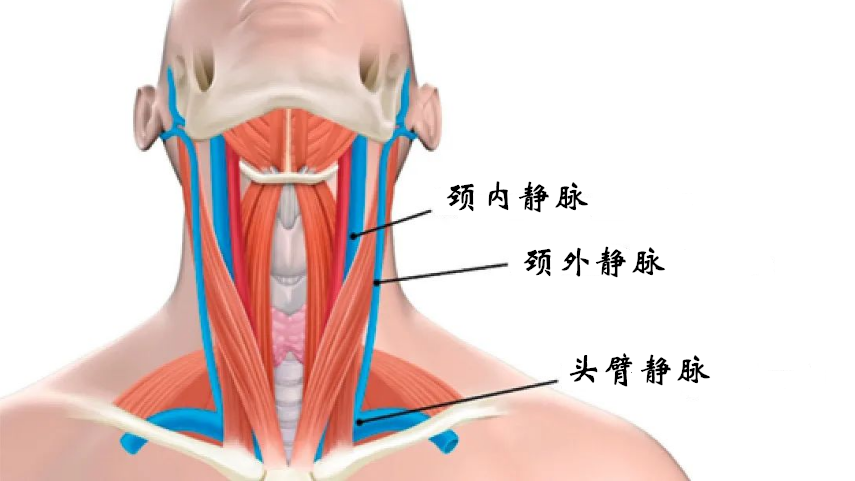
图1
颈外静脉:颈外静脉由下颌后静脉的后支和耳后静脉等在下颌角附近汇合而成,从颅骨的外部以及面部和颈部的深层组织中吸收血液。颈外静脉在颈前外侧区域的皮下组织中下延伸,位于颈阔肌下方、胸锁乳突肌表面。然后,静脉穿过胸锁乳突肌锁骨头后部的深颈筋膜,并排入锁骨下静脉(图2)。
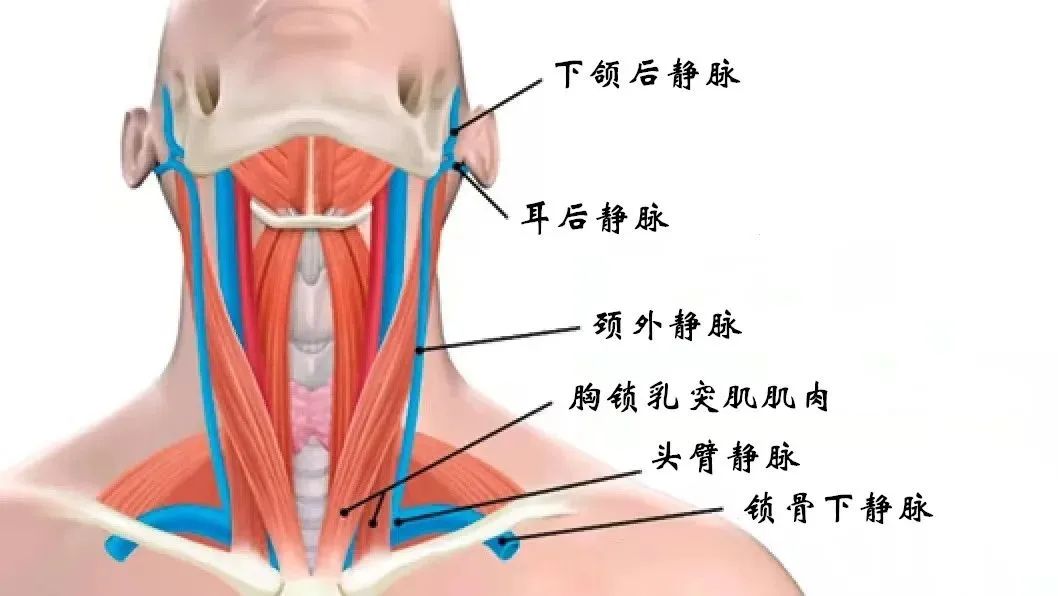
图2
颈内静脉:颈内静脉由下颈窦和乙状窦汇合形成,位于下颌窦孔中或仅在其远端(图3)。静脉沿着颈动脉鞘内的颈内动脉下降,并向后延伸到胸锁乳突肌两个头之间的空间。然后,该静脉与锁骨下静脉融合形成头颅静脉(图4)。
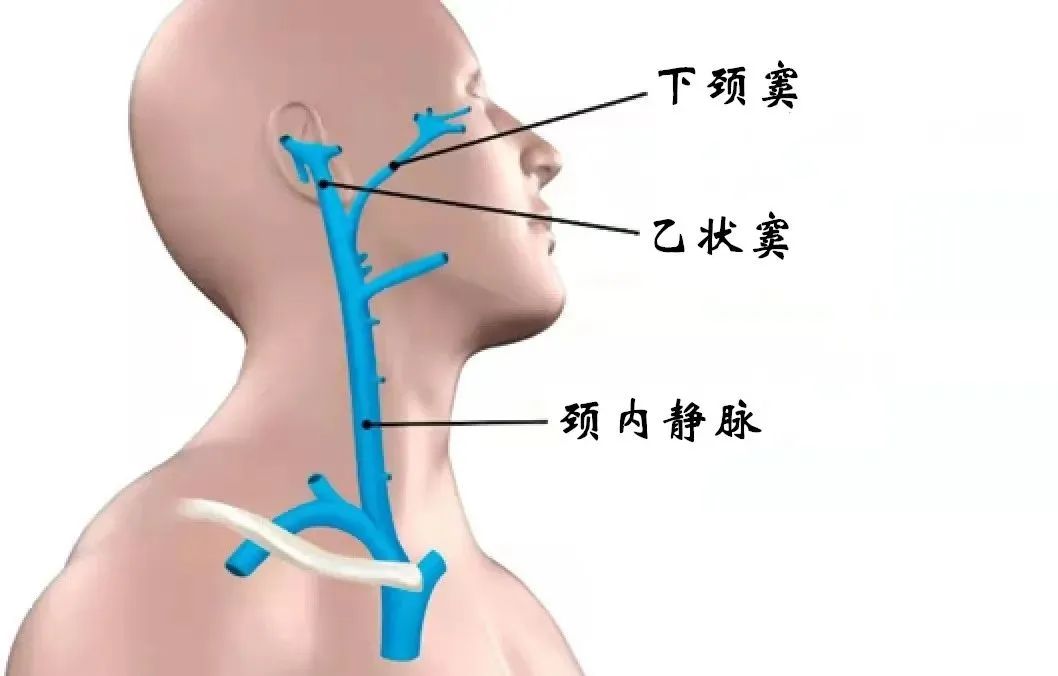
图3
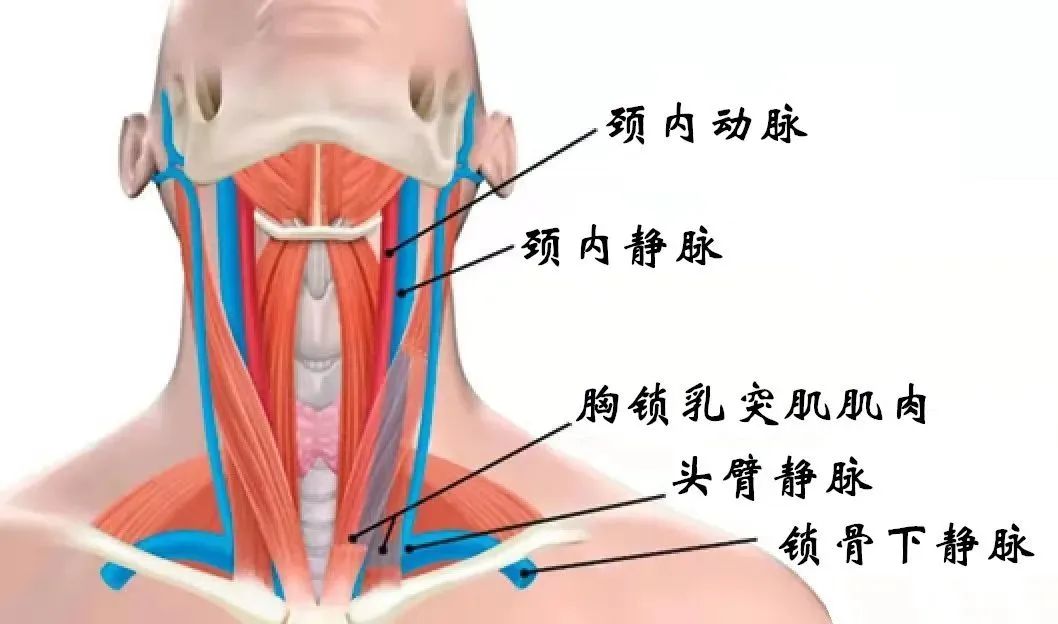
图4
颈部静脉的定位:先评估颈部的右侧,右颈静脉比左颈静脉更直接进入心脏。将床头抬高30°~45°,此角度最适合于定位颈静脉。如果无法在此位置找到颈部静脉,请将床头升高或降低15°~30°,然后再次寻找右颈静脉。升高床头会导致右颈静脉搏动减少,而降低床头会导致右颈静脉搏动增加。要找到右颈静脉搏动,请患者将头部稍微向左旋转并放松颈部,使胸锁乳突肌不会过分紧张并且不会掩盖静脉搏动。将房间的光线调暗,操作者站在患者右侧,将手电筒倾斜地穿过患者的脖子,搏动部位就在耳朵下方。
颈内静脉可以分为上、中、下三段。其中,上段存在颈总动脉分叉,血管、神经较为丰富;下段由于靠近胸膜顶,穿刺时容易穿透胸膜;因此不建议在上段和下段进行穿刺。颈内静脉中段动静脉走形相对平坦,并且伴行,在保证平行于静脉穿刺时,一般不会误穿到动脉引起并发症,因而中段是较为合适的穿刺选择点。
颈内静脉中段穿刺的三条路径操作方法
(1)体位:仰卧,头颈后仰20°~30°(需要去枕头或肩下垫薄枕头),头转向对侧。此位置可以使中心静脉压升高,颈内静脉处于充盈状态,从而提高穿刺的成功率,另外,压力的增加也可以避免脑内静脉的空气栓塞。操作者应注意避免患者极度后仰或过度左旋以免影响颈部血管解剖位置,尤其是颈内静脉向颈动脉上方移动时会增加穿破颈动脉危险性。此外,这样的强迫体位配合术者操作会造成有些患者不舒服,一旦穿刺置管成功,导管操作又需要相对长的时间,在条件允许的情况下可考虑让患者恢复到一个较为舒服的位置。特别是术前有静脉高压的患者,宜选取轻度头高位,做到人性化置管。
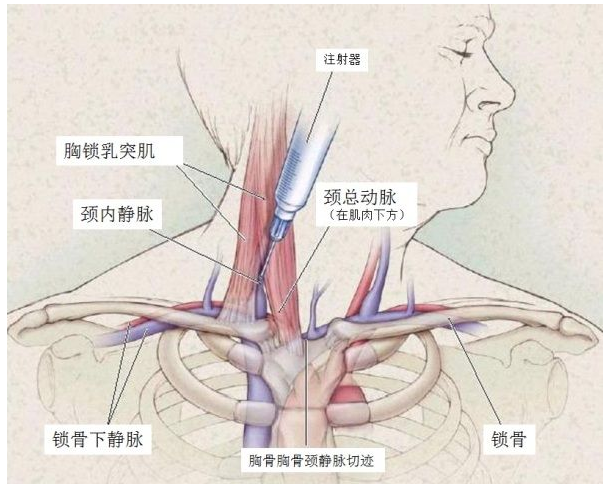
(2)穿刺点定位:胸锁乳突肌后缘的中点,或胸锁乳突肌前缘的中点,或颈静脉三角的顶端。
(3)消毒麻醉:穿刺前应严格消毒防止感染。穿刺点周围旁开10~15 cm范围消毒,铺无菌洞巾。没有去发者最好带消毒帽后再消毒。然后,给予1%利多卡因或1%普鲁卡因,穿刺点局部浸润麻醉。
为减少损伤可以用麻醉针头(细针)作试探性穿刺,即由穿刺点向下后方刺入(指向胸锁关节的下后方),边进针边抽吸,见有明显回血,表示已进入颈内静脉。针头回血后,保持试穿针的指引方向,再使用标准穿刺针沿其方向和深度进针。前进时标准穿刺针尾端接10 ml注射器,针头斜面朝上,按试穿方向穿刺,并轻力回抽注射器。见暗红色血后表示针尖在颈内静脉内,用导丝导管进行置换。
(4)穿刺:为减少潜在的损伤,选择微穿刺套件进行穿刺将是未来的选择。由于标准穿刺针(18 G)壁薄针粗,在穿刺角度较大的情况下易把静脉前壁推向后壁,从而导致穿刺时穿透前后壁,因未在前进过程中回吸到血继续前进导致针尖过深造成损伤。术者此时需要高度警惕,当针进到一定深度时就需要边退针边回抽注射器,往往能回吸到颈内静脉内的血液。
(5)导丝导管置换:操作关键是左手固定穿刺针,使针尖保持在颈内静脉内,防止退出血管。经成功穿刺的针尾放置J形引导导丝(金属或亲水导丝)。导丝进入右心房或右心室会出现偶然房性或室性心律失常,所以需要进行连续心电图监测,避免心律失常的持续状态。操作时注意及时调整导丝的位置,在恢复正常节律后可继续操作。
锁骨下静脉穿刺
锁骨下静脉是自第1肋骨外缘由腋静脉延续而成,全长3~4 cm,宽1~2 cm,呈轻度向上的弓形结构,与锁骨内1/3段几乎呈平行走行。
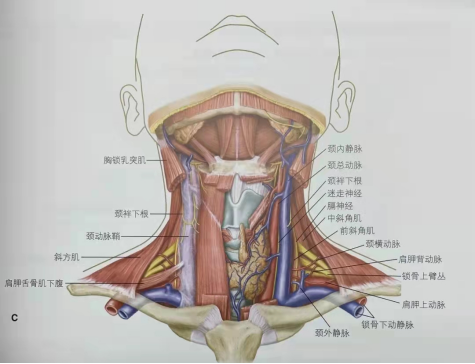
锁骨下静脉因为有结缔组织包绕,即使是血容量不足的患者,锁骨下静脉都很明显,而且锁骨下静脉的行径、位置均较为恒定,起于第一肋的外侧缘,在行径锁骨内侧后面时,恰位于锁骨、第一肋骨及前斜角肌之间,并借此肌和锁骨下动脉隔开,至胸锁关节后面于颈内静脉汇合形成无名静脉。
适应证
(1)缺乏外周静脉通路的患者。
(2)需要反复输入刺激性、高渗黏稠性药物或接受完全肠外营养的患者。
(3)需要使用压力泵或加压输入的患者。
(4)需要反复输入血液制品的患者。
(5)需要长期输液治疗的患者。
(6)需要监测中心静脉压、各种抢救如休克的患者。
(7)各类大而复杂手术的患者。
相对禁忌证
(1)凝血功能异常。(2)锁骨、肩胛骨或临近肋骨骨折,局部感染。(3)胸廓畸形或明显肺气肿的患者。(4)预定置管部位有静脉血栓。(5)预定置管部位有放疗治疗史的患者。(6)上腔静脉阻塞。
穿刺步骤
(1)站位:以全麻下右侧颈内静脉穿刺为例(由于左侧穿刺易造成乳糜管损伤,不建议左侧穿刺,除非是紧急抢救生命的情况),患者平卧,头部左倾30°~45°,右肩部垫5~10 cm厚小薄垫子(使头部最高点在胸部最高点水平面以下),站于患者头侧,面部正对患者双脚尖中点。

(2)摆操作台:将穿刺包放在患者头部右侧位置;将穿刺包放在穿刺台上(注意此时不打开包,刷手后,由护理同事帮忙打开)。
(3)血管定位
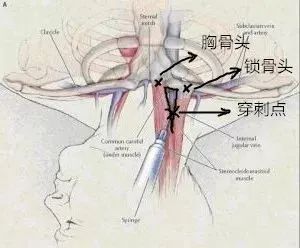
徒手定位:找到动脉走行位置,在胸锁乳突肌胸骨头和锁骨头两束肌肉夹角内、顶点的下方(尾侧)1 cm处、动脉外侧1 mm处为进针点。
戴手套定位:重复徒手定位,这步是非必要步骤(有些时候,戴手套后如遇到血压低的情况,可能摸不清动脉,重点是之前的徒手定位,建议用记号笔标记穿刺点)。
方向:右手持握针筒使局部麻醉针与矢状面成约45°、与冠状面接近平行,或稍向前与冠状面成15°,经过定位拇指下缘指向同侧胸锁关节方向进针,进针深度控制在3 cm以内,进针方向与经典描述一致。
(4)刷手、穿手术衣:按照外科手消毒步骤刷手、穿手术衣。
(5)摆盘:打开穿刺包外包装(以一次性中心静脉穿刺包为例);操作者徒手打开内包装、戴手套;将消毒用物放在操作者视角的无菌操作台右侧;将穿刺针等放在无菌操作台左侧;将针线放在中间区域。
(6)消毒:按照标准消毒范围,深静脉穿刺的皮肤消毒范围应大于12 cm。三个穿刺点连在一起的消毒范围:颈部左侧至气管左侧、右侧尽量接近手术床;上至下颌角耳垂区域;右肩至肩峰;右锁骨下12 cm。

(7)准备穿刺针和检查导管:由护理同事帮忙将生理盐水或者肝素水倒入相应的小格内;探测用的5 ml注射器抽取上述液体冲洗导管;探测用的5 ml注射器抽取上述液体2 ml备用;连接好穿刺针和专用穿刺注射器,并抽取上述液体2 ml备用。
(8)麻醉+穿刺。
第一步,探查、确认静脉位置,按照上述站位和预先确定的动脉,右手持探测用的5 ml注射器,30°~45°进针,针尖指向胸锁乳突肌锁骨头。这一步需要注意的是,一旦针尖完全进入皮肤,无论进针或退针全程需要保持适当的负压;进针深度依患者胖瘦而不同(一般1~3 cm);如第一针探测无血,针尖向右侧扇形探查,每次移动5°注意针尖实际位置不能超越胸锁乳突肌锁骨头外侧缘,一日超过将增加气胸、神经损伤、锁骨下动脉损伤概率:如外侧无法探及静脉,针尖向内侧扇形探查,但不可越过进针点位置的矢状线(针尖不能有向内侧的动作,因已经无限接近动脉,一旦针尖向内侧,将有机会刺破动脉,形成局部血肿,增加再穿刺难度);越靠近颈内动脉外侧缘,成功率越高;一旦探及静脉,穿刺针即停止进针或退针动作,继续回抽一定血液,观察血液颜色为深红色(暗红色),并感受注射器柄是否有顶手的感觉,如有顶手感觉,应高度怀疑为动脉,此时应牢记入针角度和深度:如无法判断是否为静脉,可断开针头和注射器,血液淌出或不流出一般为静脉(需要结合当时患者心脏、血压及血管情况判断),血液涌出,具有一定压力并颜色鲜红一般为动脉。
再次提醒:一定牢记穿刺深度和角度。在穿刺过程中,左手不必要用力按压局部组织,避免压瘪静脉,人为增加失败率。在穿刺成功以后,左手即可离开按压位置,牢记即可。对于穿刺点的出血问题,不必过于担心,静脉不会流血过多,也无需擦掉血液,流血的穿刺点可作为指示标志。
第二步,右手握连接好穿刺针和专用穿刺注射器,穿刺针斜面对着天花板;以之前成功探及静脉的角度穿刺,同样的,一旦针尖完全进入皮肤,无论进针或退针全程需要保持适当的负压;注意,由于穿刺针较探查注射器长,往往会导致认为的穿刺角度变小的情况,要注意穿刺角度是否与探查注射器进针角度一致,经验性的做法是刻意抬高一点针尾穿刺;如第一针不成功,同样的注意事项,在同一针眼重复探查针的动作;穿刺针一旦进入血管,如此时是进针过程中回抽有血,可降低针尾继续向前1 mm,如为退针过程中回抽有血,应保持注射器静止不动。这里重点提醒:扶针的左手不要动!这里的用词是“扶”,只要保持注射器不掉下来,不改变角度即可,切记不可手握或者抓注射器,否则很容易人为改变穿刺针位置。
(9)置入导丝:测压确认穿刺针位置正确后沿穿刺针送入导丝,确保导丝送入无明显阻力、十分顺畅后拔出穿刺针。
(10)退出穿刺针:右手捏紧导丝,保持导丝与患者相对固定,并给导丝一个向前的力量,但是不向前进;左手食指抵住穿刺针眼附近皮肤,其余手指退出穿刺针即可。用一块纱布压在穿刺点,防止流血,这一步的要点是保持导丝相对患者不动,勿深、勿浅。
(11)阔皮:将阔皮器沿导丝推至患者皮肤后,左手固定导丝,右手捏紧阔皮器沿穿刺角度推进1~2 cm后退出。这一步的要点是,保持导丝相对患者不动,勿深、勿浅。阔皮器进入皮肤过程需要转一定角度,边转边进,一般阔皮器转60°~90°即可到达目标,这一步要迅速完成,避免浪费时间。随后用一块纱布压在穿刺点,防止流血。
(12)置入导管:将导管沿导丝推至患者皮肤后,左手固定导丝,右手捏紧导管沿穿刺角度推进。置管深度:标准身高的男13~15 cm、女12~14 cm、小儿5~8 cm,置管到达目标深度后,退出导丝(将导丝后端送回导丝壳,与置入导丝过程相反操作即可)这一步的要点是动作要快,置管完成后,尽快封闭导管后端(避免空气进入或者流血)。
(13)固定导管:安装卡扣后(我们一般称为“小飞机”),将卡扣相应位置皮肤固定缝一针在卡扣上即可。这一步需要注意导管尾端合理放置,防止自行脱出。
(14)导管位置确认:用X线/超声确认静脉导管位置,并观察是否并发气胸。
股静脉穿刺
股静脉是下肢的主要静脉干,其上段位于股三角内。股三角位于股前部上1/3,为底在上、尖朝下的三角形凹陷。
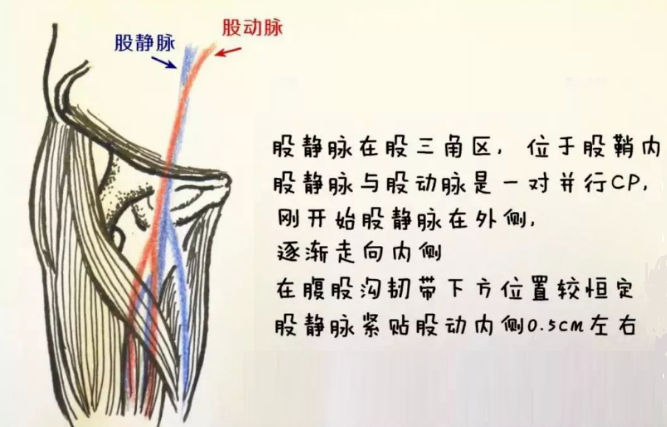
股三角内有股神经、股动脉及其分支、股静脉及其属支和腹股沟淋巴结等。股动脉居中,外侧为股神经,内侧为股静脉。寻找股静脉时应以搏动的股动脉为标志。
适应证
(1)需要开放静脉通路,但又不能经外周静脉置管者。(2)需要同时多腔注射几种不相容的药物。(3)需要输注对外周血管有刺激性、腐蚀性或高渗性药物。(4)需要为快速容量复苏提供充分保障的患者。
禁忌证
(1)穿刺部位皮肤或静脉有炎症或血栓形成。(2)有严重出血倾向的患者。(3)有股藓的患者。(4)凝血功能障碍。(5)患者不合作。
穿刺步骤
(1)洗手、戴口罩和帽子及一次性无菌手套。
(2)协助患者取平卧位,屈膝,手术侧下肢外展外旋45°,特殊患者不能平卧可取半卧位,充分暴露手术视野。
(3)将治疗巾铺于患者臀下。
(4)打开一次性静脉导管穿刺包,取20 ml注射器抽取0.9%生理盐水98 ml+1支(2 ml)普通肝素钠(100 mg)注入到管托盘内混匀,配制成100 ml肝素盐水。
(5)使用20 ml注射器抽取20 ml肝素盐水预冲导管(动、静脉端各10 ml),夹闭导管的动静脉,使动脉管腔内充满肝素盐水。
(6)消毒方法:使用海绵刷蘸取碘伏液充分消毒穿刺部位;消毒面积:从内至外进行,以穿刺点为中心,直径约15 cm。
(7)无菌洞巾铺法:从外向内展开铺洞巾,预留出手术视野。
(8)再次评估颈内血管及穿刺点位置。
(9)麻醉方法:取5 ml注射器抽取2%的利多卡因5 ml,以腹股沟韧带下2~3 cm、股动脉内侧0.5 cm处定为穿刺点进行局部逐层浸润麻醉,针尖与皮肤冠状面呈30°~45°,针尖方向朝向脐部。
(10)麻醉要点:先打一皮丘,进针后先抽后推,逐层浸润麻醉,麻醉深度约1.5 cm。利多卡因用量为3 ml(麻醉剂用量过多易压迫股静脉血管,太少达不到麻醉效果),在负压下继续进针寻找股静脉,有突破感后触及暗红色回血后拔针。
(11)取10 ml注射器连接穿刺针,抽取10 ml肝素盐水,按照麻醉穿刺点朝脐部方向呈30°~45°进针。
(12)负压缓慢进针,针尖斜面朝上并且与注射器刻度保持在同一水平面上,有突破感后触及回血后判断回血的颜色及压力(暗红色为静脉血,鲜红色为动脉血;压力小为静脉血,压力大为动脉血)。如果患者贫血较重,回抽入注射器中的血较鲜红,不要误认为是穿入股动脉。
(13)左手固定穿刺针,右手沿穿刺针侧孔快速注入导丝,导丝注入长度25~30 cm,置入成功后,拔除穿刺针,将导丝留在静脉血管内。
(14)左手绷紧皮肤用11号刀片在皮肤切口处的入口做0.2 cm的侧切口,右手持较细的扩皮肤器沿导丝旋转进入,逐层突破扩皮,反复进入与退出,扩皮深度8~10 cm后,撤出扩皮器的同时,用纱布瞬间垂直按压穿刺点下陷深度2 cm处。
(15)取导管将静脉直孔沿导丝置入静脉端出口处,露出导丝后固定,沿导丝快速置入双腔导管,见到导管静脉端回血或者置入导管10 cm后快速撤离导丝,即刻夹闭静脉导管上小夹子。
(16)继续完全置入导管:取20 ml注射器抽10 ml肝素盐水后再分别抽取双腔导管动、静脉端,抽吸通畅,推注无阻力,用肝素盐水封管往动脉端脉冲式推肝素盐水10 ml,夹闭导管上的小夹子,静脉端以同样方法推注后,将肝素帽与动、静脉导管末端进行连接并拧紧。
(17)清洁穿刺区皮肤,取中号缝皮针分别缝合管翼,将管翼固定在皮肤上(要求缝合需要悬空缝合,缝合线打结预留2 cm的活动空间)。
(18)将穿刺部位周围皮肤消毒后,用2块无菌纱布覆盖在皮肤穿刺点上,再用胶布固定纱布在皮肤上。
(19)医疗垃圾分类处理。
(20)向患者及家属交代注意事项:注意观察导管出口处有无红、肿、热、痛及脓性分泌物情况;伤口敷料有无渗血;导管有无脱落、牵拉或打折;注意养成良好的生活习惯,不能洗澡,应注意减少置管侧髋关节的活动,随时注意导管出口处的护理,使导管出口处不被污染,定期进行导管出口处的消毒,及时更换纱布辅料。


