全世界ICU住院病人的输血情况如何?
时间:2023-10-31 14:38:51 热度:37.1℃ 作者:网络
在入住ICU的患者当中,输注红细胞很常见。2021 年期间,仅在美国的ICU病房中就输注了 170 多万个单位红细胞。输注红细胞是一种可能挽救生命的治疗方法,但可能会受到血液制品日益稀缺的限制,并给患者带来输血相关循环负荷过重和输血相关急性肺损伤等风险。
在各种重症患者中进行的多项随机临床试验(RCT)表明,限制性更严格的输血方案(即血红蛋白[Hb]水平较低,以 7-8 g/dL 作为输注红细胞的阈值)是安全的,而最新的指南也反映出对红细胞输注的限制。然而,对于不同患者群体的最佳输血管理策略还存在很大的不确定性。目前的输血实践以及决定输血的临床原因和生理诱因也存在不确定性。
为了填补这一知识空白,我们在全球范围内开展了一项前瞻性观察研究,以描述 6 大洲 30 个国家/地区 3 年来输注红细胞的发生率、临床原因、生理诱因以及各个中心之间的异质性。
方法
研究设计与监督
ICU输血实践国际流行研究(InPUT)是一项国际性、多中心、前瞻性、观察性输血实践队列研究。参与中心的招募工作由国家协调员、重症监护协会指导,并通过指导委员会成员的直接联系进行。这项研究获得了阿姆斯特丹大学医学中心机构审查委员会的批准,随后又获得了国家和地方伦理委员会的批准。研究程序符合《赫尔辛基宣言》。知情同意程序以国家法规为指导,包括患者和/或法律授权代表的书面或口头知情同意,在一些国家,由于研究的观察性和无创性,知情同意被免除。每个参与国的收入状况均从 2023 年世界银行分类系统中提取。协议和标准操作程序见附录材料。
根据一项试验性可行性研究的结局 ,参与研究的中心旨在招募其ICU在预定的一周内新收治的所有成人患者。在研究周期内,对每位纳入研究的患者在ICU住院期间每天收集生理数据,直至第 28 天。对于每一个输血单位,都要收集输血指征以及直至第 28 天的结局数据。
数据收集工作定于 2020 年 3 月至 2021 年 2 月进行。由于 COVID-19 大流行,数据收集工作进行了两项重大调整。首先,将原定的 8 周纳入期延长至 16 周,最终于 2022 年 1 月完成数据收集工作 。其次,由于澳大利亚和新西兰的 COVID-19 浪潮延迟,数据收集工作从 2022 年 1 月,重新安排到 2022 年 10 月。
在研究周内入住ICU的所有患者,只要年满 18 周岁或以上,均被纳入研究范围(表 1)。如果现有数据不符合最低质量标准(详见 "统计分析 "部分),或者患者或法定代表人未提供知情同意书(如果当地或国家法律有此要求),则将患者排除在进一步的数据分析之外。
表 1. 按红细胞输注状态分类的人口统计学特征
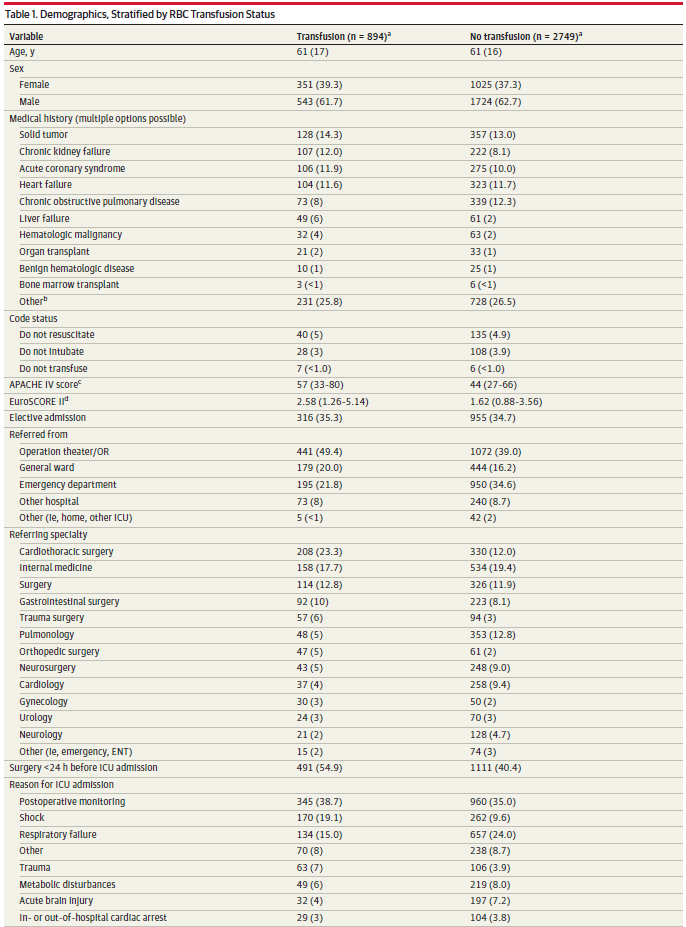
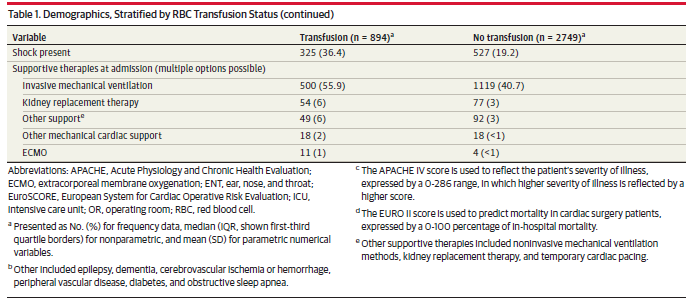
缩写:APACHE,急性生理学和慢性健康评估;ECMO,体外膜氧合;ENT,耳鼻喉;EuroSCORE,欧洲心脏手术风险评估系统;ICU,重症监护室;OR,手术室;RBC,红细胞。
a 频率数据以人数(%)表示,非参数变量以中位数(IQR,第1至第3个四分位数边界)表示,参数数字变量以平均值(标准差)表示。
b 其他包括癫痫、痴呆、脑梗或脑出血、外周血管疾病、糖尿病和阻塞性睡眠呼吸暂停。
c APACHE IV 评分用于反映病人的病情严重程度,以 0-286 分表示,病情严重程度越高,得分越高。
d 欧洲 II 级评分用于预测心脏手术患者的死亡率,以 0-100 的院内死亡率百分比表示。
e 其他支持疗法包括无创机械通气法、肾脏替代疗法和临时心脏起搏。
数据收集
数据收集始于入住ICU时,随后每天收集数据,直到在ICU住院的第28 天或死亡或出院前(三种状况先出现者为准)。每日数据包括实验室检查值(最低血红蛋白、最低血小板计数、凝血参数)和器官支持治疗(如呼吸和肾脏支持)。此外,临床团队每天都会报告ICU住院期间新出现的并发症,包括出血、心脏、肺部和肾脏并发症。对患者的预后进行了评估,直至入住ICU的第 28 天。输血事件指的是输注红细胞、血小板、血浆、全血、维生素 K、凝血酶原复合物浓缩物、纤维蛋白原、冷沉淀物和氨甲环酸,以及选择大量输血方案。如果一天内进行了多次输血,则每次输血都会创建一个单独的输血事件。对于每次输血事件,我们都会收集导致决定输血的因素,并将其归类为临床原因(如血红蛋白水平或年龄)和生理诱因(如低血压或乳酸水平过高)。
结局
主要结局是在ICU住院期间输注红细胞的发生率,即接受 1 个或 1 个单位以上的红细胞。这包括大量输血方案或在不提供单独的 RBC 输血产品的国家使用全血。次要结局包括:(1) 输注红细胞的临床原因;(2) 输注红细胞的生理诱因;(3) 输注红细胞前后的 Hb 水平值;(4) ICU 日输血总量和单位数。输注红细胞前后的 Hb 水平值包括输血前测量的最后一个值(输血前)、输血后测量的第一个值(输血后)以及中心规程中规定的可开始输血的Hb阈值,或者在没有规程的情况下,专家对该患者的意见(阈值)。
统计分析
在适当的情况下,描述性数据以平均值(标准差)或中位数(IQR)的形式报告。对缺失数据进行计数和相关性评估,如果患者数据不符合质量标准,则将其排除在外。最低质量标准包括以下要求:(1) 问卷数量必须与预期或声明的问卷数量相匹配(即当声明一名患者有 6 次输血事件时,则必须制作 6 份单独的输血问卷);(2) 必须提供所有评估为必填的变量。这些质量标准的详情见附录1 中的eMethods 1,以及清理后数据集中缺失数据的概述(附录1 中的电子表 5)。
统计分析包括 4 项比较:(1) 接受或不接受输血的患者特征;(2) 不同中心、国家和大洲的主要和次要结局;(3) 手术后患者与非手术后患者的主要和次要结局;(4) 输血事件中不同阈值之间的次要结局。
首先,使用 Mann-Whitney U或卡方检验比较接受与未接受输血的患者,并进行 Bonferroni 校正。采用描述性统计方法报告不同中心、国家和大洲的主要和次要结局以及术后适应症。其次,对输血问卷中列出的输血阈值进行了亚组分析,将输血阈值分为限制性输血阈值(血红蛋白水平<7 g/dL)、中间阈值(血红蛋白水平,7-9 g/dL)和宽松输血阈值(血红蛋白水平>9 g/dL),比较不同阈值之间的次要结局。该亚组分析进行了无多重性校正,因此应被解释为假设产生。第三,每个中心输血时 Hb 水平的中位数与 ICU 的绝对数量和比例相关。
所有分析均在 R(4.2.1 版)中使用 R studio 界面进行。经 Bonferroni-adjusted 双侧 P 值小于 0.05 即为具有统计学意义。
结果
共有来自 6 大洲 30 个国家 233 个中心的 3908 名患者符合条件。在剔除未获得或放弃知情同意的患者以及不符合数据质量标准的患者后,仍有 3643 名患者(占符合条件患者的 93%)可用于进一步分析。每个 ICU 纳入分析的患者中位数为 11 人(IQR,5-20)。六大洲包括非洲(n = 150)、亚洲(n = 182)、欧洲(n = 2167)、南美洲(n = 50)、北美洲(n = 167)和大洋洲(n = 927)。在 30 个参与国中,19 个被归类为高收入国家,5 个被归类为中高收入国家,6 个被归类为中低收入国家。
研究对象的基线特征见表 1。平均(标准差)年龄为 61(16)岁,62% 为男性(n = 2267)。13名患者签了 "不输血 "协议。35%的患者为择期入院(n = 1271),入院的主要原因包括术后监测(n = 1042 [82%])和呼吸衰竭(n = 90 [7%])。住院时间中位数为 3 天(IQR,2-6),期间SOFA评分中位数为 3.2(IQR,1.5-6.0)。28天的死亡率为 17%,其中大部分患者在ICU住院期间死亡(443/618 [72%])。在ICU住院 28 天随访期间存活下来的所有患者中,约有 81% 已出院。
红细胞输注
各中心接受输血的患者比例从 0% 到 100% 不等:有11 个国家的 22 个中心没有输血事件,而有 8 个国家的 14 个中心所有患者都接受了输血。共有 894 名患者(25%)在ICU住院期间接受了一次或多次红细胞输注(表 2)。共记录了 1727 例输血事件,每例患者的输血事件中位数为 2 (IQR,1-4),每例输血事件的RBC中位数为 1 个单位(IQR,1-2)。此外,接受输血的患者在ICU住院期间每天接受的 RBC 中位数为 0.5 个单位(IQR,0.25-1),加起来RBC总量的中位数为 2 个单位(IQR,1-4)。
表2 ICU住院期间的特征
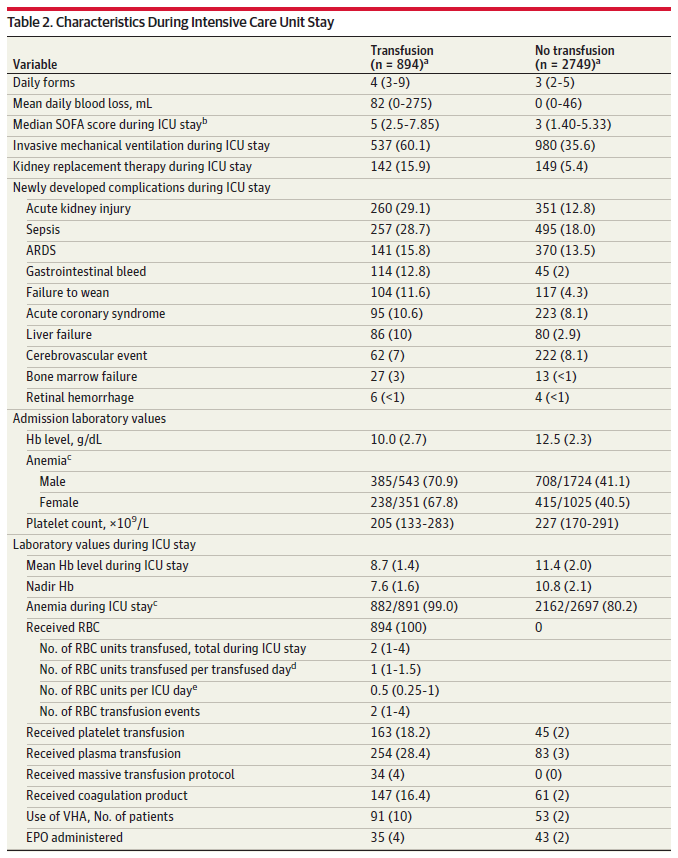
缩写:ARDS,急性呼吸窘迫综合征;EPO,促红细胞生成素;Hb,血红蛋白;ICU,重症监护室;RBC,红细胞;SOFA,序贯器官衰竭评估;VHA,粘弹性止血测定。
a 频率数据以 "个数(%)"表示,非参数数据以 "中位数(第1至第3个四分位数边界)"表示,参数数值变量以 "平均值(标准差)"表示。
b SOFA 评分是一项反映ICU内器官功能障碍过程的指标,以 0-24 分表示,器官功能障碍严重者得分越高。
c 根据世界卫生组织的定义,贫血指女性小于 12 g/dL,男性小于 13 g/dL。
d 按每位患者输注的红细胞总数除以输血天数计算。
e 计算方法是输注的红细胞总数除以ICU住院时间。
手术后患者中有 31% 接受了红细胞输注,输注总量中位数为 2 个单位(IQR,1-4),而非手术后患者中有 20% 接受了输注,输注总量中位数为 2 个单位(IQR,1-3)。每天接受输血的患者比例从入院时的 11%(n = 416/3643)到第 5 天的 5%(n = 46/973)不等。大多数输血是在白天进行的(n = 1063 [63%])。
各国患者的输血比例从 0% 到 80%,各大洲从 19% 到 45% 不等。输血发生率最高的国家是在非洲(占患者总数的 45%),而输血次数和每名患者输血单位数最多的国家是在南美洲(每名患者 1 次[IQR,1-6],4 个单位[IQR,3-6];附录1 中的电子表格 9)。
输血的临床原因和生理诱因概览见表 3。在所有患者中,输血的主要临床原因是血红蛋白水平低(81.8%)、活动性出血(27.7%)和血流动力学不稳定(23.5%)。生理原因主要是 42.2% 的患者出现低血压,27.4% 的患者出现心动过速,17.8% 的患者乳酸水平升高。在 39.5% 的输血事件中,没有任何生理诱因支持输血决定。
表3 红细胞输注事件的特点
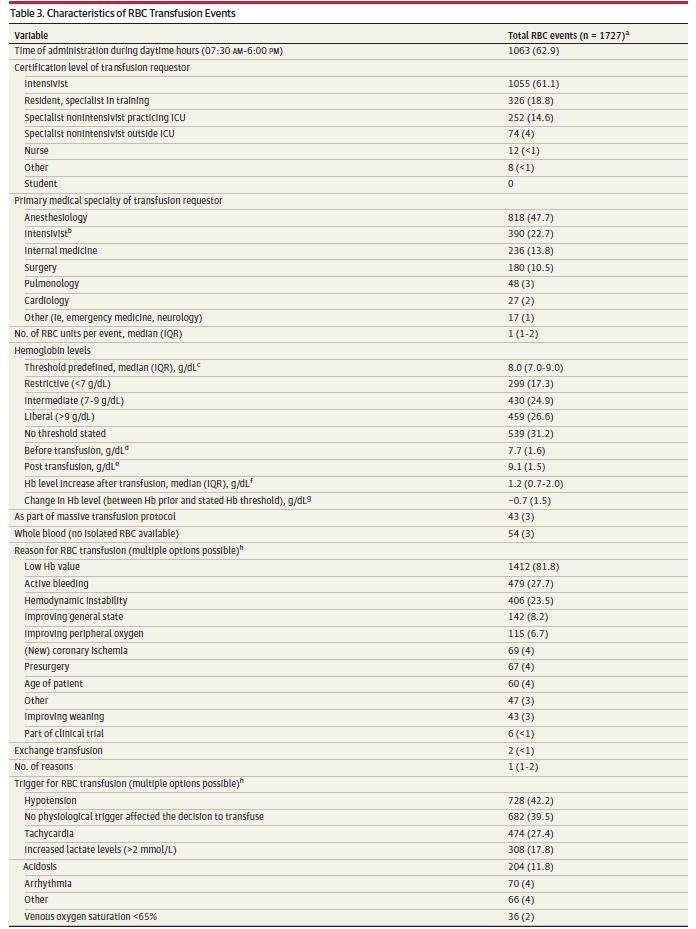
缩写:ECG,心电图;ED,急诊科;Hb,血红蛋白;ICU,重症监护室;RBC,红细胞。
a 频率数据以人数(%)表示,非参数数字变量以中位数(IQR 显示第 1和3个 四分位边界)表示,参数数字变量以平均值(标准差)表示。
b 全世界的重症医学培训各不相同;有些国家的培训从其他医学专业(即外科、麻醉科、内科)开始,而有些国家则提供专门的重症医学培训课程。后者在此称为重症监护医师。
c ICU 流程中建议输注红细胞的 Hb 值,或在没有流程的情况下,专家对该患者的意见。
d输注红细胞前的最近一次 Hb 值,通常是决定输血前4 小时内。
e 输注 RBC 后 24 小时内首次测量的 Hb 值。
f 按输注 RBC 前后所测 Hb 值之差计算。
g 以之前测量的 Hb 水平与 Hb 输血阈值之差计算。如果 Hb 水平的变化为负值,则表明患者遵守了治疗方案(即测量的 Hb 水平低于规定的阈值);如果为正值,则表明患者尚未达到阈值。
h 决定输血的因素,包括临床原因(理由)或生理参数(触发因素)。
从各大洲来看,输血的主要临床原因是低 Hb 水平值、活动性出血和血流动力学不稳定,但非洲除外,该地区 33% 的红细胞输注是为了改善患者的一般状态。除南美洲外,所有大洲的主要生理诱因都是低血压和心动过速,而在南美洲,乳酸水平升高(>2 mmol/L)是输注红细胞的主要生理诱因之一(39%)。非洲和北美洲每次输血的原因数最多(2 [IQR,1-3]),而南美洲每次输血的诱因数最多(2 [IQR,0-2])(见附录1中的电子表格 10 和电子图表 3)。
血红蛋白的变化过程和阈值
入ICU时,60%的患者患有贫血(女性患者<12 g/dL [n = 653 {60%}],男性患者<13 g/dL [n = 1093 {60%}];n = 1746/2917)。在ICU,这一比例上升到 85%(n = 3044/3588)。几乎所有接受红细胞输注的患者在入住ICU期间都出现了贫血(n = 882/891 [99%])。与未接受输血的患者相比,接受输血的患者在入院时的血红蛋白水平较低,在入住 ICU 期间的平均血红蛋白水平和最低血红蛋白水平也较低(所有 P < .001)。
图1中显示了各中心输血时的平均血红蛋白水平,从 5.2 g/dL到 13.1 g/dL不等。如图 B 所示,约 16% 的 ICU 在输血时的平均血红蛋白水平低于 7 g/dL。各国输血前 Hb 水平中位数从 5.3 g/dL 到 9.1 g/dL 不等,各大洲从 7.2 g/dL 到 8.7 g/dL 不等(附录 1 图 4)。在所有输注红细胞事件中,输血后 Hb 水平升高的中位数为 1.2 g/dL(IQR,0.72.0)。在以低 Hb 水平为输血原因的事件中,输血前最低 Hb 水平的中位数(SD)为 7.4 (1.2) g/dL。在 81% 的输血事件中,与输血指征无关,输血前 Hb 水平低于或等于规定的阈值(n = 963/1188)。在规定了输血阈值的事件(n = 1188)中,输血前的 Hb 水平主题平均值(标准差)为 8.5 (1.5) g/dL,在宽松阈值范围内(n = 459),在限制阈值范围内为 6.95 (1.4) g/dL(n = 299)。此外,在这些阈值类别中,输血的前 3 位临床原因和生理触发因素相同(见附录中的电子表 11 和图 5)。
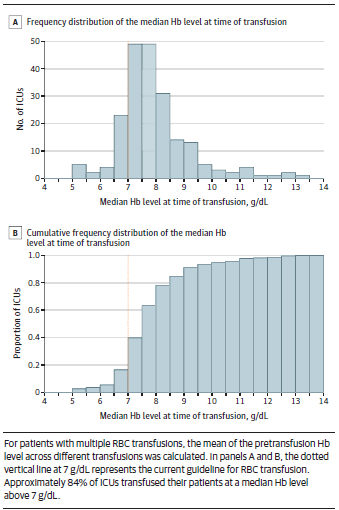
图1 ICU住院期间接受输血的患者输注红细胞(RBC)前的血红蛋白(Hb)中位水平。
A 输血时血红蛋白水平中位数的频率分布
B 输血时血红蛋白中位数的累积频率分布图
对于多次输注红细胞的患者,计算不同输血时输血前 Hb 水平的平均值。在面板 A 和 B 中,7 g/dL 垂直虚线代表当前的 RBC 输血指南。约 84% 的重症监护病房为患者输血时的中位 Hb 水平高于 7 g/dL。
讨论
这项前瞻性国际研究在 6 大洲 30 个国家的 233 个ICU病房进行,25% 的患者在ICU住院期间接受过一次或多次红细胞输血。不同中心、不同国家和不同大洲的输血发生率差异很大。虽然输注红细胞的临床原因和生理诱因多种多样,但所有地区最常见的三种临床原因(低 Hb 水平、活动性出血、血流动力学不稳定)和生理诱因(低血压、心动过速、无生理诱因影响输血决定)在很大程度上是重叠的。各中心在输注红细胞前的最低 Hb 水平方面也存在很大差异。
这项研究报告的红细胞输注发生率与10多年前进行的 ICON 研究结果一致,后者显示ICU内的输血率为 26%。虽然输血率呈下降趋势,但 ICON 研究与当前结果之间的相似性可能意味着这一趋势已趋于平台期。最初输血量减少的原因可能是人们对输血可能产生的不良影响的认识有所提高,也可能是对几项大型临床试验所产生的证据的接受。输血的原因和诱因多种多样,输血时的血红蛋白水平差异很大,这证实了全球输血行为的异质性。值得注意的是,在本次研究过程中,欧洲重症医学会发布了两份关于出血和非出血患者输血管理的指南,目前的研究结果无法评估其实施程度。
低 Hb 水平是输注 RBC 的最常见原因。近几十年来,多项 RCT 研究得出结论,在不同的患者人群中,使用限制性输血的Hb阈值来触发RBC输注是安全的。与 ICON 研究相比,本研究中输注红细胞前的 Hb 值较低,标准差较小(平均值 [标准差], ICON: 8.3 [2.2] g/dL vs InPUT: 7.7 [1.6] g/dL)。以往的调查显示,ICU医生对血红蛋白阈值的要求差异很大。在本研究中,输血当天的平均最低 Hb 水平和接受输血的患者比例在不同中心之间存在很大差异。
关于个体化红细胞输注阈值和触发因素的适宜性和可行性,人们一直在进行讨论。尽管已经对多种指标和方法进行了研究,但使用这些指标和方法的不确定结果限制了最佳个性化方法的发展。目前的研究发现,输血的临床原因和生理诱因多种多样。欧洲重症医学会输血指南建议在非出血患者中使用血红蛋白或血细胞比容,而不是其他触发因素,如静脉氧饱和度,而在出血患者中则完全没有提及其他触发因素和原因。没有提及其他触发因素和原因与其他国际指南是一致的。在这种情况下,值得注意的是,大多数输血事件至少有部分是由一个或多个生理(即非血红蛋白)诱因引起的。
输注红细胞与死亡率有关,大多数临床试验都将死亡率作为终点。此外,观察性研究报告称,严重贫血患者在不输注红细胞的情况下,死亡风险会增加。虽然研究发现接受输血的患者在第 28 天前死亡的比例较高,但这不应被解释为接受输血会导致更高的死亡概率,因为潜在的并发症并未被校正。以前的研究报告显示,输血与死亡率之间的关系存在相互矛盾的结果,不同的亚组之间也可能存在差异。这一研究问题超出了本文的研究范围,但这些问题和其他子问题将在今后进行研究(附录 1 中的eMethods 2)。
据我们所知,这项研究是迄今为止为研究这一主题而设计的规模最大的前瞻性队列之一,也是第一项广泛概述决定输血的临床原因和生理诱因的研究。该研究在国际环境下进行,涉及多个中心和国家。由于研究对象包括所有入住ICU的患者,且符合条件者与纳入者的比例非常高,因此选择偏差较小。
局限性
这项研究存在几个局限性。首先,虽然进行了国际招募,但参与招募的大多数中心反映的是中高收入国家,这可能限制了对低收入国家的推广。其次,只收集了接受过 1 次或 1 次以上输血的患者的输血变量。因此,中心规程中规定的未接受输血患者的确切输血阈值不得而知。第三,没有收集有关人口种族和民族构成的数据。第四,在收集数据期间,COVID-19 大流行开始了。尽管没有任何中心报告说血制品短缺或 COVID-19 是(不)输血的原因,但无法就大流行病对输血行为的影响进行额外的事后分析。第五,没有收集医院特征,包括医院类型(学术型与外围型)和床位数。
结论
在2019年至2022年入住ICU的国际样本患者中,输注RBC很常见,但各中心的输血发生率和适应症存在差异。


