读书报告|气管插管低氧血症患者呼吸驱动增强的临床危险因素
时间:2024-09-02 06:00:34 热度:37.1℃ 作者:网络
背景
呼吸驱动是产生吸气努力和呼吸模式的源动力。脑干的神经输出决定呼吸肌收缩的频率、速度和幅度,从而决定潮气通气的速率、流量和幅度。
来自中枢和外周化学感受器的生化输入(感知PaCO2、pH和氧气的变化)以及来自肺机械感受器和化学感受器的各种输入(受肺力学、水肿和炎症变化的影响),以及“行为”因素(激动、焦虑)都可以调节呼吸中枢的活动。所有这些改变都代表了急性低氧性呼吸衰竭(AHRF)患者的标志性生理紊乱,可能会增加呼吸动力的激活。然而,呼吸动力及其大部分生理决定因素(动脉气体分析除外)均无法在床边直接测量。
100毫秒时的气道闭塞压力(P0.1)是机械通气患者呼吸驱动输出的准确替代指标。此外,临床危险因素与呼吸动力的决定因素相关,例如肺损伤的严重程度(例如放射学肺部浸润的程度)、炎症、器官功能障碍的发展(例如SOFA评分)和大脑皮层活动(例如RASS评分)可以在床边进行评估。一些小型临床研究探讨了临床危险因素与呼吸驱动之间的关联,并且最近描述了深度镇静与较低P0.1之间缺乏相关性。
我们最近进行了一项大型试点随机对照试验,探讨插管低氧血症患者在压力支持中添加间歇性叹气呼吸的可行性和安全性。在本研究中,我们分析了入组第一天呼吸动力增加的临床危险因素与P0.1之间的潜在独立相关性。
方法
患者、研究设计和设置
正如原始研究方案中预先计划的那样,为了探索呼吸生理学,我们分析了一项国际多中心随机对照试验(NCT03201263)数据。该试验纳入了患有急性低氧血症性呼吸衰竭(PaO2/FiO2≤300 mmHg)的机械通气患者,这些患者已插管7天或更短时间,并且在之前24小时内已改用压力支持通气。入组和随机化后,每天收集包括P0.1在内的生理测量结果。根据原始数据库,在本研究中,我们从原始数据库中纳入了所有第1天测量值有P0.1的患者。
变量和测量
我们分析了第1天同一时间在每位患者中收集的P0.1测量值和呼吸动力增加的临床危险因素。P0.1的测量是通过每台呼吸机的内置软件执行的。我们为每一类临床危险因素收集了不同的变量,并在下面的统计分析部分进一步定义:肺损伤的严重程度、动脉血气、镇静和炎症的全身激活。还收集了以下机械通气设置:PS水平、外部设置PEEP和呼吸暂停。请注意,根据原始研究方案,PS水平和设定PEEP已按如下滴定:至少每8小时调整PSV水平以维持潮气量6~8 ml/kg和呼吸频率20~35次/min,而PEEP和FiO2设法将SpO2保持在90%~96%。
分析中还包括人口统计学特征(年龄、性别、体重指数)、AHRF病因和入组时的临床严重程度。
统计分析
正态分布的数据用平均值和标准差描述,而非正态分布的数据用中位数和四分位数描述。描述性统计量用于描述研究人群的特征。双侧P值小于0.05被认为差异有统计学意义。
P0.1值和临床风险因素之间的双变量关系使用基于具有对数关联函数的伽马分布的广义线性模型进行评估,因为P0.1是一个没有零值和右偏分布的连续变量。在双变量分析中评估了以下候选临床风险因素:肺损伤的严重程度(ARDS的诊断、PaO2/FiO2和通气比率);动脉血气(PaO2、PaCO2和pH);通过Richmond激动-镇静量表(RASS)测量的镇静深度,以及根据用于镇静的不同类别药物的类型和数量定义的镇静药物(镇静剂/麻醉剂、阿片类药物、镇静剂和阿片类药物);全身炎症的激活(SOFA评分和乳酸);通气设置(压力支持、设定PEEP和增加叹气呼吸)。然后,我们构建了一个多变量模型,逐步确定P0.1的独立临床危险因素。
结果
217例患者被纳入分析,这些患者在研究第1天同时记录了P0.1及其潜在临床风险因素。中位P0.1为1.5 cmH2O,范围为0.1~8.5 cmH2O。这些数值与之前的研究中描述的数值一致,表明呼吸驱动激活的范围很广。研究人群的主要特征见表1。
表1 基线人口统计和临床特征

1. 肺损伤的严重程度
双变量分析结果显示,与单侧浸润相比,诊断为ARDS(双侧浸润)与更高的P0.1相关。
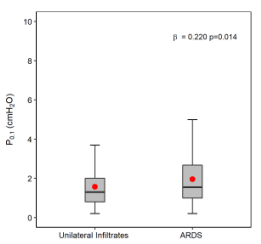
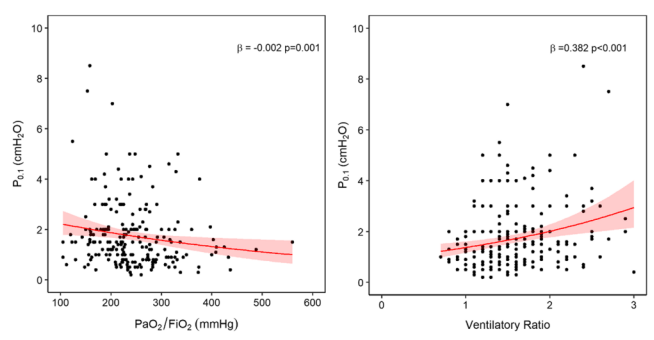
双变量分析结果显示,P0.1与PaO2/FiO2呈负相关,与通气比呈正相关,表明氧合和CO2清除率受损是呼吸动力增加的临床危险因素。
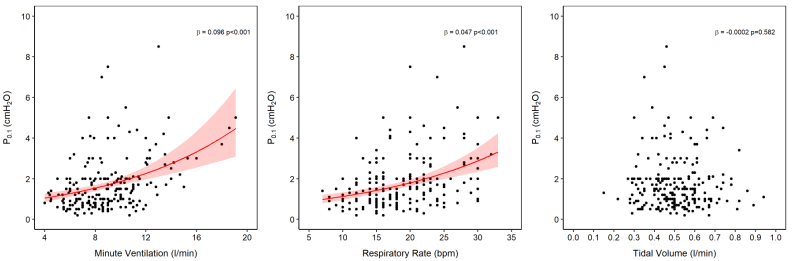
较高的P0.1值与较高的分钟通气量和较高的呼吸频率相关,但与潮气量无关。
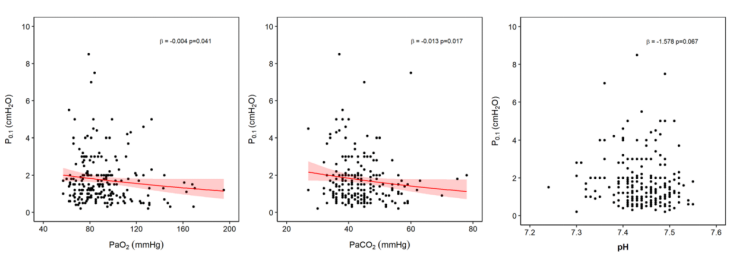
2. 动脉血气
双变量分析结果显示,P0.1与PaO2和 PaCO2均呈负相关,而与动脉pH的相关性不具有统计学意义。
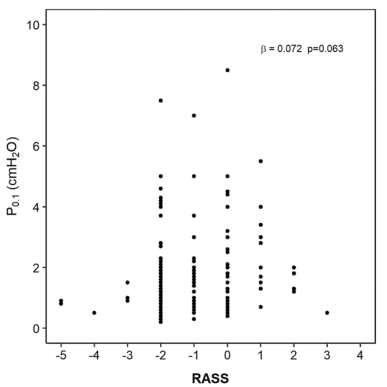
3. 镇静
较高的RASS类别与较高的P0.1之间的相关性未达到统计学差异。
根据镇静药类别(药物种类和数量)对患者进行分类时,双变量分析中P0.1无差异。
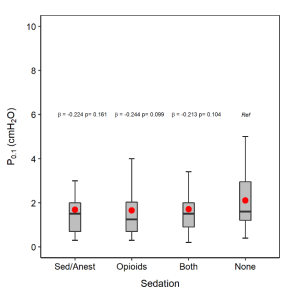
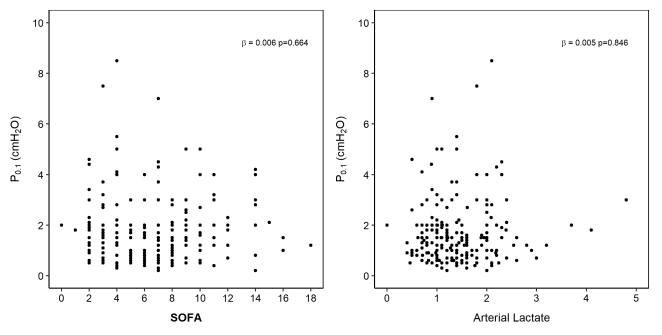
4. 全身炎症的激活
SOFA 评分和动脉乳酸均与P0.1无关。
5. 通气设置
临床设定的PEEP与P0.1呈负相关,表明较低的PEEP是患者呼吸动力增加的危险因素。
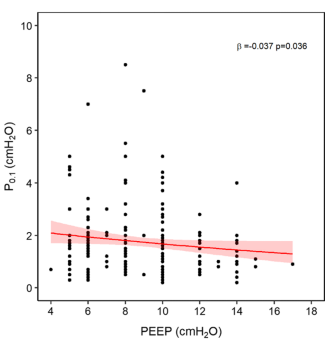
双变量分析结果显示,压力支持水平与P0.1之间无相关性。呼吸暂停对P0.1没有影响。
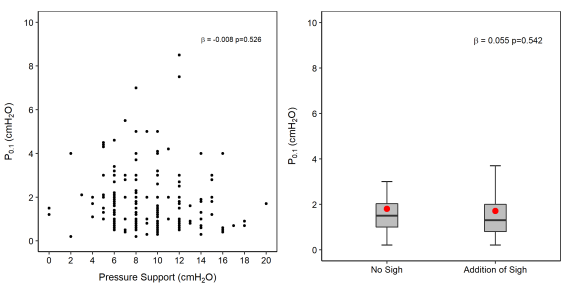
6. 与呼吸动力增加相关的独立临床危险因素
表2显示了调查临床风险因素对较高P0.1独立影响的多变量分析结果。基于以前的生理数据和推理,以下因素作为预测因子被包括在模型中,根据年龄、性别、SAPS II评分和PaCO2进行调整:ARDS与单侧肺损伤的诊断、PaO2/FiO2比值、通气比、PaO2、pH、RASS、SOFA、镇静药物、PS水平、PEEP和呼吸暂停的增加。
表2 描述 P0.1 增加的独立临床危险因素的多元回归模型
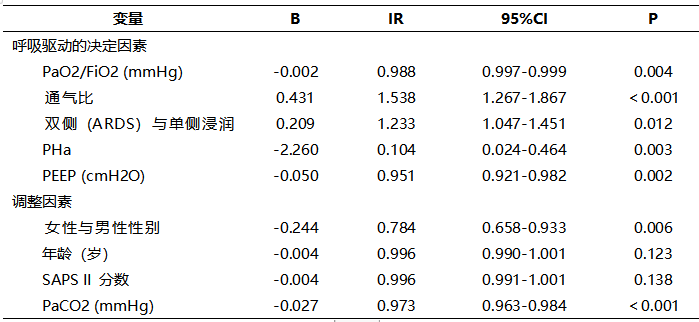
研究确定了以下与较高P0.1风险增加独立相关的临床参数:ARDS 诊断、较低 PaO2/FiO2比率、较高的通气比、较低的pH和较低的设定PEEP。RASS、SOFA、镇静药物、PS水平和呼吸暂停的增加与P0.1无显著相关性。
讨论
目前的研究表明,在AHRF患者中,肺损伤的严重程度(通过更大程度的肺浸润、更低的氧合和更高的通气比率来评估)是P0.1升高的临床危险因素。更具体地说,肺水肿和通气/灌注不匹配的程度可以代表肺结构和功能损伤的整体标志,与较高的P0.1相关。
在健康受试者中,呼吸驱动主要取决于动脉二氧化碳的化学反射控制。相反,辅助通气限制了潮气量响应CO2化学反馈的自发调节。事实上,考虑到较高的P0.1与较高的每分钟通气量和较低的PaCO2之间的相关性,PaCO2似乎不仅仅是患者的动力和努力的决定因素。从这一角度来看,由于每分钟通气量纳入通气比的计算范围,因此通气比和P0.1之间的正相关可能是由较高的每分钟通气量的影响驱动的。
双变量分析中,PaO2和P0.1之间的相关性可能反映了患者的严重程度,但PaO2并未被证实为P0.1升高的独立危险因素。这一发现还可能取决于本研究中SpO2滴定所采用的方案,从而导致PaO2值的范围有限。尽管已经证明适度降低PaO2可以增加某些患者的呼吸动力,但众所周知,PaO2的效果在低于60 mmHg时会变得更强。
与最近的一项研究类似,研究者在P0.1上找不到镇静深度和镇静药物类型之间的独立相关性,这表明与肺部和全身疾病严重程度相比,镇静剂和阿片类药物在AHRF患者呼吸驱动调节中的作用有限。然而,镇静深度和驱动力之间缺乏相关性也可能是由于RASS评分评估呼吸中枢下降皮质输入的能力有限。镇静深度和驱动力之间缺乏相关性也可能是与RASS评分降低呼吸中枢皮质输入能力有限有关。
在本研究中,动脉乳酸并不是驱动力增加的临床危险因素,这与之前在没有急性呼吸衰竭的脓毒症患者中的发现相反。P0.1与乳酸和SOFA评分之间缺乏相关性可能表明,当存在肺损伤时,肺外器官衰竭和远端灌注不足对呼吸动力的影响可能较小。
在尝试实现肺和膈肌保护性通气时,通气设置的调整可能是用于调节呼吸动力和努力的最常见的临床干预措施。早期研究表明,改变支持水平和PEEP可以影响呼吸模式。事实上,增加吸气辅助水平可以减轻AHRF恢复期患者呼吸肌的负荷,从而降低呼吸动力和用力。然而,现在人们认识到,大量AHRF患者可能不会表现出这样的反应,这表明由于动脉pH和PaCO2以外的刺激而存在高呼吸动力。事实上,我们无法找到支撑位与P0.1之间的相关性。有趣的是,研究结果表明较高的PEEP与较低的P0.1相关。这一发现强化了不断积累的实验和临床证据,表明自主呼吸期间较高PEEP的有益效果,可能是由于稳定肺泡募集引起的呼吸动力和努力的调节。
结论
在大量插管低氧血症患者中,与较高P0.1独立相关的临床危险因素包括肺部浸润程度、通气/灌注不匹配程度和较低动脉pH值。较高的PEEP设定值与较低的P0.1独立相关。镇静策略,包括实际RASS评分和镇静药物类型,尽管在临床实践中广泛用于控制驱动力,但似乎对P0.1没有影响。这些结果证实了呼吸动力激活的多因素性质,并强调了肺损伤的严重程度在增加动力方面的关键作用。


