ICD 感知功能的判断,看这篇就够了!
时间:2022-02-18 18:21:46 热度:37.1℃ 作者:网络
多中心研究表明,在循证医学指导下设置快速室性心律失常的检测频率和诊断时限,给予抗心动过速起搏,并辅以室上速与室速鉴别算法,能够减少不必要的ICD电击。然而,防止因感知过度引起的不适当电击,在临床中尚未引起足够重视。除被召回的电极导线外,由感知过度导致而不是室速/ 室颤所致的电击,占所有电击的比例低于10%。感知过度常常会导致多次电击。一项研究显示,在≥4 次电击的发作中,由感知过度引起的占23%。
据统计,已经植入被召回电极导线的患者超过10 万例,并且在没有感知过度警告的情况下,50%的导线断裂表现为≥5 次电击。感知过度可能导致严重症状以及创伤后应激障碍,而识别短暂的无症状感知过度,可能有助于防止严重并发症。
此外,ICD还有其他感知问题,如对室颤感知低下、对心房感知低下或者过度而影响室上速与室速的鉴别,以及与心内电图感知相关的独特问题。
感知在ICD 中的定义和在起搏器中的定义相同,是指判断每一次心脏除极的时间,而识别过程则是对已经感知到的事件进行判断以明确心脏节律的过程。
这是两个不同的过程,本文讨论的是感知功能。要想判断ICD的感知功能,就需要充分利用ICD自身及程控仪的功能,观察ICD记录的心内电图以及相应标注的事件标记,进行感知测试以测量自身P波及R 波振幅,回顾ICD存储的诊断数据,以及结合ICD报警和远程监测等功能进行综合分析。
一. 心内电图
心内电图(Electrogram, EGM)也被称为腔内电图,与体表心电图不同,是通过固定于体内的电极来感知和显示患者的心电活动,以判断患者的心脏节律。心内电图将源自固定在心房或心室的电极所记录的信息或心房和心室输出组成的复合信号记录下来,通过程控仪和/或打印报告以用曲线及钉样信号的方式,描记下心电变化的波形供医生判读。
1.心内电图的记录来源
记录来源是指获取心内电图的具体电极配置。
ICD是从心房和心室电极获得的信息中识别及诊断心律失常,用于感知和起搏的心房电极和心室电极最常被用来记录心内电图。采用专用双极感知的ICD,通常利用心室端电极和心室环电极来记录近场(即感知通道) 心室电图;而采用集成双极感知的ICD则通过右室端电极和右室线圈电极来记录感知通道心室电图。通过右室线圈电极到ICD脉冲发生器的机壳,则可以获取远场(即电击通道)心内电图(图1)。
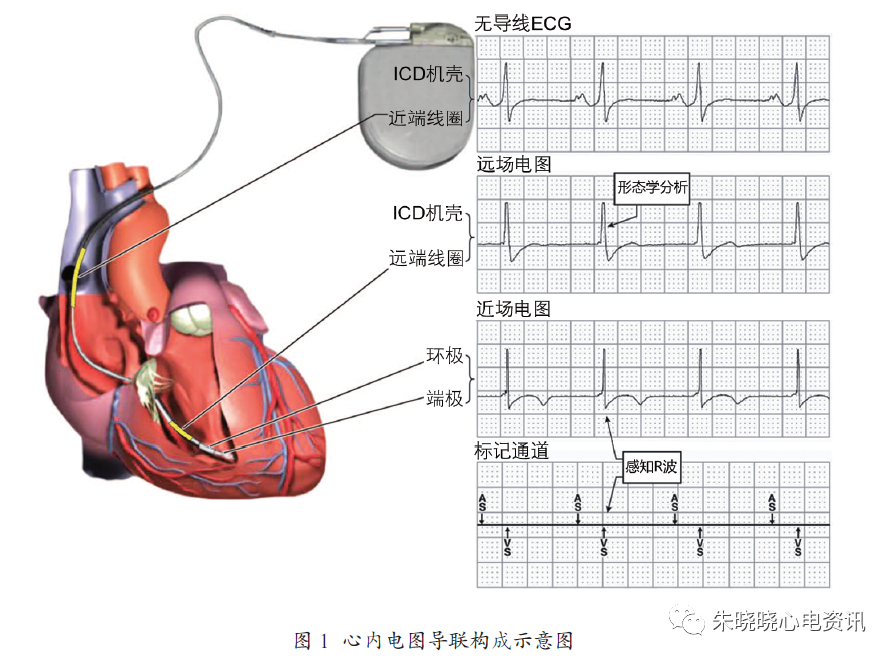
本图所示为配有双线圈电极导线的单腔ICD的心内电图的导联构成及所记录的图形。自上而下依次为:通过ICD机壳与近端线圈(上腔静脉线圈)记录的无导线心电图;ICD机壳与远端线圈(右室线圈)记录的远场电图;右室端极与环极记录的近场电图;标记通道按时间顺序记录的心房心室事件标记
电击通道电图用来检验感知电图:在感知通道电图中感知到的信号,如果在电击通道中没有相应的信号,就提示感知过度。相反,除了极少见的标记遥测错误以外,电击通道中真正的心脏电图在标记通道没有相关的事件则提示感知低下。双线圈导线可以记录额外的远场信号,包括右室线圈与上腔静脉内线圈之间的电击通道电图以及ICD机壳与上腔静脉线圈之间的无导线心电图(图1)。
在某些ICD中,额外的心内电图既有利于分析感知问题,也可能导致新的感知问题。在CRT- D中,左室电图为心室感知的检测提供了另一佐证。通过双极心房导线记录的心内电图引起的感知问题,可能影响室上速与室速鉴别的准确性。在单腔ICD中,如果采用双线圈电极导线,还可以通过上腔静脉线圈(即近端线圈)与机壳记录的无导线心电图来获取心房电活动情况。在特殊情况下,可以首选其他途径获取的心内电图,从心室端极、心室环极、机壳、上腔静脉线圈、右室线圈、心房端极、心房环极等多个选项中,临床医生可以选择一个阳极和一个阴极来设置自定义的非常规心内电图来源,来显示潜在的感知问题。
ICD可能存储2 至4 个通道的心内电图,并通过遥测方式传输到程控仪。两个最主要的ICD电图分别是电击通道显示的远场电图和感知通道上显示的近场心室电图。心内电图来源的不同设置,会影响心内电图的波形:远场电图看似体表心电图,而近场电图更接近ICD真实检测判断的信号。
2.实时心内电图与存储的心内电图
心内电图可以实时记录获取,也可以通过存储器读取获得。后者是ICD将需要存储的某段心内电图及时截取并存储于ICD的存储器中,供医生日后下载、读取和分析。同时,随访时,可以从ICD遥测实时心内电图以获得许多有益信息。
(1)实时心内电图:
顾名思义,实时心内电图是用心内导联将当前进行中的心电活动随即记录下来,并通过遥测显示在程控仪的显示屏上或打印在记录纸上。实时心内图可以与实时体表心电图一起同步显示(图2)。
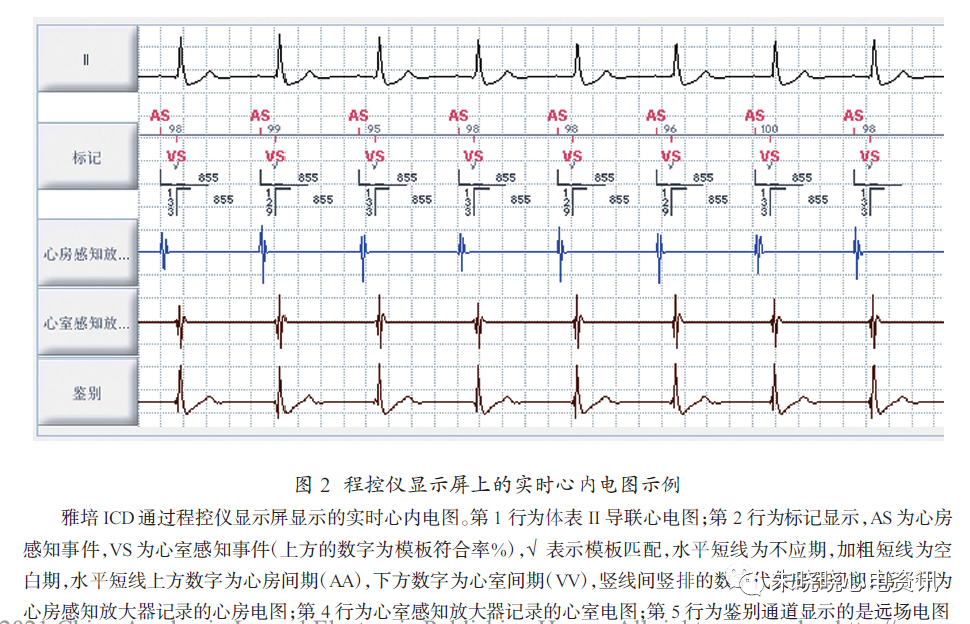
双腔ICD可以选择显示心房电图或心室电图。有些程控仪可以同时显示心房电图和心室电图或者由这两个心腔数据复合组成的特殊心内电图。大多数程控仪具有增益调节功能,在显示实时心内电图时,建议将增益键设置为自动或默认值。
增益选项可以调节信号在显示屏上的显示。因为调整增益键可以改变心内电图的波形,所以要在仔细考虑或者专业指导下进行调整,也可选择“增益自动更新”功能。在大多数例行程控及随访中,实时心内电图和同步显示的体表心电图可以提供有价值的信息。心内电图和事件标注可以告诉临床医生在某一时段内ICD如何判断患者的心电活动。
(2)存储的心内电图:
ICD 可以将真实的心律失常事件发作时的心内电图存储于ICD存储器中,临床医生可以在后续随访时获取并分析上述数据。
系统的存储参数需要事先程控,以使ICD知道需要记录何种类型的事件。ICD的内在容量决定了可存储心内电图的种类数量及其记录时长。心房和心室双通道数据通常更复杂,更具有启示作用,能提供更详尽的信息,对于双腔ICD 患者,建议首选双通道数据。
ICD可以程控多个心内电图的存储参数,包括心内电图的来源、心内电图信号“动态范围”(即存储的心内电图被调取时如何显示信号,其改变不影响ICD的感知功能)、心内电图存储的触发(默认设置为ICD识别心律失常的发作,即心动过速的频率达到ICD 程控的室速或室颤标准会触发存储心内电图)。
ICD会持续监视心电活动,现代ICD可以程控获取心内电图的“触发前间期”即在触发记录心内电图前的一段时间。心内电图会在ICD识别到心律失常终止恢复窦性心律后4s结束。许多ICD具有动态存储心内电图的能力,但有时心律失常会持续很长时间,医生需要对记录单次心内电图设置最长时间值,通常以分钟(min)为单位。
例如,如果ICD设置最长记录时间值为2min,心内电图会在ICD检测到窦律恢复4s 后或从记录开始算2min 后停止记录(其触发前间期算在内)。
除室速/ 室颤事件外,在程控某些设置时,起搏器模式转换、PMT终止算法等也可以触发ICD记录并存储心内电图;另有一些特殊心内电图是不可程控的,比如下列特殊事件常常触发心内电图的存储:
①程控仪发放的除颤电击;
②成功的模板确认;
③进入磁铁反转(当磁铁放置在ICD之上时);
④噪音反转时,在心房或心室通道记录心内电图。
ICD内存是有限的,大多数ICD采用先进先出的策略来管理心内电图的存储,即在新的数据进入后,最久的心内电图会最先被覆盖,因此,在回顾存储的心内电图时,临床医生总会检查最新的记录。
应用心内电图可以帮助医生判断触发快速心律失常的事件或机制;了解ATP治疗和低能量转复治疗的效果;分析当前程控设置是否合适以指导优化程控参数;判断是否存在室上性心动过速;了解自行终止的心律失常事件。存储的心内电图、其相应的间期及发作数据是判断装置检测快速心律失常正确与否的主要根据。
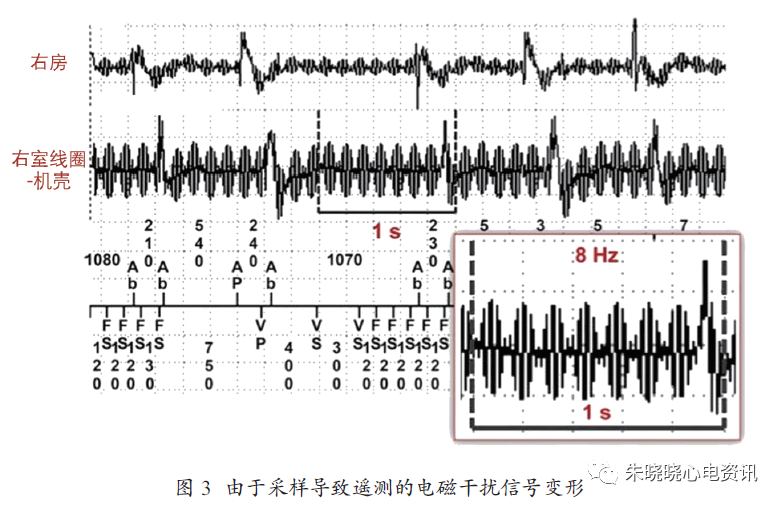
根据Nyquist- Shannon 采样定律,要完全再现信号源的信息,采样频率必须大于等于信号频率的2倍(Nyquist频率)。ICD遥测采样的频率为每通道128- 256Hz远高于心脏电活动的频率。然而,肌电位的频率成分大于100Hz,不能被128Hz的遥测完全重现。当采样频率刚好快于Nyquist频率时,即使包含输入信号的全部成分,而输出可能由于不足以表现信号峰值而发生周期性变形。128Hz遥测时,60Hz的电磁干扰就出现类似情况。这段存储的心内电图将60Hz的电磁干扰错误诊断为室颤,所记录的右房电图、电击通道(右室线圈- 机壳)电图和双腔标记。图右侧下方插入一段1s的电击通道电图放大片段。当采样频率仅稍超出Nyquist频率,信号看似频率等于采样频率减去2倍信号频率。本例中128Hz遥测采样频率仅高出60Hz信号的Nyquist频率8Hz。结果采样后的信号看似8Hz(间期125ms)的“搏动”。在采用50Hz交流电的国家,“搏动”频率为28Hz(即128Hz- 2×50Hz)而在心内电图上难以识别。
3.通过心内电图判断感知功能
(1)滤波设置可以影响心内电图的形态:
宽带信号滤波程度低,还原的QRS波准确并且保留有特征性圆钝T波。窄带信号滤波程度高,显示的是感知过程中与感知阈值比较的信号,但其改变了信号的幅度和极性,明显降低了诸如T波和室颤波等主要为低频信号的幅度。ICD遥测对每个通道以128- 256Hz进行采样,可以完整重现心脏信号,但它可能使非生理性周期信号发生变形(图4),并且可能无法完全重现频率大于100Hz的肌电位。
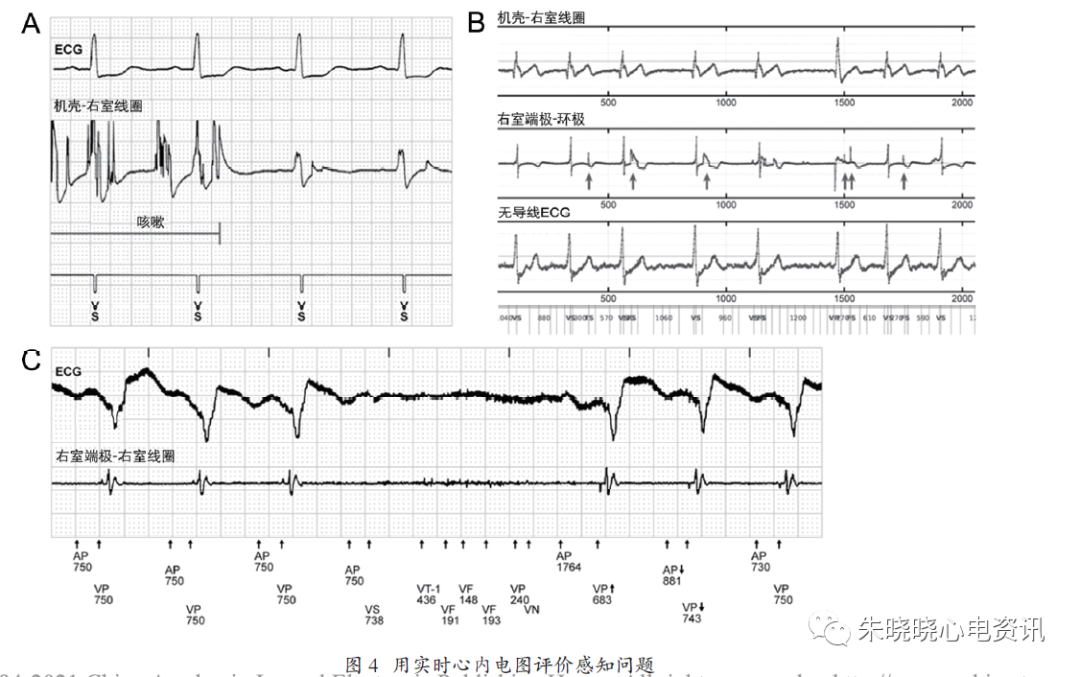
(2)利用实时心内电图评估感知问题
临床中在怀疑ICD存在感知问题时,可以利用一些操作来激发感知过度,如:①怀疑囊袋内导线或连接器的问题,可以通过操控囊袋来激发感知过度;②怀疑感知到胸肌或膈肌的肌电位,可以分别通过胸肌收缩牵张或深呼吸来激发感知过度,在操作时同步观察实时心内电图可以协助判断分析感知故障。
图4A为在实时遥测的过程中让患者咳嗽并同步观察心内电图的变化,从上向下依次显示体表心电图(ECG)、电击通道(机壳- 右室线圈)电图和标记通道。在咳嗽过程中,电击通道电图中记录到高频信号,而ECG显示窦性心律,证实了高频信号不代表心室激动。标记通道显示恰当的QRS感知,提示在专用双极感知导线中,电击线圈涉及的非生理性信号并未累及用于感知的右室端极和环极导体。
图4B为一位植入RiataTM导线的患者,其电极导线从内到外绝缘层裂缝累及环电极电缆,用实时无线遥测所显示的心内电图。在感知通道(右室端极- 环极)记录到钉状信号和低频非生理信号(箭头指示),但电击通道(机壳- 右室线圈)或无导线心电图(机壳- 上腔静脉线圈)并未记录到。这份心内电图为触发导线完整性警告之前1 个月常规遥测传输时所记录。
图4C为一位植入集成双极导线的高度房室阻滞患者所记录到的对膈肌肌电位感知过度。从上到下依次是同步记录的体表心电图、集成双极感知电图及标记通道。在患者深吸气时,膈肌肌电位被感知并判断为室速(VT)和室颤(VF)事件(标记通道中从VT- 1,436 开始)。在感知的间期处于室速/ 室颤区时,起搏被抑制。该患者在深呼吸运动时曾被电击,后通过降低感知灵敏度消除了这个问题。
在怀疑导线或连接器问题导致感知过度时,可同步记录1 个共用电极和2 个不同电极之间的不同心内电图,将有助于故障定位分析(图5)。
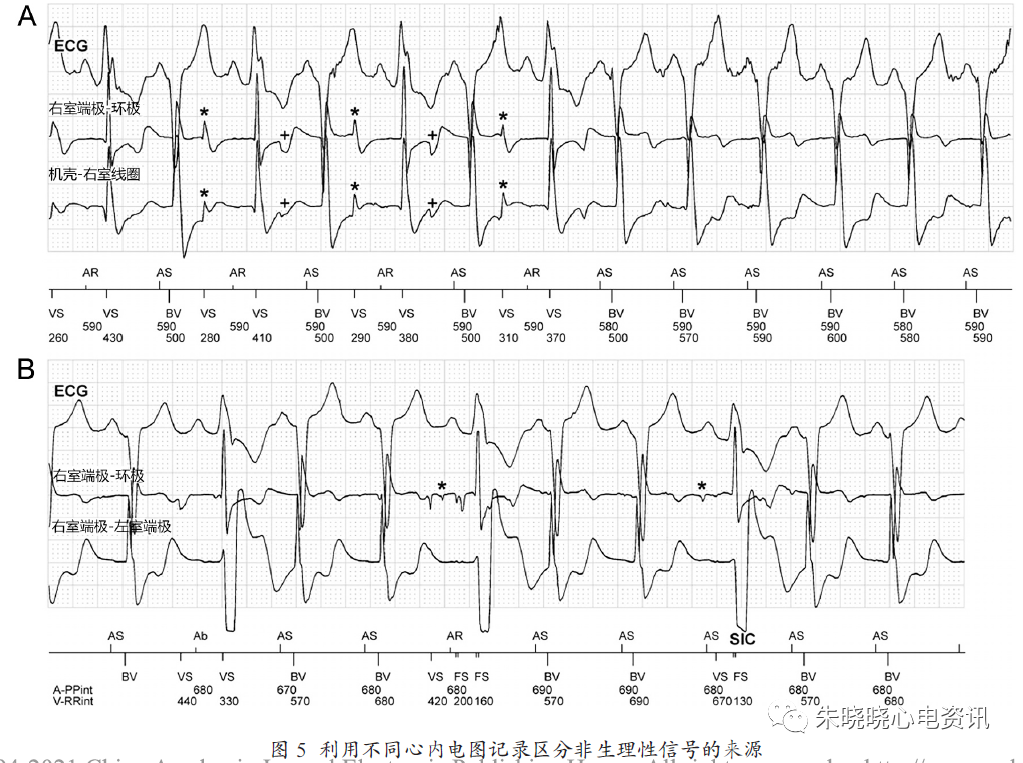
图5A从上向下所示依次为体表心电图、感知通道电图(右室端极- 环极)、电击通道电图(机壳- 右室线圈)。在心内电图的第2- 7 个心搏记录到T波同步的同时发生的非生理性高频信号,随后的心搏显示T波形态没有非生理性信号。两个心内电图通道同时出现的周期性非生理性信号提示,在电击通道的信号起源于右室线圈,因为ICD机壳不可能产生与心动周期同步的信号。
图5B用右室端电极与左室端电极之间的扩展双极心内电图代替了电击通道电图。感知通道中被过度感知的非生理性信号用“*”标出,而未被感知到的非生理性信号用“+”标出。在右室端电极- 左室端电极记录的心内电图上没有非生理性钉样信号,提示这些信号从环极电缆进入感知电路,而不是通过中央螺旋导线到端电极。记录到的这些信号源自Durata 导线从内到外绝缘裂缝导致环极电缆与右室电击线圈接触。环极电缆与右室线圈电缆之间接触,可产生不易分辨的心内电图表现。
二. 事件标记
标记是用符号或字母代表治疗、起搏事件、感知事件、间期、不应期和算法运行。在ICD的随访中,标注功能得到普遍应用。标注以字母、符号以及代码的形式出现,其应用可以帮助医生迅速浏览ICD如何将心脏事件进行分类。
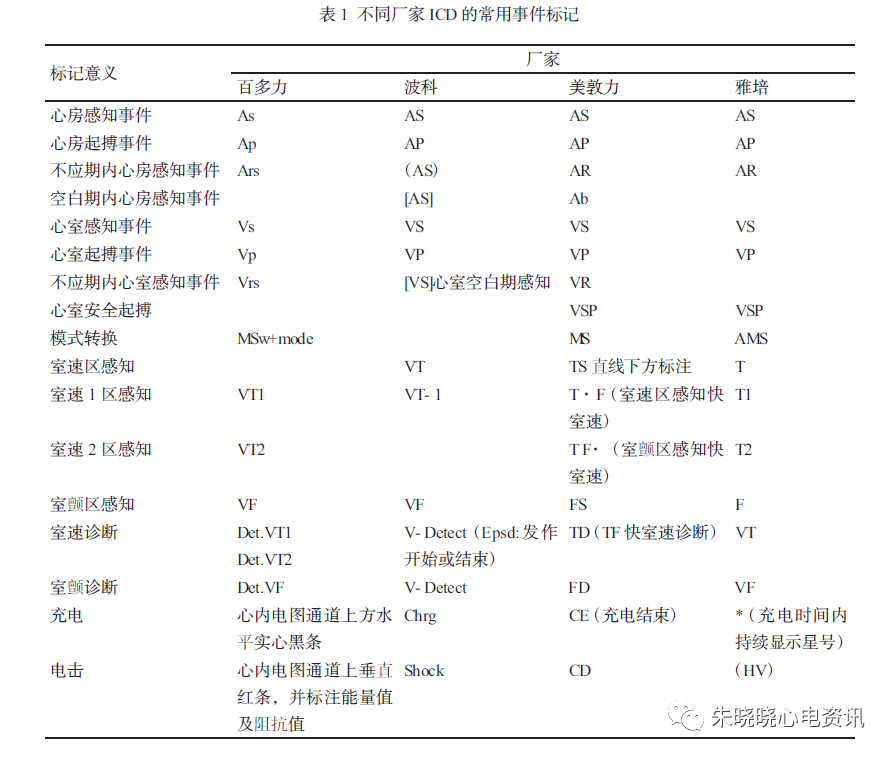
不同厂商(或者同一厂商的不同产品之间)标注会有所不同,所以建议对具体某一型号的ICD应参照ICD手册或程控仪显示屏来明确代码的含义。标记通道的感知事件所显示的是感知电图达到幅度阈值的时间。常用事件标记含义见表1。
三. 感知测试
利用程控仪进行感知测试可以测量P波和R 波的振幅。这些测量有助于评价导线的完整性以及ICD的感知功能。
在进行感知测试时,可临时设置起搏模式、房室延迟及下限频率,使装置不起搏以增加自身感知事件出现的概率。观察实时节律监测来寻找自身节律,如果持续起搏,则降低下限频率。在测试过程中应逐渐降低起搏频率,使患者自身节律显现,并且可减少与心率急骤变化相关的症状。
感知测试时,装置仅测量自身事件的幅度。如果未出现自身事件也未改变起搏频率,则数秒后感知测试自动终止。如有必要,也可在检测过程中随时终止测试,起搏模式、房室延迟及下限将自动恢复至程控值。感知测试完成后,测量的结果将被储存并显示在显示屏上或打印出纸页。
此时,需要将测量的结果与感知趋势图比较。在感知测试过程中,感知振幅的测量可能包括了不典型事件(如室早)或过度感知的结果(如远场R 波),而在ICD感知振幅趋势图收集和报告时,已从日常自动感知振幅测量中剔除了这些事件。因为这些测量操作的差异,可能导致感知测试结果与感知振幅趋势图数据不同。
在感知测试中,心室感知电极极性决定于右室感知极性的程控设置。感知测试的最大测量值因厂家不同而不同。例如,美敦力的感知最大测量值是20mV,如果感知振幅超出最大测量值,则显示为>20mV。
注意,不要根据感知测试结果去调整ICD的心房和心室感知灵敏度;在感知测试过程中,快速心律失常的检测功能是暂停的。
四. ICD的相关诊断数据
各厂家ICD都具有诊断功能,可以提供P波和R 波振幅趋势图和阻抗趋势图以及识别感知过度的算法,均有助于分析解释心内电图和判断ICD的感知功能。
1. P波和R 波振幅趋势图
装置每天在设定的时间自动测量感知的自身P波/R 波振幅,将自动测量的振幅值记录在趋势图上,通过程控仪显示屏或打印报告进行观察。
(1)百多力ICD:显示最近240 天的P 波/R 波振幅趋势图。在相应的通道感知开启时,只要有感知事件就会记录P 波/R 波振幅,每天取平均值在随访趋势图中显示。如果由于持续起搏而测量不到感知的自身P波/R 波振幅,则当天无数据记录。
(2)波科ICD:无论起搏模式如何,装置每21h自动尝试测量一次自身P波和R 波振幅,测量不影响正常起搏。ICD最多可监测255个心动周期,以发现感知的自身信号而进行成功测量。最近52周来的每天测量数据以图形形式显示在导线状态概要显示屏上(Leads Status Summary screen),图上每一个数据点代表某一天的每日测量值(图6)。
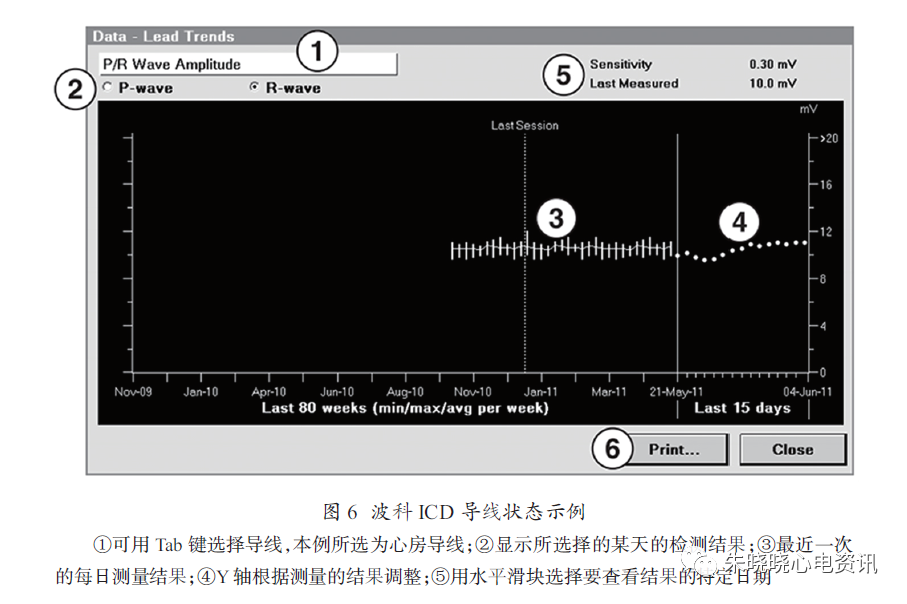
当测量值超出范围,则显示为相应的最大值或最小值。如果某天未能测量到有效值,则当天值为空缺。显示屏下方显示的内容是最近一次的每日测量值。
(3)美敦力ICD:
每天固定在02:15 开始自动测量自身感知事件的振幅。ICD尝试测量9 个正常自身感知事件,然后记录这些事件的中位数。如果到了预定时间未收集到9 个振幅值,则不记录测量值,感知振幅趋势图上该天的数值为空缺。在导线趋势屏上将每天自动感知振幅测量值绘制成图进行显示。
在趋势图上,显示最近15 天的测量结果和最多80周的测量数据总结(显示每一周的最小值、最大值以及平均值)(图7)。
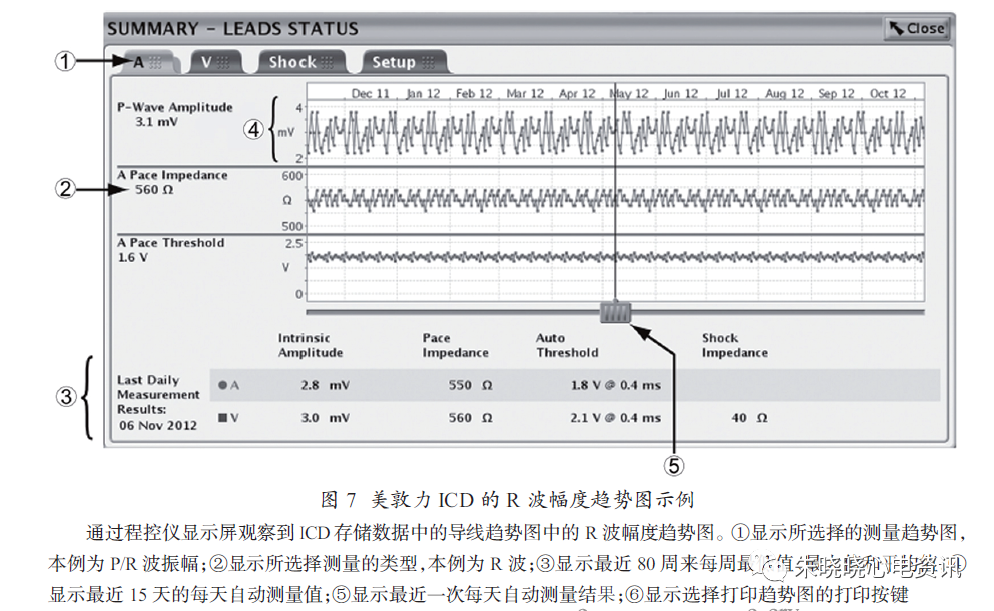
感知振幅的显著或突然改变可能提示导线有问题。注意:感知振幅趋势图显示感知振幅测量值变化,用其来评价导线的完整性。不能通过R 波振幅趋势图的测量值决定心室感知的安全范围,而应根据室颤诱发试验来确定。
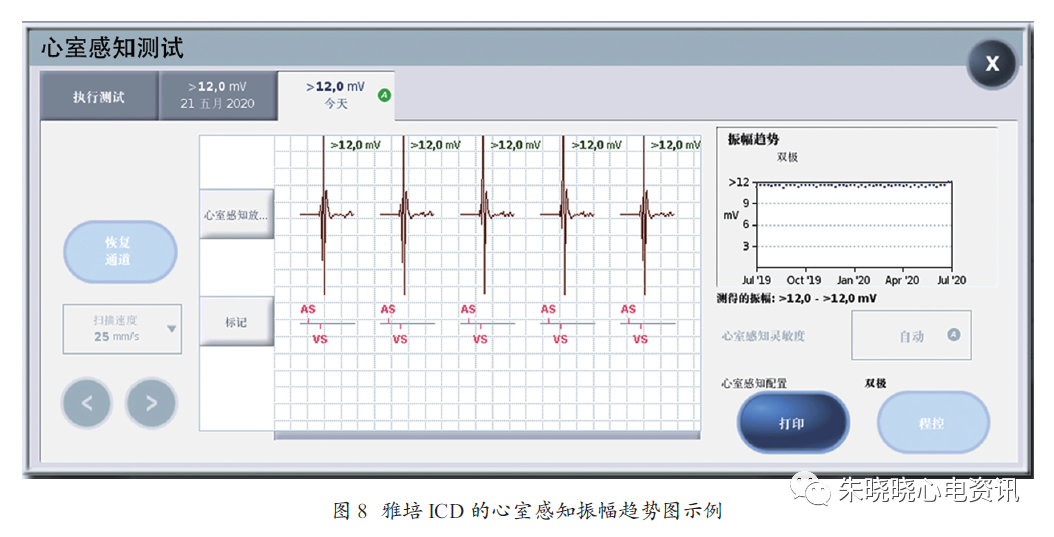
(4)雅培ICD:
每23h测量一次P/R波振幅。测量时,起搏参数不会改变,必须有自身节律才能测出。在感知测试显示结果时,同时显示1年内的P/R 波振幅趋势图(为由每周感知测量值中位数的数据点构成),以及测得的振幅范围和心室感知配置(图8)。
2.电极导线阻抗检测趋势图
ICD每天在设定时间(如美敦力ICD在每天3:00 开始测量,波科ICD每21h 测量1 次,雅培ICD每23h 测量1 次,百多力每天测量4 次)自动通过阈下电脉冲测量每一根植入导线的阻抗。这些脉冲与感知或起搏的事件同步但不夺获心肌,将每天自动测量的导线阻抗显示在趋势图上。阻抗自动测量功能不能进行程控。
(1)百多力ICD在随访趋势图中显示240 天的测量结果,分辨率24h,每日数据为每天4 次测量的平均值。
(2)波科ICD显示52 周的导线阻抗趋势图,图上每一个数据点代表某一天的每日测量值(图6)。
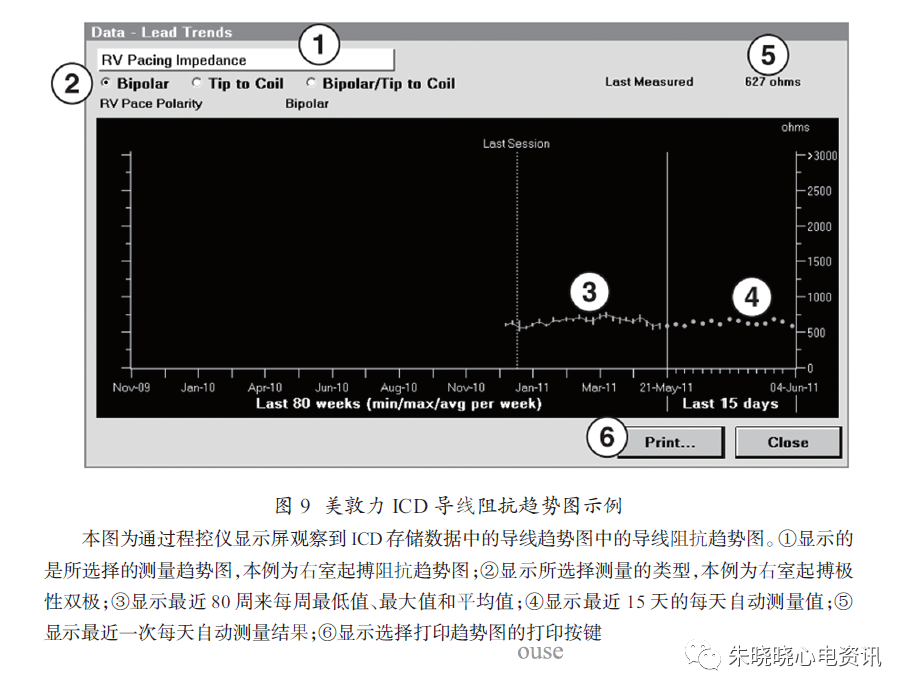
(3)美敦力ICD的导线阻抗趋势图,显示最近15天的测量结果和最多80周的测量数据总结(显示每一周的最小值、最大值以及平均值)(图9),如果未测量到,则当天数值空缺。阻抗的显著或突然改变提示导线可能有问题。注意:右室除颤阻抗仅对当前程控的除颤路径进行测量和显示。如对活动机壳/上腔静脉线圈参数设置进行重新程控,如改变了除颤路径电极配置,将影响在趋势图中显示的所收集阻抗测量值。
(4)雅培ICD:每一根植入的导线都可在导线阻抗窗口显示1 年的阻抗趋势图以及最近7 天的阻抗趋势(图10)。

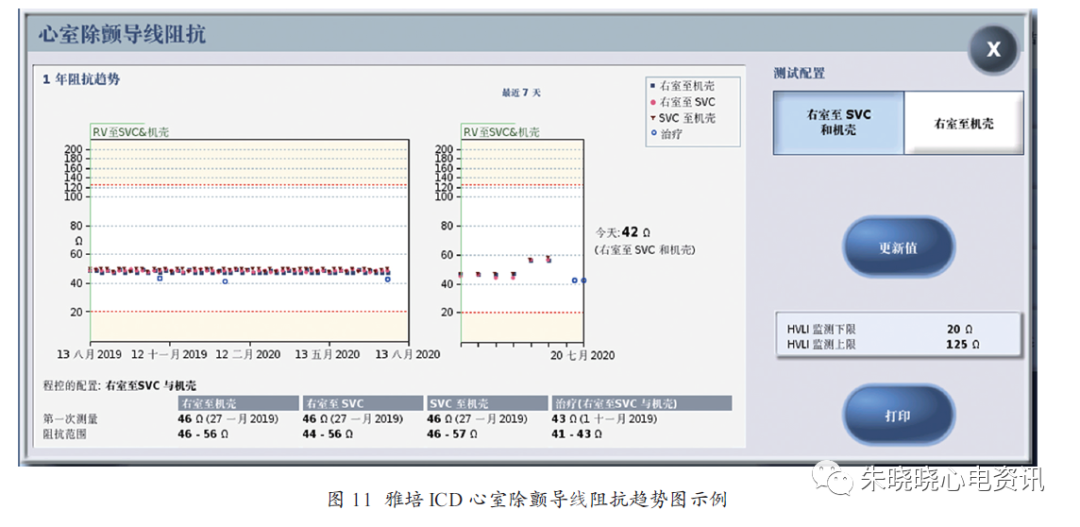
心室除颤导线阻抗窗口除显示1 年的阻抗趋势图以及最近7 天的阻抗趋势,同时还显示测试电极配置的图例(图11)。
3.短间期事件计数
百多力ICD可以通过记录极短间期事件来检测导线故障、装置与导线连接异常以及其它干扰源。短间期计数器仅记录右室导线(端极- 环极)的短间期。在噪音间期后30ms 内的时间窗口(标准值110- 140ms)内发生的全部事件被计数。
计数后可以用每日趋势图显示短间期数目,也可以显示自植入后的累计计数,如果在24h 内达到30 个短间期,则触发心内电图的记录而通过程控仪随访或家庭监测服务中心获取。短间期计数器不能停用。
出现短间期的可能原因有:
①导线故障引起的干扰;
②导线与装置连接异常引起的干扰;
③外源性干扰;
④落入感知窗内的室颤。
美敦力ICD 设有感知完整性计时器(SensingIntegrity Counter, SIC),实际上也是一种短间期计数器,用于检测高频的噪音电波。
在心室感知后的心室空白期(V. Blank Post VS)后20ms 间期内的心室事件被计数。大量的短心室间期可能提示感知过度、导线断裂或者螺丝松动。如果SIC报告大于300个短心室间期,需要检查有无肌电感知及导线完整性问题。
4.避免感知过度的算法
(1)波科ICD的动态噪音算法(Dynamic NoiseAlgorithm):
这个算法是不可程控的,在使用自动增益控制AGC感知的频率通道中保持激活状态。动态噪音算法是为每个心腔设置一个独立的噪音通道,持续测量实时基线信号并为使噪音作用最小化而调整感知灵敏度底限(floor)。
该算法通过信号的频率和能量特征来识别噪音。当存在持续噪音时,使其影响最小以防止过度感知肌电位及抑制起搏。影响感知底限的噪音在心内电图中是可见的,但不会标记为感知的事件。然而,如果噪音明显,感知底限升高的水平可能超过自身电图,将发生程控的噪音反应(非同步起搏或抑制起搏)。
(2)美敦力ICD 的T 波鉴别算法(T-WaveDiscrimination Algorithm):
该算法基于R 波和T波临床表现不同,R 波通常比T波更高频,利用右室感知信号(右室端极- 右室环极或右室端极- 右室线圈,根据程控决定)处理心内电图来识别T波(图12)。
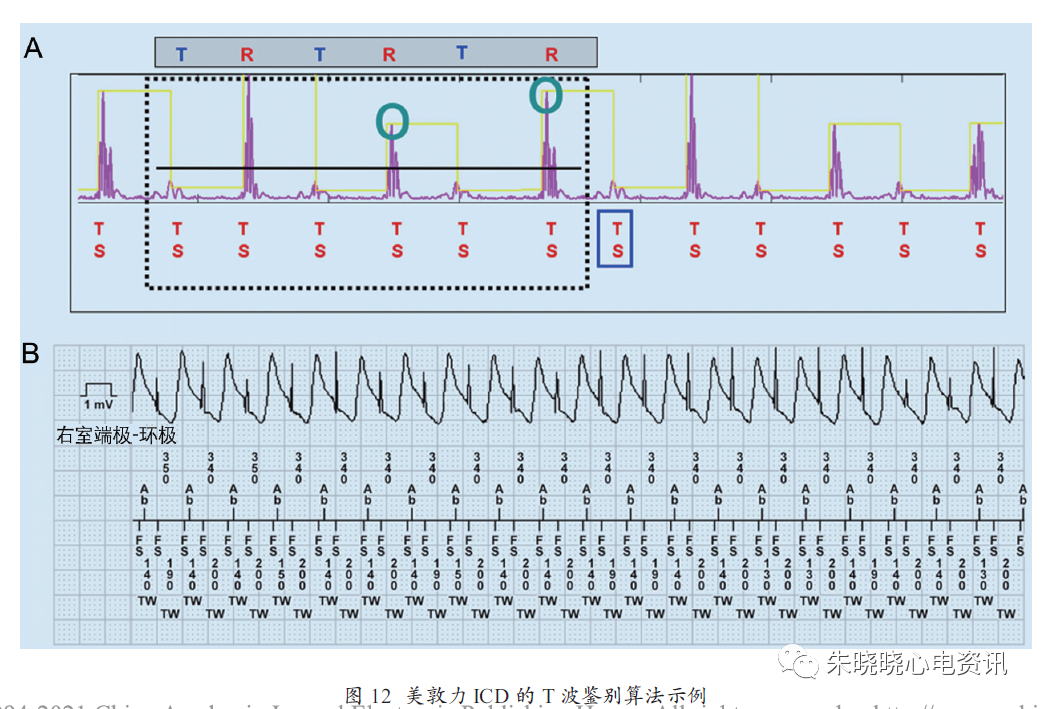
其对未滤过的心内电图进行高通数字滤波和校正,在一个6 个搏动窗口(虚线框)中,第2 高和第3 高的波峰(绿圈指示)振幅的37%作为这6 个搏动窗口的阈值。峰值高于此阈值的被定义为R 波,低于此阈值的被定义为T 波。如果R 波和T波的出现模式符合T波感知过度的R 波与T波交替出现,则应用其它数个确认标准,这6 个搏动窗口被归类为“T波感知过度”或“非T波感知过度”。如果连续20个窗口中4个窗口表现为T波感知过度,这个算法抑制VT/VF的识别和治疗。
图12B所示为窦性心动过速时T波感知过度,RT间期及TR 间期均落入室颤区,但被正确分类标记为“TW”。临床中,这个算法不延迟对室颤的识别。
通常小波形态分析是防止对T波感知过度而不适当治疗的第二道防线。由于真正的QRS波群与储存的模板匹配,可将窦律伴有T波感知过度归类为“室上速(SVT)”。
该算法仅在RT或TR 间期落入室速或室颤区时应用,因而不识别在心动过缓起搏时或RT和TR 间期都处于窦律区的T波感知过度。在室性快速性心律失常的初始识别和再识别过程中都进行T波鉴别。
在数据- 临床诊断- 心律失常发作中可以查看心室过度感知T波日志,其中包括间期点图、详细心内电图、发作文本记录及QRS波群快照。
(3)美敦力ICD的右室导线噪音鉴别算法(RVLead Noise Discrimination Algorithm):
过度感知是ICD起搏感知导线障碍的最常见表现,利用这个算法来帮助早期诊断导线故障而减少不适当电击。这是一种增强的感知功能,其运行依据是心室电活动应当同时表现在感知通道(近场电图)和电击通道(远场电图)。当感知通道中的信号在电击通道中未出现时,则诊断为感知过度(即噪音N)(图13)而抑制治疗。
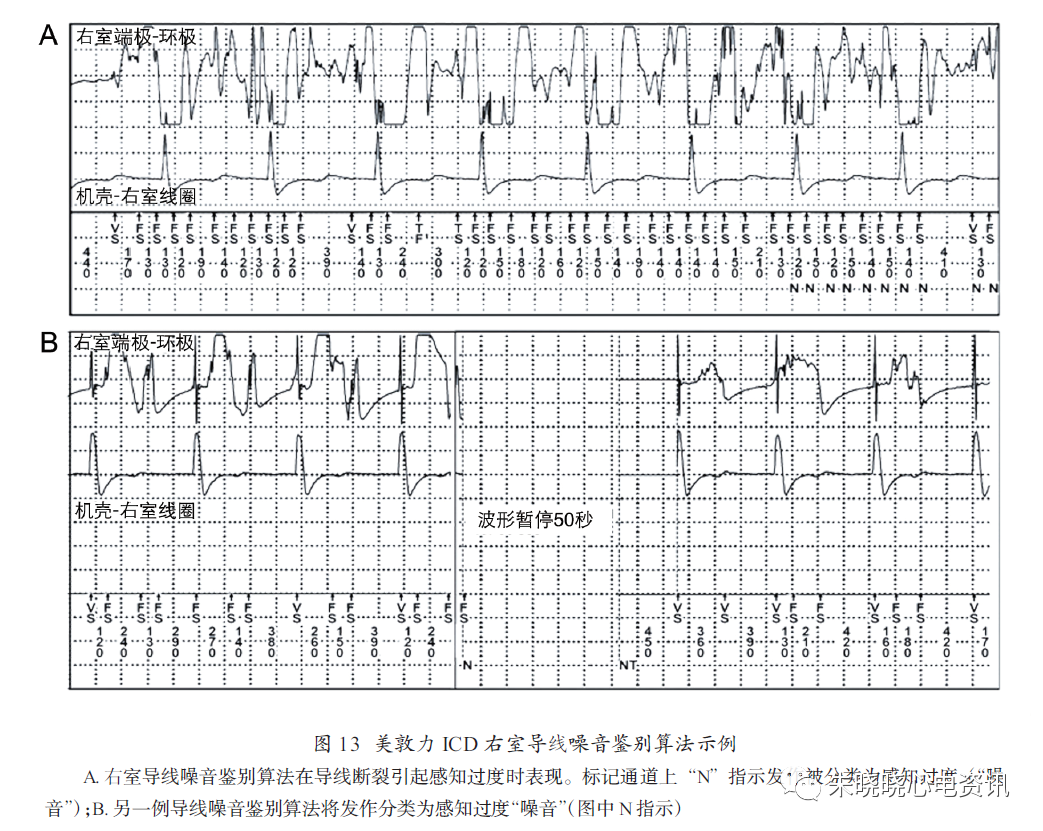
最严重的潜在危险是在电击通道上对室颤感知低下导致误诊为感知过度而未能发放挽救生命的治疗。还需注意,该算法在采用集成双极感知时,对于右室线圈导体相关的感知过度的诊断有效率低,因为右室线圈在感知通道和电击通道中是共用的。
(4)雅培ICD的SecureSense 右室导线噪音算法(RV Lead Noise algorithm):当该算法被程控为开启状态时,可以达到以下效果:
①检测右室或心室导线噪音;
②当识别为导线噪音时抑制治疗;
③识别间期数不足以达到室速/ 室颤检测标准的非持续性导线噪音。安全感知采用一个远场感知或称“鉴别”通道来识别导线噪音(图14)。
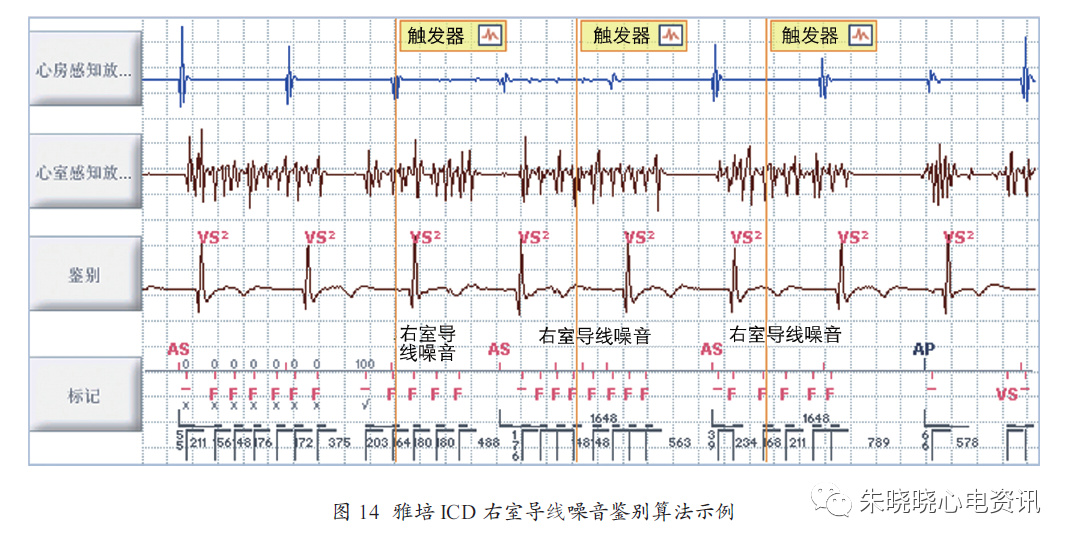
该算法通过比较在感知心室振幅的主要通道与鉴别通道所感知的事件频率来判断信号是否为噪音。如果主要通道检测到快频率而鉴别通道为窦性频率,ICD 将信号归类为噪音并抑制室速/ 室颤的治疗。此功能程控为“被动(Passive)”时,该算法检测噪音并提供诊断数据和心内电图,但不抑制室速/室颤的治疗。
当噪音发作时间过短不足以引起室速/室颤的识别时,也可以用来诊断噪音。理想的鉴别通道记录的R 波振幅应当大于1mV,且无可见肌电位,默认的右室线圈- 机壳的电极配置对大多数患者是合适的。
考虑到如果应用集成双极感知用到右室线圈电极,则可以采用右室端极- 机壳的配置。右室/ 心室非持续性感知过度(Non- sustained Oversensing,NSO)的记录日志提供了NSO发作的次数、每次发作的日期及时间及心内电图,最多可提供最近32次发作的详情。
五. ICD报警功能和远程监测功能
现代ICD在怀疑感知过度时,可以用能被患者听到的声音或ICD 脉冲发生器产生的振动进行报警,也可以通过以因特网为基础的远程监测网络进行报警。远程监测使对感知问题的随访发生了变革,可以帮助医生迅速判断报警原因,并采取相应的举措。
如美敦力ICD的右室导线完整性报警(RV LeadIntegrityAlert),针对起搏感知导线完整性的这个功能可向患者报警和遥测报警,不是为了抑制对室速或室颤的治疗,而是为了识别潜在的导线问题。该功能可监测右室起搏导线阻抗测量、高频非持续性室速发作的频次以及SIC计数的短心室间期的频次。如果有提示即将发生导线断裂,该功能将触发美敦力监护报警通知并向患者发出声音报警;与此同时,将自动调整快速心律失常识别设置和诊断设置,以避免不适当电击(图15)。
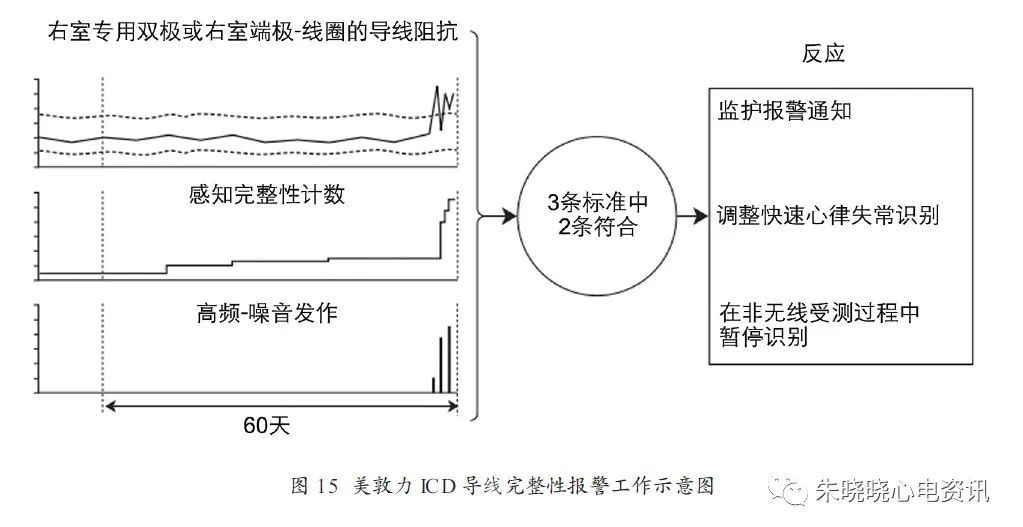
该功能每天同时测量和评估右室双极和右室端极- 线圈的阻抗,任意一个测量值超出允许范围(右室起搏电极阻抗低于基础值的50%或高于基础值的175%,基础值为最近13天每日测量的中位数,每个右室起搏向量单独测量基础值),则达到阻抗标准。
心室SIC在连续3 天或更短的时间内增加大于等于30,则SIC达到标准。ICD感知2阵4跳平均RR间期小于220ms 的高频非持续性室速(NS)发作,则提示高频NS的发作达到标准。当右室导线完整性报警被触发时,ICD自动将识别室颤的初始搏动参数程控为30/40(如果原程控值小于此值)。
如有必要,ICD自动将监测的室速搏动调整到识别参数,将房速/ 房颤识别设置为监测。当出现至少一阵高频NS发作时,装置自动调整心内电图存储的运行,以提供有助于识别导线相关问题的更多诊断数据,将心律失常前心内电图的参数程控为“开启- 1个月”(除非原先设置的参数大于30天)。


