指南解读|《慢性乙型肝炎防治指南(2022年版)》解读
时间:2023-07-26 11:20:49 热度:37.1℃ 作者:网络
自2005年起,至今历时18年,中华医学会感染病学分会和肝病学分会发布并更新《慢性乙型肝炎防治指南》(下称《指南》)共5版,在最新版的2022年《指南》[1]中,再次强调世界卫生组织提出的“2030年消除病毒性肝炎作为公共卫生危害”的目标,相较于2015年,2030年慢性乙型肝炎(CHB)新发感染率要减少90%,死亡率减少65%,诊断率达到90%和治疗率达到80%[2]。因此需要更好地规范CHB的预防、诊断和治疗,并大幅度提高CHB的诊断率和治疗率(目前我国仅分别为22%和15%[3]),从而减少相关的死亡率。2022年版《指南》共33条推荐意见,204篇参考文献(更新125篇),本文将更新内容简介如下。
1、术语
更新了“HBV再激活”的定义:HBsAg阴性/抗-HBc阳性患者接受免疫抑制治疗或化学治疗时,HBV DNA较基线升高≥2 lg IU/mL,或基线HBV DNA阴性者转为阳性,或HBsAg由阴性转为阳性。新版《指南》中删除了“HBsAg阳性/抗-HBc阳性患者接受免疫抑制治疗或化学治疗时,HBV DNA较基线升高≥2 lg IU/mL”。
增加了“完全治愈”的定义:又称病毒学治愈,停止治疗后HBsAg持续阴性,伴或不伴抗-HBs出现,HBV DNA低于最低检测下限,肝脏生化指标正常,同时肝细胞核内的cccDNA被清除。肝细胞核内是否存在cccDNA是“完全治愈”与“临床治愈”的主要区别。
2、流行病学和预防
虽然2014年中国疾病预防控制中心调查数据显示,我国HBsAg阳性率逐步下降[4],但相较于2019年全球一般人群HBsAg流行率(3.8%)[5],推算的我国2016年一般人群HBsAg流行率(6.1%)仍然有较大下降空间[6]。
新生儿乙型肝炎疫苗接种删除了“重组中国仓鼠卵巢细胞乙型肝炎疫苗”的推荐,只推荐了“重组酵母乙型肝炎疫苗”。增加并强调了“HBeAg阳性母亲或7月龄时低抗-HBs水平的儿童,应在2岁前及时加强免疫注射” [7]。
3、病原学
增加了对“HBV整合及HBV突变的临床意义”的描述:HBV可整合至宿主肝细胞基因组中,HBV整合被认为与HBsAg持续表达和肝细胞癌(HCC)发生密切相关[8-9]。HBV突变率较高,逆转录酶区的突变多与核苷(酸)类似物(NAs)耐药有关,前S/S区、基本核心启动子区、前C/C区的部分突变可能与发生急性肝功能衰竭和HCC有关[10]。
4、自然史及发病机制
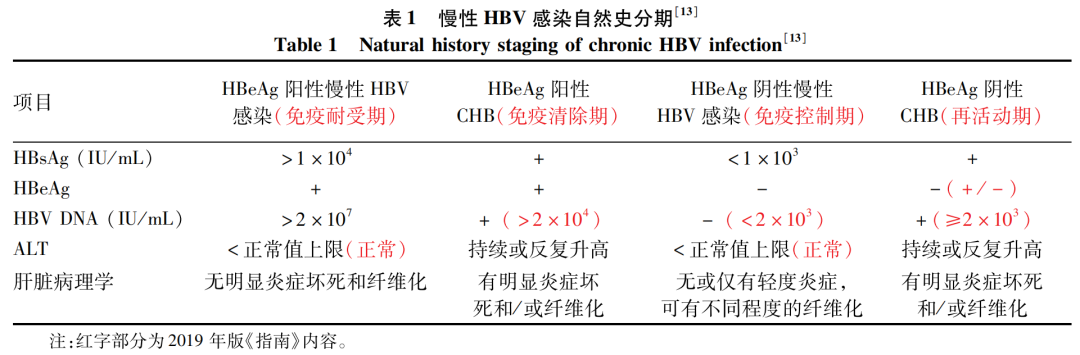
慢性HBV感染自然史分期曾采用免疫学概念来描述,但尚缺乏直接的免疫学证据支持和免疫学指标界定。新版《指南》采用病毒学、生物化学及组织学指标,参考国际多部乙型肝炎防治指南,将自然史分期更新为:HBeAg阳性慢性HBV感染、HBeAg阳性CHB、HBeAg阴性慢性HBV感染和HBeAg阴性CHB(表1)。新版《指南》增加了对“不确定期”的解释:部分未经治疗的慢性HBV感染者随访1年,按其HBV DNA、ALT水平及组织学均难以明确归于以上4期,在文献中被称为“不确定期”慢性HBV感染者,约占28%~55%[11-12]。所谓“不确定期”患者,并不是指他们处于一个独立的期,而是指他们难以被明确分期。本次指南修订后,对自然史划分标准更加明确,所谓“不确定期”患者的比例会大幅度减少,更有利于扩大抗病毒治疗人群。
5、实验室检查
增加了对“高灵敏试剂检测HBV DNA”的推荐,强调了其临床意义:对HBsAg阳性者,包括正在接受抗病毒治疗的CHB患者,应尽可能采用高灵敏且检测线性范围大的HBV DNA检测方法(定量下限为10~20 IU/mL)。有助于检出低病毒载量的患者,以便尽早开始抗病毒治疗或及时调整治疗方案。
在HBV新型标志物检测中将HBV RNA、乙型肝炎核心相关抗原(HBcrAg)顺序前调,增加了HBV RNA与其他血清学标志物(HBV DNA或HBcrAg) 的联合在预测NAs停药后复发风险的应用。增加了HBcrAg在预测NAs停药后HBsAg消失的应用[14]。增加了对“抗-HBc定量临床意义”的描述:抗-HBc定量水平与肝组织纤维化程度呈正相关[15]。有研究[16-19]讨论了其在区分疾病分期、预测抗病毒疗效、停药后复发、预测慢加急性肝衰竭临床预后等方面的应用。
6、肝纤维化无创检查技术
更新了“CHB患者抗病毒治疗后肝纤维化逆转及临床结局预测因素”的研究结果:AST、APRI和FIB-4的动态变化均无法准确反映CHB患者抗病毒治疗后的肝纤维化逆转情况及临床结局[20-21]。CHB患者抗病毒治疗26周瞬时弹性成像(TE)显著下降,可能是纤维化逆转和炎症消退的共同作用,TE结果的动态变化能否反映CHB患者抗病毒治疗后的纤维化逆转和临床结局仍需更多研究证实[22-23]。
由于目前尚无诊断肝纤维化TE界值的统一标准,新版《指南》删除了关于“TE的肝纤维化诊断界值”描述。增加了“TE测定脾硬度值(SSM)临床应用”的描述:SSM被认为可以用来除外(<21 kPa)或诊断(>50 kPa)临床显著门静脉高压[24],还可作为附加手段进一步识别有高风险食管静脉曲张的患者。有研究[25]发现,在病毒学抑制的乙型肝炎肝硬化患者中,肝硬度值<20 kPa、血小板计数>150×109/L且SSM≤46 kPa可除外高风险食管静脉曲张,免去胃镜筛查。
7、临床诊断
新版《指南》中“肝硬化再代偿”的定义更加明确:在病因消除或控制的基础上,至少1年内不再出现腹水(不用利尿剂)、肝性脑病(不用乳果糖或利福昔明)、食管胃静脉曲张出血等严重并发症,伴稳定的肝功能改善[26]。我国学者提出了“稳定肝功能改善”的标准:终末期肝病模型评分(MELD)<10和/或Child-Pugh A级(Alb>35 g/L、INR<1.5及TBil<34 μmol/L)[27]。
8、抗病毒治疗的适应证
对比国际乙型肝炎防治指南,新版《指南》提出了目前最宽泛的抗病毒治疗指征(非常接近于“Treat All”策略),旨在最大限度扩大抗病毒治疗的人群。既往《指南》中抗病毒治疗指征可以认为是“雪中送炭”,而新版《指南》中抗病毒治疗指征可谓是“锦上添花”。
更新1:建议降低启动抗病毒治疗的ALT阈值。多项研究结果显示,即使在ALT<正常值上限(ULN)的患者中,ALT水平仍与肝脏病理学显著炎症坏死(≥G2)和纤维化(≥F2)相关[28],且与肝硬化失代偿事件(腹水、肝性脑病等)和HCC的发生相关[29]。新版《指南》从扩大治疗、提高治疗覆盖率的角度出发,建议降低ALT治疗阈值,以进一步减少相关的肝脏炎症、纤维化、肝硬化、HCC及肝病相关死亡。国际多部指南将ALT治疗阈值定为男性30 U/L,女性19 U/L[29],但该ALT治疗阈值是否适用于中国CHB患者尚待进一步证实。
更新2:应强化对有疾病进展风险患者的抗病毒治疗。近期较多研究和已发布的国外指南均指出,有HBV相关肝硬化或HCC家族史、年龄>30岁,分别是疾病进展与HCC发生的两个独立危险因素[30-31]。因此,2019年版《指南》中,针对血清HBV DNA阳性、ALT正常的患者,“肝硬化或HCC家族史且年龄>30岁”是启动治疗的条件之一,而新版《指南》中将“肝硬化或HCC家族史”与“年龄>30岁”作为两个独立的启动治疗条件分列出来,只要符合一项即可启动治疗。
更新3:应强化对肝硬化患者的抗病毒治疗。有研究[32]提示,即使是HBV DNA阴性的代偿期肝硬化患者,如果不抗病毒治疗,HCC累积发生率也显著高于接受抗病毒治疗的其他患者。国际多部指南和共识也因这些患者存在较高疾病进展风险而建议积极抗病毒治疗[31, 33-34]。因此,对于代偿期乙型肝炎肝硬化患者由“HBV DNA阳性建议抗病毒治疗”更新为“HBsAg阳性建议抗病毒治疗”。
更新4:无创指标可作为是否启动抗病毒治疗的重要参考。
更新5:未达抗病毒治疗指征的患者,由“每3~6个月随访1次”更新为“每6~12个月随访1次”。
9、NAs治疗
更新了“恩替卡韦(ETV)安全性”数据:ETV安全性较好,在随访10年的全球多中心队列研究中,仅0.2%应用ETV的患者出现严重不良反应[35]。
更新了“富马酸替诺福韦酯(TDF)耐药率和骨肾安全性”数据:TDF耐药率极低,在临床研究中8年累积耐药发生率为0。但观察性研究[36]提示,使用TDF的患者,尤其对高龄或绝经期患者,有新发或加重肾功能损伤及骨质疏松的风险。
增加了“ETV与TDF在降低HCC风险的对比”数据:来自韩国和中国香港地区的两项队列研究[37-38]显示,长期应用TDF治疗CHB对降低HCC风险优于ETV。但国内外其他大型队列研究[39-40]却显示,TDF与ETV降低HCC发生风险的效果相似。基于以上研究的多个荟萃分析[41-42]也未能得出一致的明确结论。
更新了“富马酸丙酚替诺福韦(TAF)的疗效与安全性”数据:长期应用TAF的疗效与TDF相比,病毒学应答率相似,生物化学应答率更优[43-44]。TAF安全性较好,在骨代谢和肾脏安全性方面优于TDF,但可能有影响脂质代谢的风险[44]。TAF可在ETV部分病毒学应答的患者中应用[45]。
增加了“艾米替诺福韦(TMF)的疗效与安全性”数据:TMF Ⅲ期临床试验显示,TMF治疗96周的病毒学应答率与TDF相似,生化学应答率略优于TDF。TMF的骨、肾安全性较好。TMF治疗48周的血脂异常发生率高于TDF,但96周持续治疗显示血脂在48周后趋于稳定[46]。
更新了“初始NAs治疗药物”推荐:删除了“替比夫定(改善eGFR)和拉米夫定(阻断母婴传播)”的内容。CHB患者首选ETV、TDF、TAF或TMF治疗。代偿期肝硬化患者,推荐采用ETV、TDF、TAF进行长期抗病毒治疗。失代偿期肝硬化患者,推荐采用ETV或TDF长期治疗。
更新了“NAs耐药挽救治疗方案”推荐:ETV和ADV耐药的患者,除了可选择“ETV联合TDF,或ETV联合TAF”,也可选择“换用TDF或TAF”[43-44]。
更新了“NAs停药标准”:新版《指南》中NAs停药标准更严格,即使对于HBeAg阳性CHB患者,也强调长期用药,最好至HBsAg消失再停药。如希望停药,治疗1年HBV DNA低于检测下限、ALT复常和HBeAg血清学转换,再巩固治疗至少3年(每隔6个月复查1次)仍保持不变,且HBsAg<100 IU/mL,可尝试停药,但应严密监测,延长疗程可减少复发。对于HBeAg阴性CHB患者,建议HBsAg消失和/或出现抗-HBs,且HBV DNA检测不到,巩固治疗6个月仍检测不到者,可停药随访。
10、干扰素-α(IFN-α)治疗
更新了“IFN治疗优势人群”的推荐意见:在一些符合条件的患者中,如NAs治疗后HBV DNA定量低于检测下限、HBeAg阴转,且HBsAg<1 500 IU/mL时,结合患者意愿可考虑加用PEG-IFN-α治疗,以追求临床治愈。
增加了“治疗24周HBsAg数值及HBsAg动态变化对于IFN疗程的指导”:治疗24周后,若HBsAg<200 IU/mL或下降>1 lg IU/mL,建议继续NAs联合PEG-IFN-α治疗至48~96周;治疗24周后,若HBsAg仍≥200 IU/mL,可考虑停用PEG-IFN-α,继续NAs治疗。
11、慢性HBV感染者的监测和随访管理
增加了“HCC的筛查与监测”,强调对疾病进展风险人群的监测:我国学者研发的aMAP评分将慢性HBV感染者分为HCC低、中、高风险组,HCC年发生率分别为0~0.2%、0.4%~1.0%和1.6%~4.0%[47]。所有慢性HBV感染者(不论是否正在接受治疗)均应每6个月通过AFP和腹部超声检查以进行HCC筛查;对于高风险人群,建议应至少每3~6个月筛查1次,必要时行增强CT或增强MRI。
12、特殊人群抗病毒治疗
12.1 应答不佳及低病毒血症患者
国内外多项研究结果提示,抗病毒治疗后低病毒血症与CHB肝纤维化进展、发生失代偿期肝硬化及HCC风险,以及长期生存率降低密切相关[48]。新版《指南》中“CHB患者NAs治疗48周(肝硬化患者NAs治疗24周),HBV DNA可检出者(HBV DNA>20 IU/mL),可调整NAs治疗”。相较于2019年版《指南》调整治疗的临界值“HBV DNA>2×103 IU/mL”,对于低病毒血症患者的处理更加积极。
12.2 应用化学治疗、靶向治疗和免疫抑制剂治疗的患者
增加了HBsAg阴性、抗-HBc阳性患者除“接受B淋巴细胞单克隆抗体、进行造血干细胞移植”外,如“伴进展期肝纤维化/肝硬化”也应预防性抗病毒治疗。
12.3 妊娠相关情况处理
妊娠期间抗病毒治疗NAs推荐TDF,删除了“替比夫定”的推荐。如合并肾功能不全,可考虑使用TAF治疗。TAF及TMF的妊娠安全性尚需更多数据。
研究[49]显示,HBeAg阳性孕妇中,HBV DNA水平和HBsAg水平及HBeAg水平均呈正相关,而且约85%未经抗病毒治疗的HBeAg阳性孕妇HBV DNA水平>2×105 IU/mL,因此,在没有条件常规开展HBV DNA定量检测的地区,母亲HBeAg阳性可作为抗病毒治疗预防HBV母婴传播的替代指标。
12.4 儿童患者
更新了“ALT升高的HBeAg阳性CHB儿童患者有限疗程干扰素治疗”的目标:由2019年指南的“实现HBeAg血清学转换”更新为新版指南的“实现临床治愈(HBsAg阴转伴或不伴抗-HBs出现)。
对免疫耐受期儿童治疗更积极:2019年版《指南》中“儿童HBV感染者如果处于免疫耐受期,暂不考虑抗病毒治疗”。有研究[50]显示,经过肝穿刺组织学检查发现90%的免疫耐受期患儿在肝组织上有一定程度的炎症活动和/或纤维化,其中重度肝纤维化和肝硬化可达10.9%。有数据[51]显示儿童HBV感染抗病毒治疗安全、有效,且1~7岁的“所谓免疫耐受期”患儿接受治疗后可显著提高HBV DNA阴转率、HBeAg血清学转换率和HBsAg清除率。因此,新版《指南》推荐“对于HBV DNA阳性,ALT<ULN的患儿需行肝组织学评估,如肝组织学分级G≥1,应给予抗病毒治疗;对于年龄1~7岁的患儿,即使缺少肝脏病理学检查结果,在充分沟通及知情同意的前提下,也可考虑抗病毒治疗。”
12.5 肾损伤患者
慢性肾脏病患者、肾功能不全或接受肾脏替代治疗的患者,抗病毒治疗删除了“替比夫定”的推荐。
13、小结
综上所述,新版《指南》是以国内外慢性HBV感染的研究进展为依据,在既往多版《指南》基础上进行更新和修订而成。新版《指南》更新了慢性HBV感染自然史分期,解释了“不确定期”,从而更利于理解。进一步扩大了HBV感染者的治疗适应证,将TMF列入一线抗病毒药物,对IFN的优势人群选择限定更清晰。引用了多项我国学者的研究结果,包括无创肝纤维化诊断、稳定肝功能改善的定义、疾病进展风险模型等,充分显示了我国学者的国际学术地位提升。另外,新版《指南》对NAs停药标准进行了更严格限制,对低病毒血症患者的处理更加积极,对免疫耐受期儿童的治疗也更积极。新版《指南》将为我国扩大筛查HBV感染者、提高诊断率、积极优化治疗、规范的管理提供重要依据。
全文下载
http://www.lcgdbzz.org/cn/article/doi/10.3969/j.issn.1001-5256.2023.07.007


