【AJH】在R/R NHL的CART治疗中纳入放疗:梅奥多中心共识路径
时间:2023-11-29 15:32:29 热度:37.1℃ 作者:网络
CART联合放疗用于R/R NHL
CD19 CART彻底改变了复发和/或难治性B细胞非霍奇金淋巴瘤(R/R B-NHL)的预后,但其仍受可用性、毒性和缓解持久性的限制,且由于疾病进展,并非所有患者都能进入CART输注阶段。此外在接受CART的患者中,有相当数量的患者出现危及生命的细胞因子释放综合征(CRS)毒性,不到半数患者维持了持久缓解,其中大多数患者在CART前已存在的疾病部位复发。
放疗(RT)是一种有希望的围CART期治疗和挽救性治疗,可以改善患者预后。CART前桥接放疗可在生产期间控制疾病、提高缓解率和局部控制率、实现疾病细胞减少/包块减小(cytoreduce/debulk)和降低细胞因子释放综合征的严重程度,并可能延长无病间期和生存期,尤其是对于大包块患者。CART后残留疾病的巩固性放疗可改变复发模式,并改善无局部复发生存期和无进展生存期。挽救性放疗对于CART后复发患者具有良好的生存效果,对于局限性复发可全面放疗,对于弥漫性复发可减轻症状。
总的来说,围CART期疾病的生物学机制尚不清楚,需要进一步研究确定最佳的放疗时机和剂量。《American Journal of Hematology》近日发表的一篇综述中,作者旨在解决CART面临的最大挑战,回顾并提出了RT如何帮助缓解这些挑战,并提供了梅奥诊所多个中心多名专业专家将RT结合到CART的consensus approach,有助于指导未来关于围CART和挽救性放疗的前瞻性研究。

R/R B-NHL的CART挑战
多少患者可以达到CART输注期?
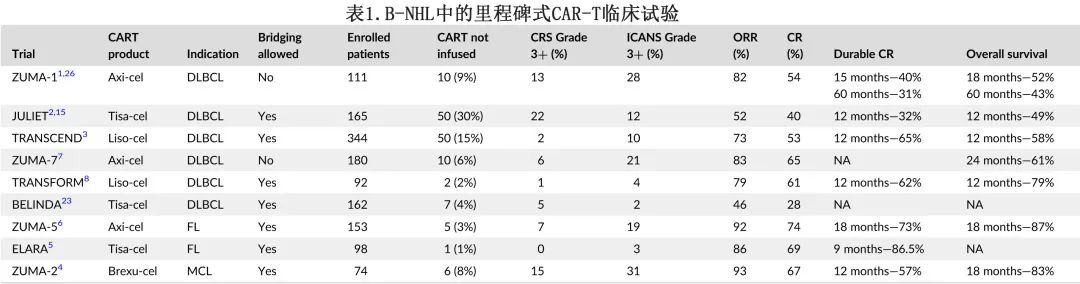
CART是一个多步骤的细胞免疫治疗过程,从白细胞单采开始,然后是1 ~ 42天的制造期,然后患者接受清淋(通常通过化疗),及立即输入CAR产品。在进行白细胞单采之前可能还包括保险公司的医疗许可和批准,可能会进一步推迟过程。从确定需要CART的患者到输注CART的时间间隔是一个重大挑战,尤其是在疾病快速进展的情况下,这一情况在CART获批的临床试验中很明显(表1)。>2线治疗R/R DLBCL中最高脱落率为9%-30%,多数原因在于疾病进展,因此需要有效的桥接治疗来控制生产期间的疾病,并提高CART的输注速度,而及时识别有进展风险的患者并为其匹配适当的桥接治疗是关键。
CART相关毒性中哪些最令人头痛?
最令人关注的毒性为细胞因子释放综合征(CRS)和神经毒性,特别是免疫效应细胞相关神经毒性综合征(ICANS)。威胁生命的3+级CRS的发生率可高达22%,主要见于使用Axi-cel时(表1)。CRS是由于CART细胞扩增、增殖和攻击淋巴瘤细胞时细胞因子的过度释放,可能在存在大包块和广泛性病变时更为突出。同样,危及生命的3级+神经毒性的发生率可高达31%,具体取决药物(表1)。虽然托珠单抗和司妥昔单抗可治疗CRS,但如果出现显著器官功能障碍,CRS可能还需要在ICU治疗。神经毒性一般采用皮质类固醇+/抗癫痫药治疗,但高级别神经毒性可能需要侵袭性干预措施,包括气道保护。须采取进一步的策略预防这些毒性。CART前的桥接治疗可有效降低淋巴瘤肿瘤负荷(特别是在有大包块病变的情况下),可能减少输入CART细胞后释放的细胞因子,从而降低CRS的严重程度及减少对大剂量类固醇(具有淋巴溶解特性)的需求。
CART缓解持续多久及多少患者CART后复发?
尽管CART的客观和CR率很有前景,但仍有约2/3的患者在CART后复发(表1)。DLBCL的复发率较高,5年时的持久CR率约为30%。肿瘤大小≥5 cm、SUVmax≥10、结外受累是局部复发的危险因素;预测较差生存率的其他危险因素包括,高肿瘤代谢体积、肿瘤较大和乳酸脱氢酶(LDH)升高。此外,在CART后第+30天仅获得PR或SD的患者中,大多数会出现疾病进展,只有20% ~ 30%的患者在不接受其他治疗的情况下自发转化为CR;而CART后活动性淋巴瘤患者的生存结局较差,中位总生存期(OS)约为6个月。此外,复发时间和复发的分期/范围也影响预后:早期复发比晚期复发预后更差,广泛复发患者的预后较有限复发患者差。因此,考虑到CART后的结局,迫切需要对CART前疾病进行细胞减少/包块减小(cytoreduce/debulk)、巩固治疗CART后残留疾病、挽救治疗CART后进展疾病。
CART治疗NHL后的复发模式如何?
CART后NHL的主要复发模式为既往疾病部位,两项研究发现86%的CART后复发累及原有疾病部位。了解CART患者的复发模式对于研究有效的围CART期治疗至关重要。基于局部复发模式占绝对比例,要求有效的桥接或巩固局部治疗,以帮助提高局部控制、预防/延迟复发、改善预后,这对于表现为有限/局限性的CART前疾病的患者极为重要。
放疗作为CART前的桥接治疗
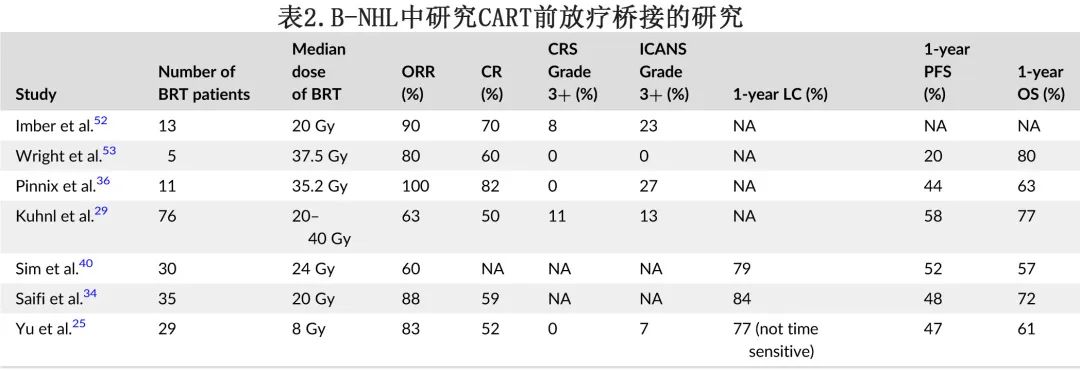
对于有严重症状和/或疾病快速进展的患者,RT最初作为CART前的紧急过渡治疗。桥接放疗(BRT)的紧急性质、晚期转诊和较窄的时间窗促使其成为一种姑息性干预措施,帮助患者通过CART输注期,这一点在初始BRT研究的小样本量中很明显(表2)。然而随着越来越多的证据支持BRT,其效用已转变为CART之前的可选桥接治疗。有多个理由证明RT作为CART之前的桥接治疗的有效作用,可减轻上述部分挑战。
BRT可在制备期间控制疾病并达到极佳缓解率
无论是紧急治疗还是择期治疗,BRT均可在CART制备过程中帮助控制病情,并提高CART输注成功率。此阶段的淋巴瘤对化疗耐药,但即使对低剂量的放疗也敏感。尽管可能存在选择偏倚,但对比BRT与桥接全身治疗的研究已经证明了桥接全身治疗的劣势,强调了在此阶段了解疾病生物学的重要性。一项研究(表2,参考文献36)报告,与桥接全身性治疗相比,BRT的ORR(100% vs. 67%)和CR率(82% vs. 38%)较高,无进展生存率(PFS) (44% vs. 25%)也较好。另一项研究(表2,参考文献25)表明,与桥接全身治疗相比,BRT具有更好的总缓解率(83% vs. 45%)和更好的PFS (47% vs. 23%),即使BRT队列中具有较高的疾病负荷(更大包块疾病、较高的肿瘤代谢体积[MTV]和较多既往全身治疗线)。其余研究(表2)显示BRT+CART的ORR(60% ~ 100%)和CR率(45% ~ 82%),1年PFS率和OS率分别为20% ~ 58%和57% ~ 80%。此外, 随着更具针对性和毒性较低的桥接全身性治疗(例如维泊妥珠单抗+利妥昔单抗)越来越多,还需要开展其对比BRT的研究。
BRT可降低CRS率,实现肿瘤负荷细胞减少/包块减小,从而改善大包块/高负荷患者预后
MTV、肿瘤大小(尤其是≥5cm)和病灶糖酵解总量与CRS风险增加相关。此外,高疾病负荷(MTV高、肿瘤大、LDH升高)与较差的PFS和OS相关。而BRT可有效降低淋巴瘤的肿瘤负荷,从而改善CRS患者预后、降低CRS的严重程度,尤其是对于存在大包块的患者。对一项前瞻性研究的二次分析表明,与未接受BRT相比,接受BRT的3级+ CRS发生率显著较低。此外,对于大包块患者,与桥接全身性治疗相比,BRT显著改善6个月PFS率(51% vs. 17%)和1年OS率(56% vs. 33%)。另一项研究表明,接受BRT的MTV高患者的结局与未接受放疗的患者相当(但后者疾病负荷低得多)。
BRT可改善局部控制和改变CART后复发模式
考虑到NHL患者CART后局部失败为主要模式,BRT是一种有前景的CART前巩固治疗。BRT具有1年≥80%的持久局部控制(LC)率,与DLBCL的CART既往1年持久缓解率(50%)相比,这一结果很有前景,而增强型LC可能转化为结局的改善;且这很可能对局部/局限性病变的患者有意义,这些患者可以接受全面(comprehensive)照射。研究(表2,参考文献36)表明,与未接受全部位全面BRT的局限性病变患者相比,接受全部位BRT的局限性病变患者的结局有所改善:与局部BRT相比,全面BRT有更好的PFS (57% vs. 17%)和OS (71% vs. 28%)趋势。该研究存在局限性:接受全面BRT的患者更有可能为局限性疾病,因此预后更好,但仍可支持在安全/可行的情况下对肿瘤体积进行全面治疗,因为结局可能更好。事实上,最近报道的一项研究表明,与未接受BRT的患者相比,接受全面BRT的局限性患者有更好PFS的趋势(67% vs. 42%)。肿瘤最大径≥5 cm、SUVmax≥10、结外受累是CART后局部复发的高危因素,难以实现局部控制;而BRT有助于降低这些患者的局部复发风险。某些风险因素可预测RT 内野失败的风险增加,因此可能需要增加BRT剂量,具体因素包括:大包块肿瘤、MYC伴BCL2和/或BCL6重排和高MTV。
BRT可启动免疫系统并使CART细胞增敏(prime)
RT可增强实体瘤对免疫治疗/细胞治疗的敏感性,并对CART产生远隔样(abscopal-like,该概念起源于黑色素瘤,指对一个部位的照射会引起在没有受到任何照射的远隔部位的转移瘤缩小)效应,表明其具有增强CART细胞活性的能力。除了作为桥接治疗,RT还可以作为清淋/增敏(priming)治疗,在某些患者中可以替代清淋化疗。但在CART前进行BRT以实现增敏效应的最佳时机仍不清楚,最佳BRT剂量也未知,需要进一步研究来帮助确定可能从根治性剂量BRT、低致敏剂量BRT或两者中获益的患者亚群。CART+RT研究的中位BRT剂量范围为8~37.5 Gy(表2),当BRT剂量中位等效2 Gy (EQD2)≥37.5 Gy或全面BRT剂量≥30 Gy时,未观察到RT野内复发。
BRT是安全的,且对CNS疾病CART前治疗有效
CART前存在中枢神经系统(CNS)疾病的患者可能从BRT中获益,尽管在这方面发表的数据很少,但根据作者经验,BRT治疗CNS疾病似乎是安全的。根据具体情况,很多选择都可能是合适的。中枢神经系统单个病灶的局部治疗可采用小病灶单次分割,大病灶可采用5~10次以上的多分级局部治疗。对于特定患者,全脑放疗也可作为可接受的桥接治疗,剂量为20 Gy分5次、23.4 Gy分13次或30 Gy分10次。对于软脑膜疾病或脑脊液受累患者,可能需要全脑脊髓照射(可采用质子或调强放疗)桥接治疗。
放疗作为CART后的巩固或挽救治疗
尽管CART治疗效果良好,但持续疗效有限,持久CR率仅为~30%-50%。CART后疾病进展患者的OS较差,早期复发患者的OS明显更差;CART后局限性复发疾病相对于广泛复发疾病的预后更好。随着CART使用率的持续增长,就需要创新的巩固/挽救治疗策略,而对于CART后残留或复发的患者,放疗可作为一种有希望的巩固/挽救治疗措施。
CART后+30日对残留病灶进行巩固性放疗可改善预后
根据PET评估,高达30%的患者在CART后第30天达到PR或SD,大多数PR/SD患者会出现疾病进展,只有20% ~ 30%的患者在不接受其他治疗的情况下自发转化为CR。对于在第+30日达到PR/SD的患者,最常见的治疗方法是观察并在第+90日重复影像学检查。该策略是基于ZUMA-1研究结果,该研究提倡监测PR/SD患者以便有机会改善应答,因为采用异基因干细胞移植巩固治疗会带来高治疗相关死亡率,并且会消融CART细胞。然而在第+30日有残留氟脱氧葡萄糖(FDG)活性(Deauville 4-5)的患者中,观察策略的复发风险高,其中大多数复发为第+30日发现的相同的FDG富集部位,从而对这一治疗策略的充分性提出了质疑。最近正面,针对第+30日残留FDG活性的巩固放疗可改变复发模式、改善无局部复发生存期和PFS,且毒性增加很小。所有+30天FDG摄取位点的全面巩固放疗可进一步改善PFS,并带来有前景的OS率。
CART后局限性病变,放疗挽救治疗可改善生存
研究表明,与局灶性SRT相比,对所有活动性疾病部位进行全面挽救性RT (SRT)可改善生存;但由于SRT在局限性患者中更可行,该结论存在一定混杂。全面SRT治疗局限性疾病应优于局灶性SRT治疗广泛病变。一项研究对此进行了控制,将分析局限于CART后疾病局限性复发(<5个活动性疾病部位)患者,并显示与局灶性SRT相比,全面SRT可改善生存指标。另一项研究表明,接受根治性SRT治疗的患者,或异基因干细胞移植或第二次CART之前接受SRT桥接的局限性患者,生存期延长。因此,对于CART后局限性复发,全面SRT是一种有希望的挽救性干预措施,可改善预后。对于存在预测SRT野内复发的高危特征(如高SUVmax和LDH升高),挽救治疗时可考虑提高放疗剂量。需要注意,虽然SRT有帮助,但患者最终可能需要后线全身治疗,因为局部治疗往往不够。
CART后广泛疾病,放疗可减轻症状
CART后出现广泛复发的患者预后较差,这一阶段的放疗适用于减轻症状,放疗在治疗和控制靶部位疾病方面非常有效。研究报告,在这种情况下,当优先考虑持久的姑息缓解时,姑息放疗的局部控制率良好,但姑息性放疗预计不会影响OS结局。
桥接或挽救治疗时是否应给予放疗?
关于CART联合RT的最佳时机仍缺乏研究。部分研究强调了与SRT相比,BRT后CART可能改善局部控制,但该研究在比较两个队列时受到选择偏倚的限制。然而,它阐明了RT和CART之间在桥接窗口时可能的协同作用。此外,该研究强调了CART后疾病可能获得放射抗拒,可能会降低放疗的疗效。
放疗相关毒性
放疗在桥接、巩固和挽救性治疗中是安全的,附加毒性最小。所有BRT和巩固放疗研究均报告≤2级放疗相关不良反应。在挽救治疗中,除1例患者发生3级食管炎外,其余患者的RT相关毒性均≤2级。此外,在围CART期研究中,加用放疗未增加血液学毒性,也未增加对白细胞计数的有害影响。RT相关毒性发生率低的主要原因是影像学和放射治疗技术的进步使放疗体积缩小。目前最适用于R/R NHL的放疗技术是PET导向放疗和仅针对受累部位的残余部位放疗,仅部分部位存在不确定性,从而限制了毒性只针对目标区域。此外,调强放疗和质子治疗的应用有助于进一步降低淋巴瘤受累关键部位(如纵隔、颈部等)的RT相关不良反应。
放疗结合CART的梅奥诊所方案
以下方案是基于梅奥诊所使用围CART期放疗和挽救性放疗的经验,以及其他机构的经验(图1)。该方案主要是基于单中心回顾性研究,其目的是让放射肿瘤学和血液学团队更正式地规范其使用,以避免模糊性,并提供在围CART期和挽救时使用放疗的可接受的方式。当然也存在其他方案,根据其他机构的经验可能是有效的。此外,随着CART在其他疾病中的不断探索,作者的方法可能在某些领域/原则中仍然适用,但根据组织学可能需要不同的剂量/分割方法。
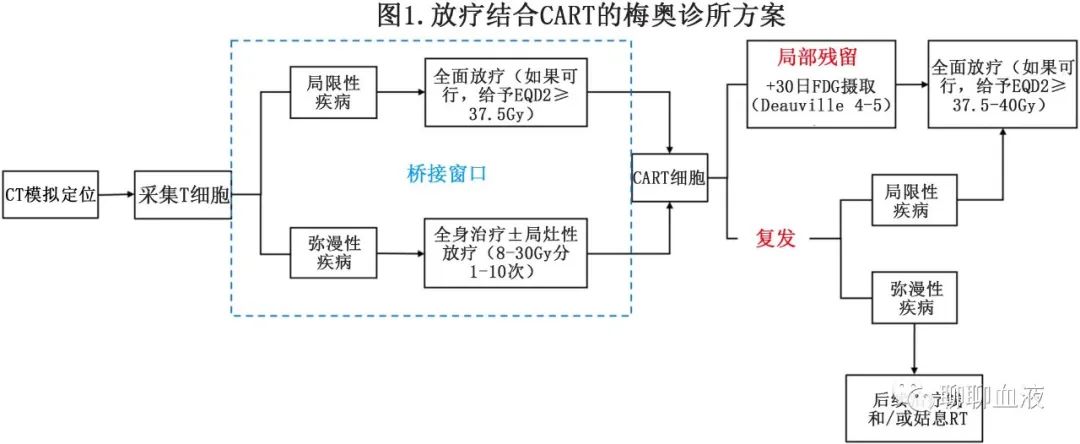
一、CART输注前BRT
1.CT模拟定位(simulation)
如果可能,鼓励在白细胞单采前进行CT模拟定位检查,可使医生有足够的时间制定计划,并在必要时提供确定的辐射剂量。
2.放疗剂量和体积/靶区
①局限性病变患者
局限性病变定义为可接受全面放疗的疾病,既往定义为Ann Arbor分期<5个受累淋巴结部位。在放疗时代,相当广泛的疾病谱和分布可考虑全面放疗,而疾病范围之外的因素包括血细胞计数状态、既往辐射、近期甲氨蝶呤暴露、基线器官功能和患者的总体健康程度。
放疗体积/靶区。如果可能,鼓励CART前出现局限性病变的患者接受所有活动性病变部位BRT(全面放疗)(图2)。在过渡时间窗较窄的紧急情况下,如果无法进行明确的全面放疗,则至少治疗有症状或最大病变部位。靶区划定遵循PET指导的放疗方案,总肿瘤体积(gross tumor volume,GTV)包括在CT扫描中观察到的解剖病变,其中包括PET摄取病变。临床肿瘤体积(CTV)是指GTV扩大0~1 cm,以覆盖可能存在显微镜下病变的区域。计划的靶区包括基于机构影响引导放疗(IGRT)推荐的CTV外扩范围,使用每日锥形束CT扫描时一般对称扩张0.5~1cm。
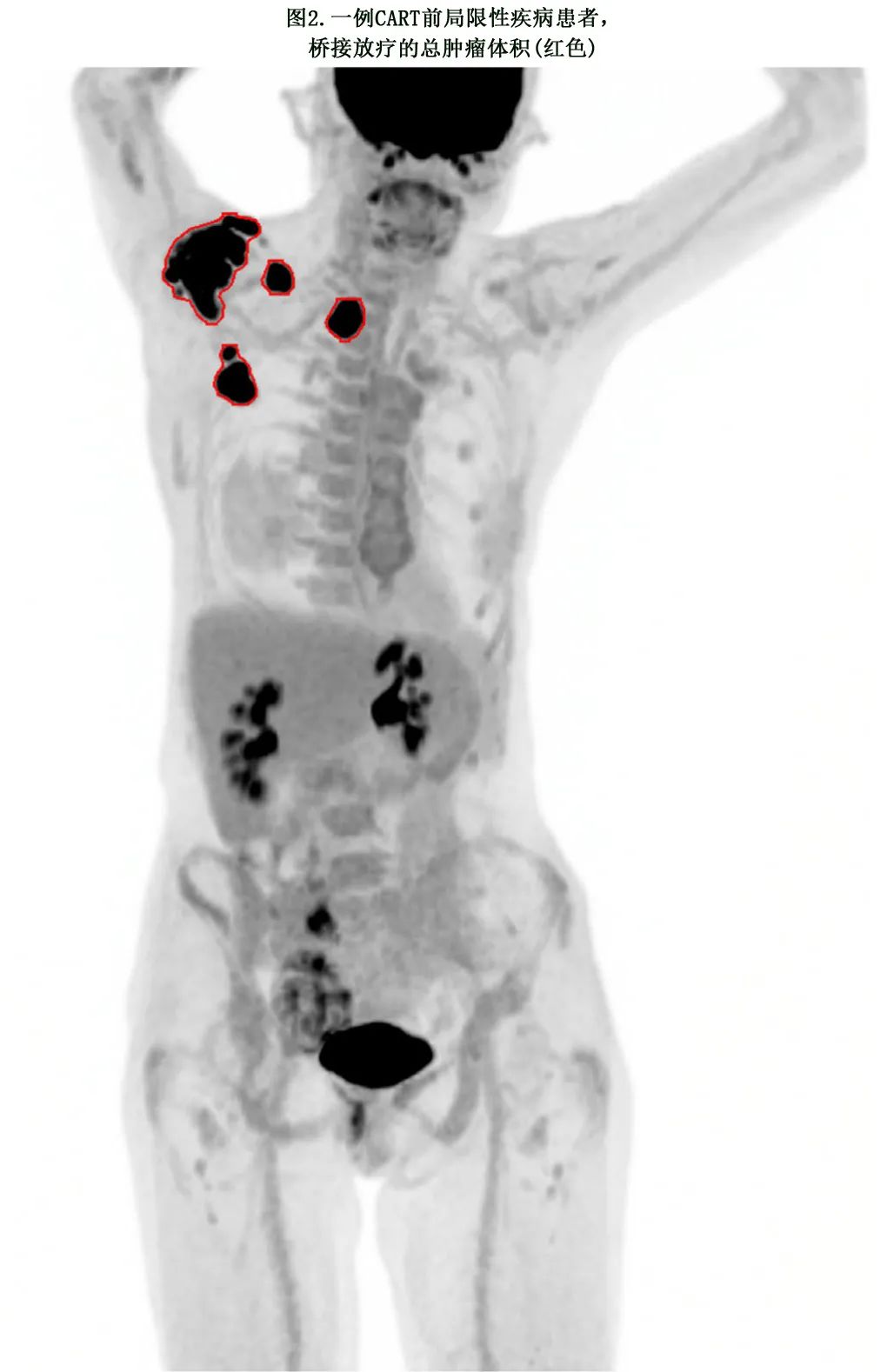
放疗剂量。对于CART前局限性患者,建议尽可能行根治性全面放疗,剂量2.5~2.67 Gy/次 X15次。如桥接时间限制在3周以内,可考虑每日2次,1.5 ~ 1.8 Gy/次,总剂量30 ~ 39.6 Gy。总等效2 Gy剂量(EQD2)≥37.5 Gy是理想状态但并非必须,取决于患者的体能状态、疾病部位、既往放疗史和可用的桥接时间窗。对于预测放疗局部复发的高危特征(如Myc/BCL重排、大包块肿瘤和MTV高),增加剂量是合理的。在桥接时间窗狭窄的紧急情况下,如果无法实施根治性全面放疗,则应考虑采用较低剂量和较短疗程的放疗,如4 Gy X5次、4 Gy X2次或8 Gy X1次,以控制症状,及可能的致敏免疫系统。
②弥漫性疾病患者
弥漫性病变定义为不适合全面放疗的疾病,Ann Arbor分期受累淋巴结部位通常≥5个。
放疗体积/靶区。CART前表现为弥漫性疾病的患者可仅接受针对体积最大和/或有症状疾病部位的局灶性低剂量BRT(图3)。靶区划定应遵循上一节所述的PET导向放疗方案。
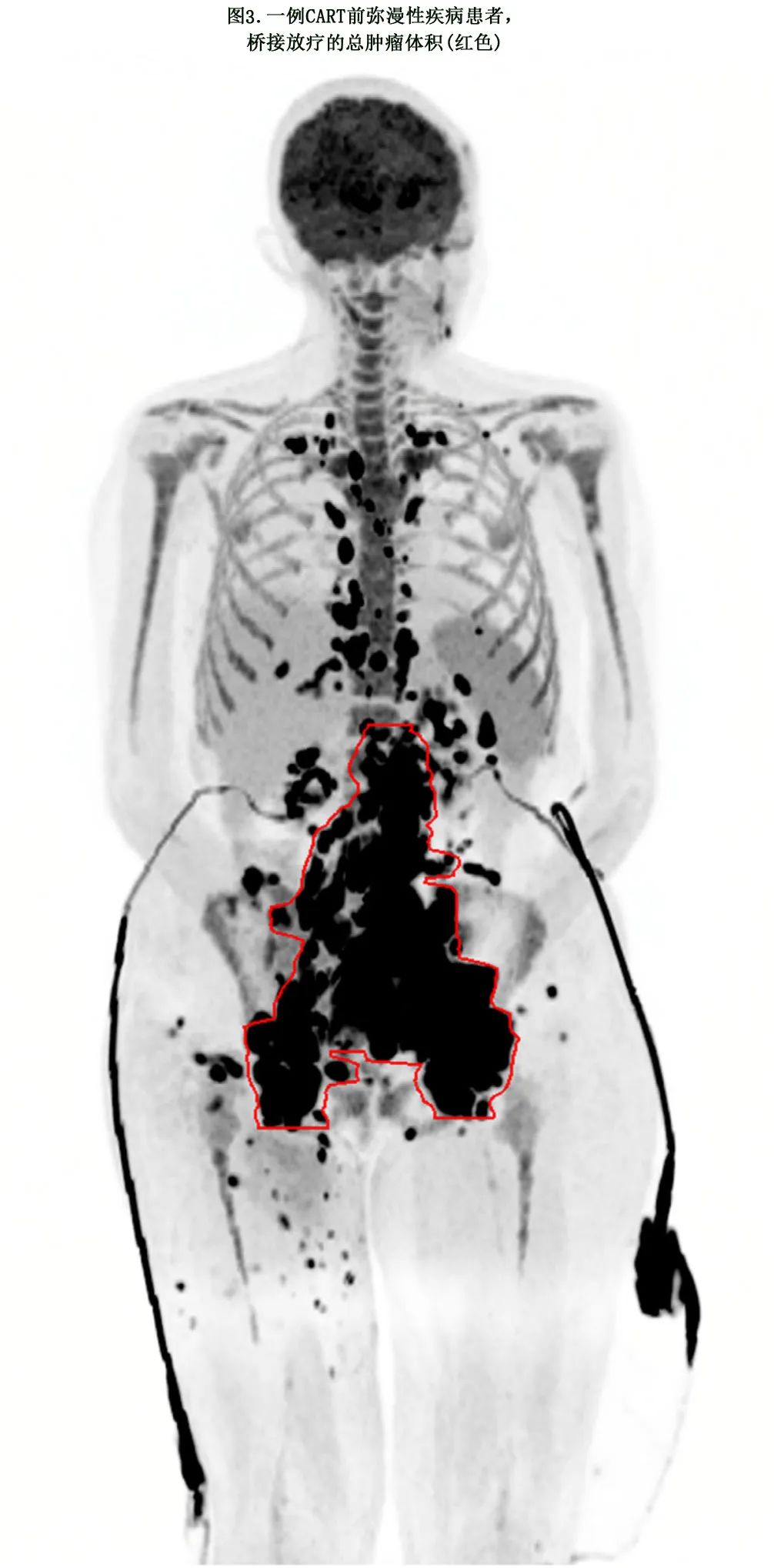
放疗剂量。CART前存在弥漫性病变的患者可接受低剂量BRT,以控制症状和可能的免疫系统致敏,包括4 Gy X5次、4 Gy X2次或8 Gy X1次。在时间允许的情况下,大包块病变部位可接受更高剂量的BRT,以获得更好的局部控制/反应。根据疾病情况、治疗意图以及CART后是否需要进一步放疗,可以考虑不同的BRT剂量。
3.考虑因素
一般建议在白细胞采集后开始BRT,以减少RT引起的影响T细胞采集的血液学毒性,尤其是白细胞减少;但这一建议主要是基于理论考虑,没有证据支持或反驳。在白细胞单采前紧急BRT的情况下,进行BRT应该是安全的,且获益大于风险。治疗病灶的位置影响RT相关血液学毒性的发生率;但目前尚不清楚照射大血管与骨髓相比,对采集的淋巴细胞计数的影响是否更大。因此,划定治疗野内/周边的主要血管和大骨骼作为一种规避组织,同时重视它们的剂量限制可能是有益的。此外,质子治疗具有最低限度的清淋特性,如果需要可作为白细胞单采之前的桥接治疗。同样重要的是要认识到,由于复杂的后勤安排或其他因素,部分可能是理想桥接候选人的患者可能最终无法接受BRT。此外不要尝试不理想的BRT疗程,因为可能会妨碍未来有效和安全的CART后巩固或挽救放疗。如果认为最佳BRT剂量对患者有益,在临床可行和可能的情况下,可以尝试延迟CART输注。
二、CART后残留或复发疾病的巩固和挽救治疗
1.CT模拟定位
尽早进行CT模拟定位。这通常在+30天后的1-3周进行。建议将当天+30 PET扫描(或任何最近的PET扫描)与CT模拟融合,以帮助确定需要治疗的FDG摄取部位。
2.放疗剂量和体积/靶区
① 局限性残留或局限性复发患者
局限性病变定义为可接受全面放疗的疾病,根据Ann Arbor分期,受累淋巴结部位通常为<5个。残留病变为CART后30天残留FDG活性(Deauville 4-5)。
放疗体积/靶区。对于CART后第+30天达到PR或SD (Deauville 4-5)且有有限数量的FDG摄取部位的患者,如果可能,鼓励其对所有FDG摄取部位进行全面的巩固放疗 (图4)。CART后局限性复发的患者也鼓励在所有复发部位接受全面SRT(图5)。靶区划定遵循PET指导或受累部位放疗方案,CTV体积可以包括CART前病变(如果它在治疗的靶向FDG病变的范围内或附近,或如果CART前部位有高复发风险)。
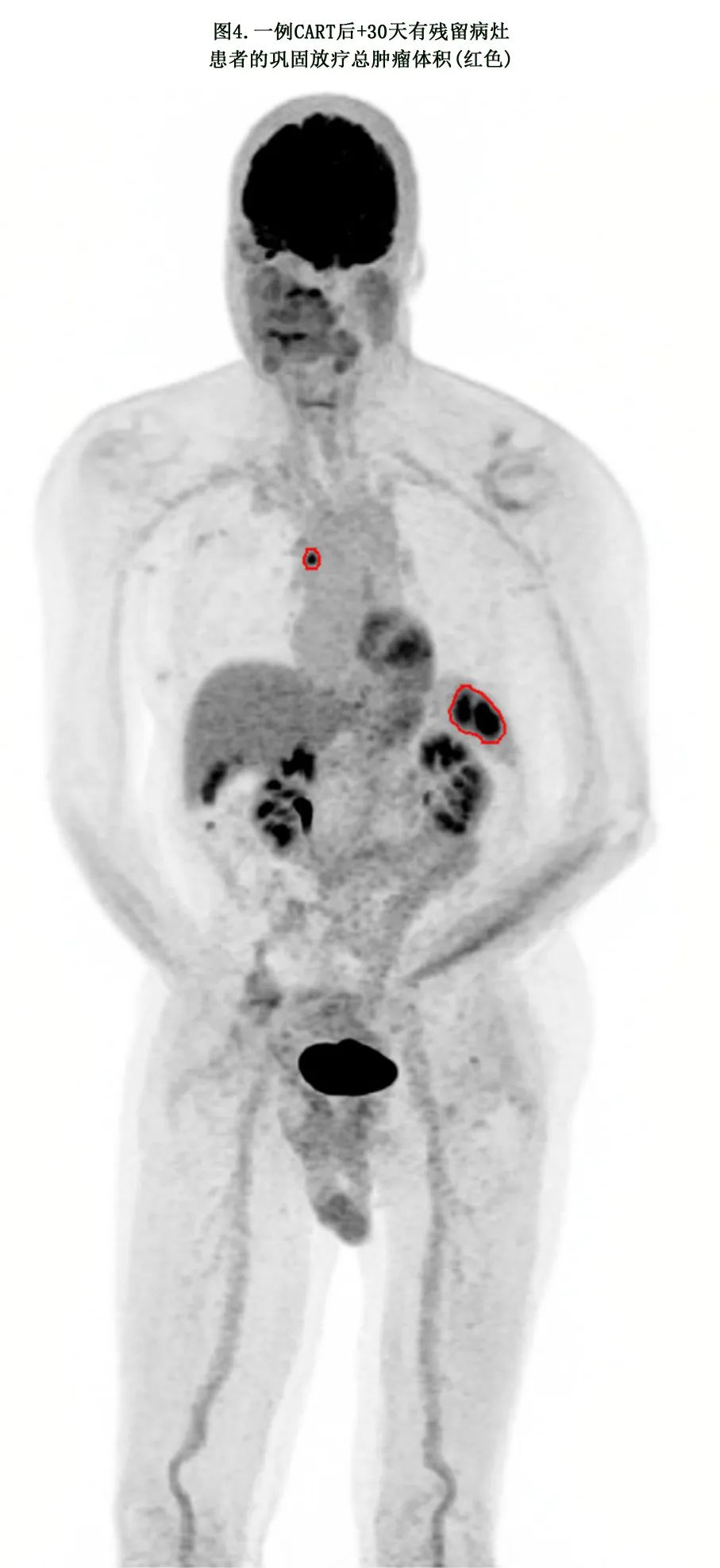
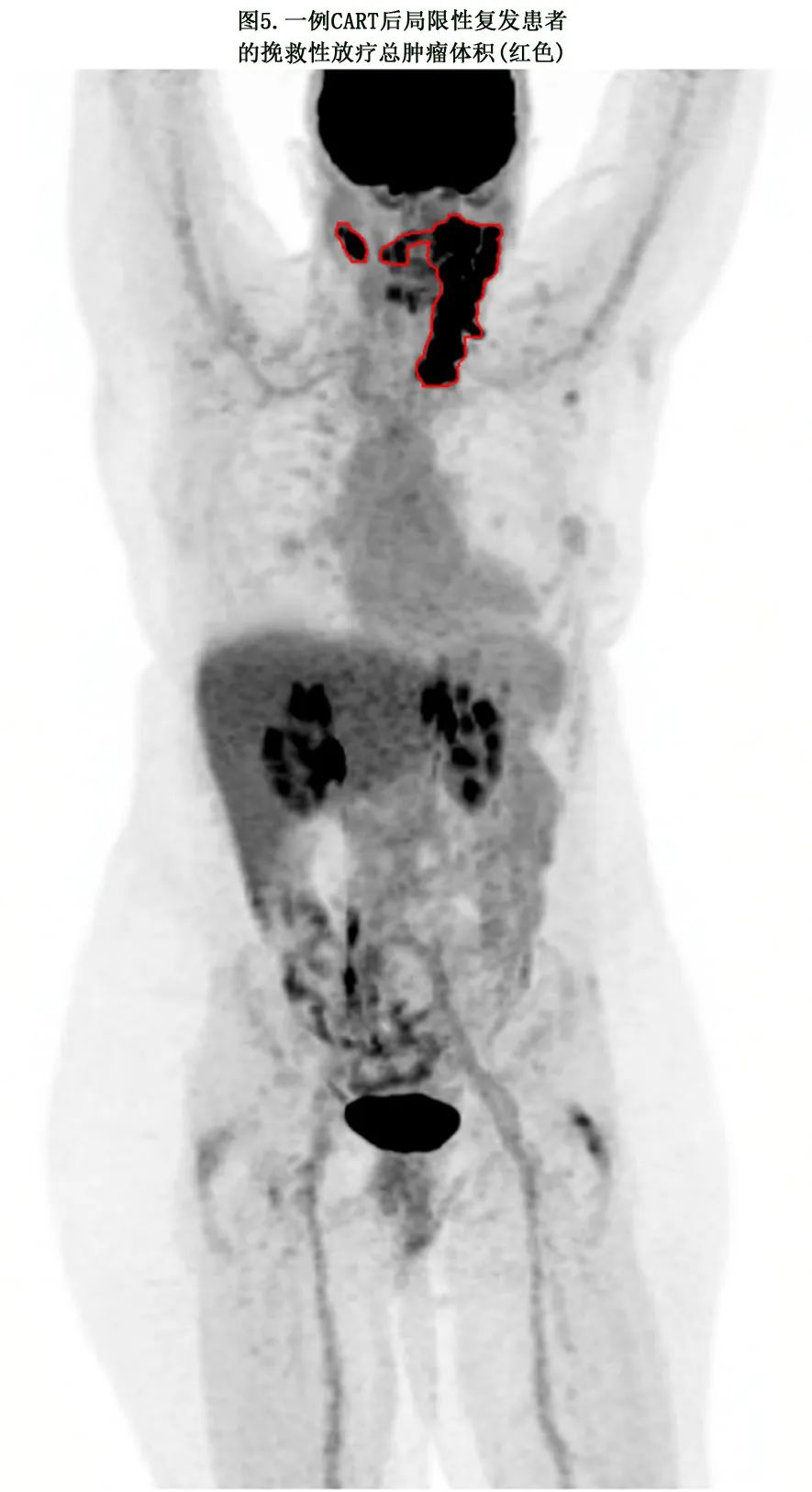
放疗剂量。对于CART后局限性残留或复发的患者,建议接受根除性全面放疗,剂量约为2.5~2.67 Gy/次X15次或2 Gy/次X20次。如果可行,EQD2总剂量≥37.5~40Gy是理想状态,但非强制性,取决于患者的体能状态、疾病部位、既往放疗史和CART输注时间。在某些情况下,基于临床和后勤因素,更大分割的疗程和更高的每次剂量可能是合适的,特别是对于较小的病变。存在预测放疗局部复发的高危特征(如高SUVmax、大包块和LDH升高)时,增加剂量也是合理的。
② 弥漫性复发患者
弥漫性病变定义为不适合全面放疗的疾病,Ann Arbor分期受累淋巴结部位通常≥5个。
放疗体积/靶区。出现CART后弥漫性病变的患者可以接受仅针对有症状疾病部位的姑息性放疗(图6)。靶区划定遵循PET指导的放疗方案。
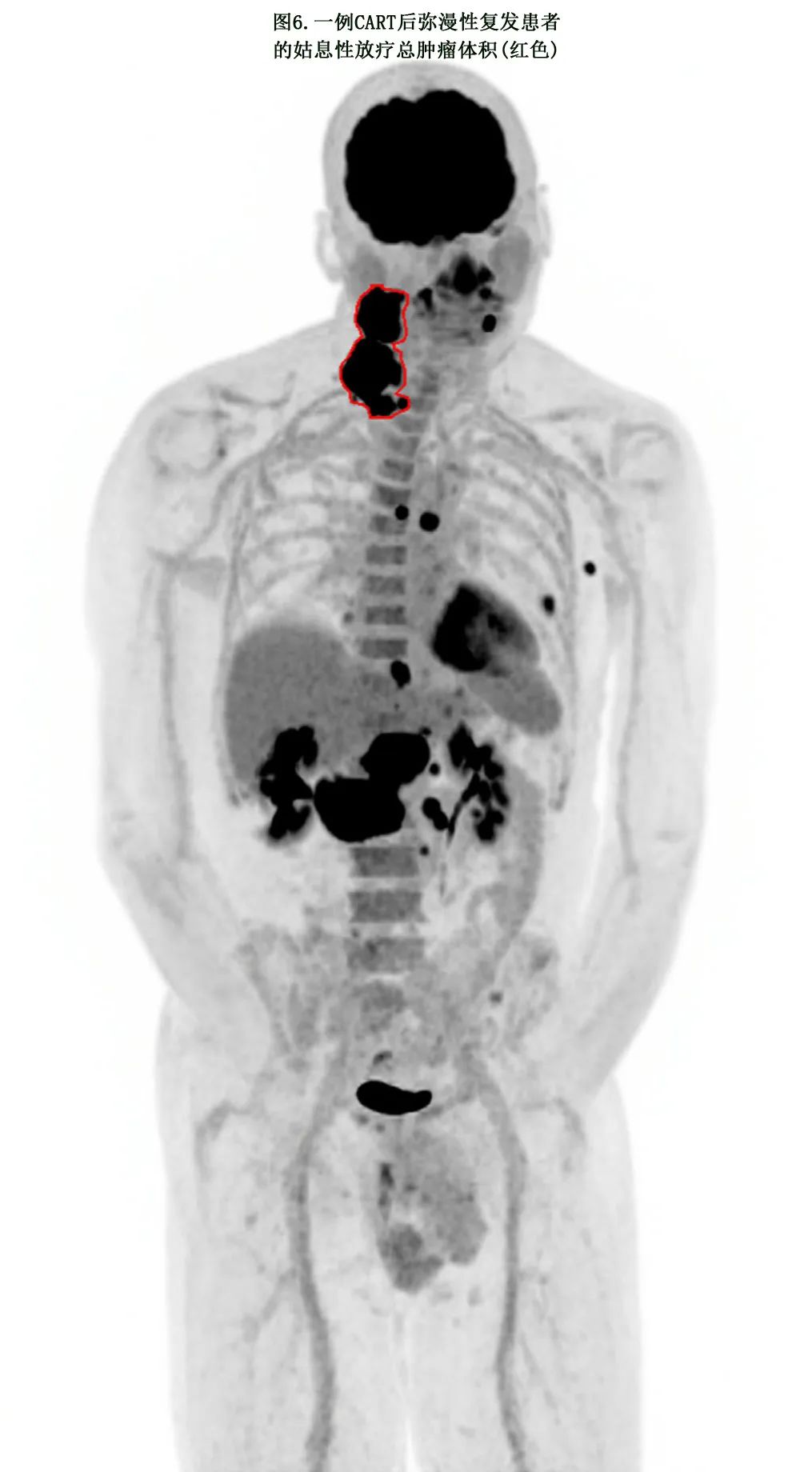
放疗剂量。CART后弥漫性复发患者可接受4 Gy X5或4 Gy X2或8 Gy X1等低剂量姑息放疗。其他姑息治疗方案也是可接受的,应根据治疗目标进行调整。
总结
放疗是一种有前景的围CART期和挽救性治疗,可改善R/R B细胞NHL患者的临床预后。CART前BRT可在制备期控制疾病、提高缓解率和局部控制、实现疾病细胞减少/包块减小(cytoreduce/debulk)、降低CRS严重程度,并可能延长无病间期和生存期,尤其是大包块患者。对于CART后残留病变/FDG活性的巩固放疗可改变复发模式并改善预后。SRT治疗CART后复发患者,对于局限性复发患者可获得良好的生存结局,对于弥漫性复发患者可缓解症状。围CART期疾病的生物学机制尚不清楚,需要进一步研究确定放疗的最佳时机和剂量。
参考文献
Saifi O,et al. Incorporating radiation with anti-CD19 chimeric antigen receptor T-cell therapy for relapsed/refractory non-Hodgkin lymphoma: A multicenter consensus approach.Am J Hematol . 2023 Nov 11. doi: 10.1002/ajh.27155.


