【论著】基于计算机辅助半自动测量的颅内动脉瘤形态学参数与动脉瘤破裂相关性分析
时间:2024-06-09 06:01:06 热度:37.1℃ 作者:网络
摘要:目的 评估计算机辅助半自动测量的动脉瘤三维形态学参数与动脉瘤破裂风险的相关性。方法 回顾性连续纳入2019年10月至2022年10月于首都医科大学宣武医院神经外科收治的破裂多发动脉瘤患者。采用计算机辅助半自动测量方法测量入组患者动脉瘤形态学参数(包括动脉瘤直径、最大径、宽度、瘤颈宽度、体积、入射角、载瘤动脉直径、表面积、波动指数、非球形指数),计算动脉瘤长宽比、宽颈比、纵横比和尺寸比,并记录动脉瘤位置信息。将多发动脉瘤中破裂责任动脉瘤纳入破裂组,其余动脉瘤纳入未破裂组。采用单因素分析及多因素二元Logistic分析评价破裂组和未破裂组形态学参数及动脉瘤位置信息的差异。结果 56例破裂多发动脉瘤患者共126个动脉瘤纳入分析。在形态学方面,直径>5 mm [51.8% (29/56)比15.7% (11/70), P<0.01]、最大径>6 mm[57.1%(32/56)比25.7%(18/70), P<0.01]、入射角>107° [57.1%(32/56)比35.7%(25/70), P=0.016]、宽颈比>1.1 [50.0% (28/56)比30.0%(21/70), P=0.022]、纵横比>1.1 [46.4%(26/56)比25.7%(18/70),P=0.015]和尺寸比>1.9 [57.1%(32/56) 比10.0% (7/70),P<0.01]在破裂组与未破裂组之间差异均有统计学意义;在动脉瘤位置方面,破裂组动脉瘤主要位于颈内动脉后交通段[39.3%(22/56)]和大脑中动脉[23.2%(13/56)],而非破裂组动脉瘤主要位于大脑中动脉[28.6%(20/70)]和颈内动脉非后交通段[27.1%(19/70)],两组动脉瘤位置分布差异有统计学意义(P=0.003)。多因素Logistic回归分析结果表明,尺寸比>1.9为动脉瘤破裂的独立危险因素(OR=11.62, 95%CI:2.40~56.15; P=0.002)。在动脉瘤位置方面,颈内动脉后交通段动脉瘤的破裂风险高于颈内动脉非后交通段动脉瘤(OR=19.25, 95%CI: 2.19~169.51; P=0.008)。结论 对于多发性颅内动脉瘤,动脉瘤的三维形态学参数中尺寸比>1.9是动脉瘤破裂的独立危险因素,颈内动脉后交通段动脉瘤的破裂风险明显高于颈内动脉非后交通段动脉瘤。
未破裂颅内动脉瘤的年破裂率为0.25%~0.50%,破裂后的病死率和致残率可高达35%~50%。然而,未破裂颅内动脉瘤患者在治疗过程中,病死率和致残率可达4.3%~4.6%。因此,在决定对未破裂颅内动脉瘤治疗之前,我们需要仔细权衡其破裂风险和手术获益。
颅内动脉瘤的形态学评估是评估破裂风险的关键。目前有报道称,由形态学参数得出的动脉瘤参数或比率可能与动脉瘤破裂的风险有关,但对于哪些形态学参数与动脉瘤破裂有关尚无一致的结论。此外,目前动脉瘤的形态学参数的获取是基于二维动脉瘤图像的测量,或在三维重组图像中选择工作视角后的二维测量。然而这样的测量方法可能存在误差,不能反映动脉瘤的真实三维形态学参数。基于以往的研究,我们开发了一种动脉瘤三维形态学参数的半自动测量方法,拟评估动脉瘤的三维形态学参数及其衍生参数与动脉瘤破裂的关系。
破裂多发动脉瘤是指破裂动脉瘤患者同时伴有其他部位的未破裂动脉瘤,为一类特殊动脉瘤,其很好地平衡了破裂组动脉瘤与未破裂组动脉瘤的基线数据,方便研究人员进行非流行病学动脉瘤破裂危险因素如形态学或血流动力学因素的分析对比。基于以上背景,本研究拟采用破裂多发动脉瘤进行动脉瘤三维形态学参数及位置信息与动脉瘤破裂风险的相关性研究。
1 对象与方法
1. 1 对象
回顾性连续纳入并分析2019年10月至2022年10月于首都医科大学宣武医院神经外科治疗的破裂多发动脉瘤的数据。本研究方案根据首都医科大学宣武医院伦理审查委员会批准的方案进行(伦理审批号:2017082),参与研究的患者均在治疗及数据使用相关知情同意书上签字同意。
纳入标准:(1)年龄≥14岁;(2)头部CT明确为蛛网膜下腔出血患者;(3)DSA确诊至少2处囊状动脉瘤,并能确定与出血相关的责任动脉瘤;(4)接受三维DSA扫描,获得DSA断层数据;(5)患者知情同意。
排除标准:(1)破裂动脉瘤或其他未破裂动脉瘤的测量、诊断、治疗存在争议者,如非囊性动脉瘤、血泡样动脉瘤等;(2)合并脑血管疾病史者,如脑动静脉畸形、脑动静脉瘘、烟雾病,及动脉瘤可能为血流相关性动脉瘤者;(3)患者DSA断层扫描资料仅包含一个动脉瘤资料,另一动脉瘤所在载瘤血管未进行三维DSA或数据损坏;(4)无法确定与出血相关的责任动脉瘤,或对责任动脉瘤的判断有争议;(5)蛛网膜下腔出血超过1d,可能发生血管痉挛,可能影响血管形态;(6)既往有颅脑内或蛛网膜下腔出血史,目前尚不清楚是否也有动脉瘤破裂相关出血史者。
对于有2个以上动脉瘤的患者,如有未破裂动脉瘤数据遗失或损坏,但破裂责任动脉瘤及至少1个未破裂动脉瘤三维DSA数据可用,则该患者现有动脉瘤数据将在本研究中进行分析而不会被排除。
1. 2 数据收集与责任动脉瘤判断
收集所有符合纳排标准的患者的临床资料[包括年龄、性别、既往确诊为高血压病和糖尿病、吸烟史、长期服用阿司匹林史、Hunt-Hess分级(Ⅰ~Ⅴ级)等]、院前CT检查和DSA资料。对于所有患者的临床资料和DSA数据,我们通过病例描述、出血相关CT的解读和阅读动脉瘤夹闭视频来清楚地确定患者的责任动脉瘤,其判断标准包括:(1)DSA后行动脉瘤夹闭手术,术中发现动脉瘤破裂点明显;(2)动脉瘤为双侧,CT显示大部分出血集中在一侧,则判断该侧动脉瘤为出血责任动脉瘤;(3)介入治疗期间造影动脉瘤发生再破裂,则认为该动脉瘤为责任动脉瘤。如果患者资料不能满足上述3种情况,我们认为该病例无法判定责任动脉瘤而排除。
根据上述标准筛选了所有收集的DSA数据并进行了计算机辅助半自动测量(computer-assisted semi-automated measurement, CASAM)。此外,收集动脉瘤的位置信息。按照既往文献报道,将动脉瘤的位置分为颈内动脉非后交通段、颈内动脉后交通段、大脑中动脉(MCA)、前交通动脉(ACoA)、大脑前动脉(ACA)和后循环。
上述责任动脉瘤的DSA数据和位置信息由两名经验丰富的神经外科医师互盲判断。如果有任何分歧,则由第三名高级别神经外科医师作最终决定。
1. 3 CASAM
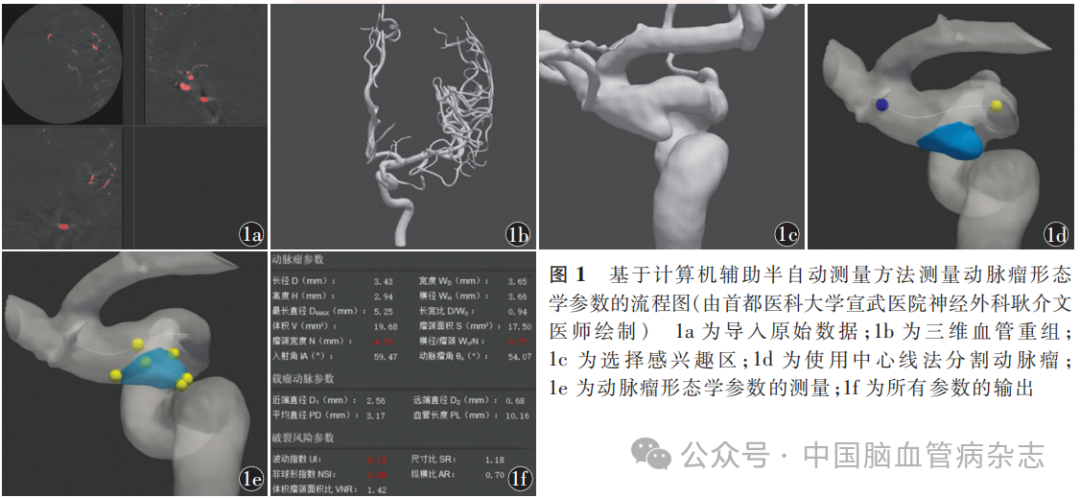
采用CASAM方法对所有入组患者的DSA数据进行参数测量。CASAM的测量方法参考本中心既往发表的文献,其测量步骤包括:(1)导入原始的DSA断层扫描数据(图1a);(2)进行三维血管重组(图1b);(3)人工选择动脉瘤所在血管的感兴趣区域(图1c);(4)计算机自动提取动脉瘤的中心线和分割(图1d);(5)进行三维形态学参数的计算机辅助自动测量(图1e);(6)导出所有参数(图1f)。
基于既往对动脉瘤的二维参数的定义,我们推导出了动脉瘤的三维形态学参数(图2)。用CASAM法可测量的参数包括:(1)直径:从动脉瘤颈中心至瘤囊上的最大距离;(2)最大径:动脉瘤囊内任意两点之间的最大距离;(3)宽度:动脉瘤囊内两点之间垂直于动脉瘤直径的最大距离;(4)瘤颈宽度:瘤颈平面的最大直径;(5)体积:计算出的动脉瘤空间体素之和;(6)入射角:血流方向与动脉瘤直径之间的夹角;(7)载瘤动脉直径:为动脉瘤瘤颈部上游3.0cm至下游3.0cm之间的平均直径;(8)表面积:动脉瘤外表面的面积;(9)波动指数(undulation index,UI):UI=1-V/Vch,其中V为动脉瘤的体积,Vch为包裹动脉瘤的最小规则凸面体的体积;(10)非球形指数(nonsphericity index,NSI):动脉瘤与球体之间的偏差,NSI=1-(18π)1/3V2/3/S,其中V是动脉瘤体积,S是动脉瘤外表面的面积。
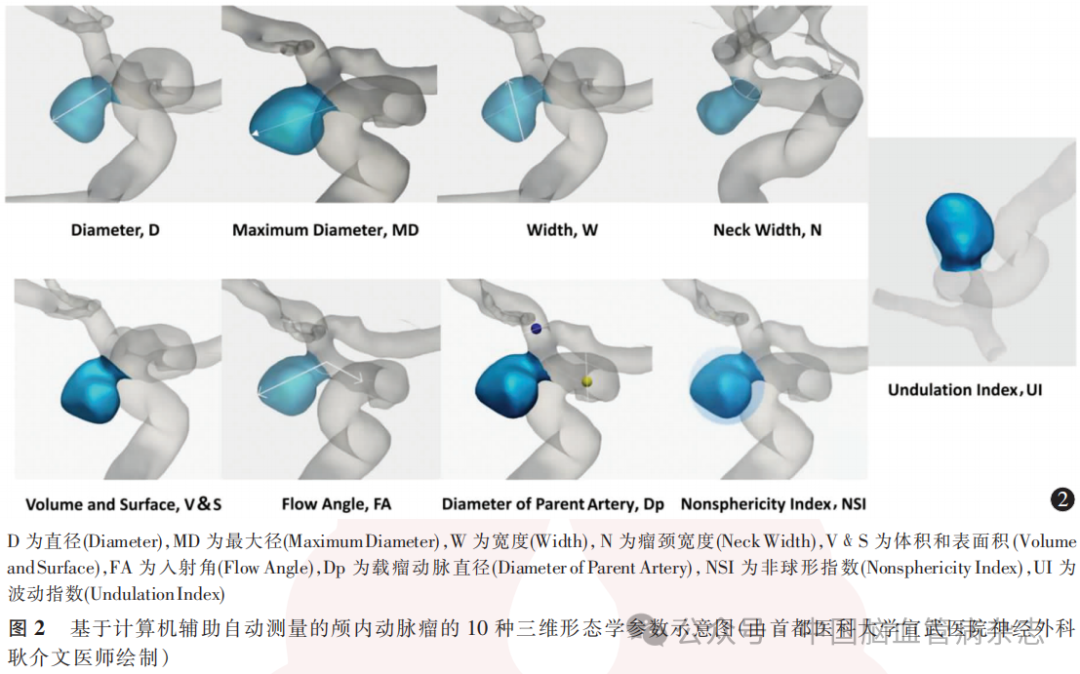
除上述参数外,基于算法还将给出一些既往研究认为的与破裂风险相关的衍生参数,包括:(1)纵横比:动脉瘤直径与动脉瘤瘤颈宽度的比值;(2)尺寸比:动脉瘤直径与载瘤动脉直径的比值;(3)长宽比:动脉瘤的直径与宽度的比值;(4)宽颈比:动脉瘤宽度与瘤颈宽度的比值,在一些文献中也称为瓶颈因子。
考虑到CASAM具有较高的一致性,所有参数测量由一名经验丰富的神经外科医师完成。我们测量了每个动脉瘤上的10个形态参数和衍生参数并收集和记录。此外,还记录了所有动脉瘤的位置,以确定该位置是否对动脉瘤的破裂有影响。
1. 4 统计学分析
将动脉瘤数据分为破裂组(破裂责任动脉瘤)和未破裂组(其余未破裂动脉瘤)。将所有连续变量采用P-P图法进行正态性检验,符合正态分布的计量资料以x-±s表示,非正态分布的计量资料以中位数和四分位数[M(P25,P75)]表示,并按其均值或中位数分为两组,成为二分类变量。采用χ2检验对二分类变量和多分类变量进行单因素分析。采用二元Logistic回归方法对单因素分析中差异有统计学意义(P<0.05)的变量进行多因素分析。所有统计步骤使用SPSS22.0版本(IBM,Armonk,NY,USA)执行。所有P值基于双尾统计学检验,以P<0.05为差异有统计学意义。
2 结果
2. 1 患者群体
134例破裂多发动脉瘤患者共320个动脉瘤符合纳入标准。其中42例介入治疗患者的影像学资料或术中结果无法明确破裂的动脉瘤;31例患者缺乏未破裂动脉瘤的三维DSA断层扫描资料或无法重组,未能进行CASAM测量;5例破裂动脉瘤为非囊性动脉瘤。因此,上述患者被排除在试验之外。最终56例破裂多发动脉瘤患者(共126个动脉瘤)纳入本研究,包括56个破裂动脉瘤和70个未破裂动脉瘤。
56例患者年龄45~87岁,平均(64±10)岁,其中42例(75.0%)患者为女性;既往高血压病38例(67.9%),糖尿病12例(21.4%);3例(5.4%)患者有长期服用阿司匹林史,7例(12.5%)患者有吸烟史;Hunt-Hess分级Ⅰ级19例(33.9%),Ⅱ级25例(44.6%),Ⅲ级10例(17.9%),Ⅳ级和Ⅴ级患者各1例(1.8%)。
存在2个动脉瘤患者42例(75.0%),3个动脉瘤患者10例(17.9%),4个动脉瘤患者2例;2例患者为有2个以上动脉瘤,但仅有2个动脉瘤的DSA断层扫描资料。126个动脉瘤中,颈内动脉非后交通段动脉瘤20个(15.9%),颈内动脉后交通段动脉瘤37个(29.4%),MCA动脉瘤33个(26.2%),ACoA动脉瘤16个(12.7%),ACA动脉瘤7个(5.6%)及后循环动脉瘤13个(10.3%)。
2. 2 形态学参数和动脉瘤位置
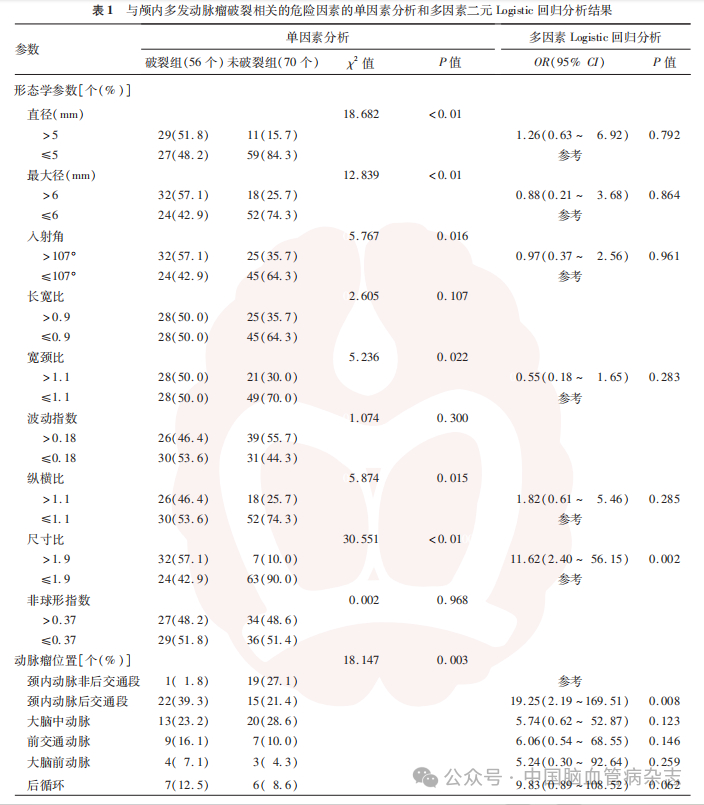
行正态性检验后,形态学参数均符合正态分布,因此按其均值法分为两组。平均直径为(4.69±2.64)mm,平均最大径为(6.36±3.17)mm,平均入射角为(106.60°±32.83°),故使用5mm、6mm和107°作为临界值。长宽比和宽颈比的均值分别为0.92±0.25和1.13±0.25,故选择0.9和1.1作为临界值。纵横比和尺寸比的均值分别为1.06±0.52和1.93±0.47,故选择1.1和1.9作为临界值。UI和NSI的均值分别为0.18±0.06和0.37±04,故选择0.18和0.37作为临界值。见表1。
单因素分析结果显示,具有以下形态学参数特征的动脉瘤在破裂组中所占比例较未破裂组高:直径>5mm、最大径>6mm、入射角>107°、宽颈比>1.1、纵横比>1.1和尺寸比>1.9。破裂组与未破裂组间的动脉瘤位置分布差异有统计学意义(P=0.003),破裂动脉瘤最常见的位置为颈内动脉后交通段(22个,39.3%),未破裂动脉瘤最常见的位置为颈内动脉非后交通段和MCA。见表1。
将上述单因素分析中差异有统计学意义的因素纳入二元Logistic回归分析,位置参数中,设置动脉瘤位于颈内动脉非后交通段为哑变量。结果表明,两组间仅有尺寸比>1.9的形态学参数差异有统计学意义(OR=11.62,95%CI:2.40~56.15;P=0.002)。动脉瘤位置方面,位于颈内动脉后交通段的动脉瘤较颈内动脉非后交通段的动脉瘤显示出更高的破裂风险(OR=19.25,95%CI:2.19~169.51;P=0.008)。破裂组与未破裂组的其余形态学参数和位置差异均无统计学意义(均P>0.05)。见表1。
3 讨论
动脉瘤的智能分割和三维测量已被许多研究报道。用我们的测量方法可以测量到更多的动脉瘤的形态学参数,尽管三维自动化测量方法多种多样,并得到了广泛的报道,然而,最近发表的研究仍主要使用二维平面测量或在重组后选择工作角度的二维测量。二维测量医师间可能选择不同的工作角度,测量结果可能不确定,且不能反映动脉瘤的空间形态。本研究筛选出的三维形态学危险因素为预测多发动脉蝊破裂提供了良好的预测价值,为今后的动脉瘤形态学研究提供了良好的思路。
动脉瘤破裂相关的形态学参数一直是动脉瘤破裂相关危险因素研究的关键部分。在智能测量的基础上,总结了长度、角度等典型参数。多项既往研究报道,纵横比>1.6可能是动脉瘤破裂风险增加的一个重要指标。但是,在二维测量中可能无法选择最大瘤颈直径的工作角度,导致纵横比值和误差过大。本研究进一步证实了这一点,并发现纵横比在三维形态学参数中并不是与动脉瘤破裂相关的危险因素,这与以往的许多研究结果不一致。此外,本研究结果表明,宽颈比、UI和NSI并不是与动脉瘤破裂相关的危险因素。我们用体素和表面像素计算出的UI和NSI更准确,也更有参考意义。
既往研究表明,直径>7mm是与动脉瘤破裂相关的重要危险因素。也有多项研究表明,直径>5mm是与动脉瘤破裂相关的危险因素。本试验主要集中在中小动脉瘤上,所以虽然在单因素分析中组间动脉瘤直径差异有统计学意义,但在多因素分析中差异并无统计学意义。值得注意的是,本研究中多因素分析结果中,尺寸比是唯一差异有统计学意义的动脉瘤形态学参数。这说明我们在评估动脉瘤时不仅要关注其直径,还需要评估载瘤动脉所在位置的直径。这与既往研究结果一致。此外,这可能与以往研究中报道的破裂动脉瘤具有更复杂的血流模式、更多的涡流和更低的壁面剪应力有关。
本试验也考虑了动脉瘤的位置。既往有研究表明,颈内动脉后交通段和后循环动脉发生动脉瘤破裂的风险较高。部分研究结果表明,颈内动脉后交通段和ACoA发生动脉瘤破裂的风险较高。本研究结果表明,与颈内动脉非后交通段相比,颈内动脉后交通段中动脉瘤破裂的风险更高,而其他位置与颈内动脉非后交通段比较,动脉瘤破裂风险差异无统计学意义,提示我们在临床实践中应对颈内动脉后交通段动脉瘤采取更积极的治疗。
本研究是基于破裂多发动脉瘤模型,该模型可以很好地平衡基线数据,而不会在破裂组和未破裂组之间产生选择偏差,被既往几项研究所采用。当然,该模型有一定的缺点,即多发动脉瘤中的未破裂动脉瘤未来破裂风险并不确定。一些研究表明,蛛网膜下腔出血患者其未破裂动脉瘤破裂风险也会相应增加。然而,在破裂多发动脉瘤模型中的未破裂动脉瘤相较破裂动脉瘤更加稳定,因此在研究中进行破裂组与未破裂组的比较仍是有意义的、可行的。故本研究的创新性主要基于破裂多发动脉瘤及原创的空间形态学分析方法。
本研究的局限性在于:首先,本研究基于破裂多发动脉瘤模型,但破裂多发动脉瘤相对特殊,不能代表全部动脉瘤,导致了将结果推广到全体动脉瘤中存在一定的局限;本研究是基于破裂动脉瘤和未破裂动脉瘤之间的对比,而破裂动脉瘤其形态学可能会发生改变,导致动脉瘤大小和形态不可避免发生一定变化,造成了形态学对比时出现偏倚;最后,样本量略不足,如果将我们的测量方法用于大型前瞻性队列研究或随机对照研究,其结果将更可靠。
4 结论
本研究结果对评估与动脉瘤破裂相关的危险因素具有重要意义。采用CASAM方法智能测量动脉瘤的三维形态学参数,结果提示尺寸比>1.9对预测动脉瘤破裂具有重要意义。该测量方法和三维形态学参数可用于今后的临床应用。对于临床上的多发动脉瘤,若为颈内动脉后交通段动脉瘤或尺寸比>1.9,对其治疗应更积极。


