在重症监护室管理严重急性胰腺炎的十个技巧
时间:2023-10-09 23:23:10 热度:37.1℃ 作者:网络
在过去的几十年里,急性胰腺炎的患病率不断增加。虽然大多数急性胰腺炎患者表现为轻度间质性水肿性胰腺炎,并在几天内通过支持治疗完全康复,但超过10%的患者出现更严重的病程,需要在ICU住院。本文提供了有关如何接近这些患者的快速指导(图1)。
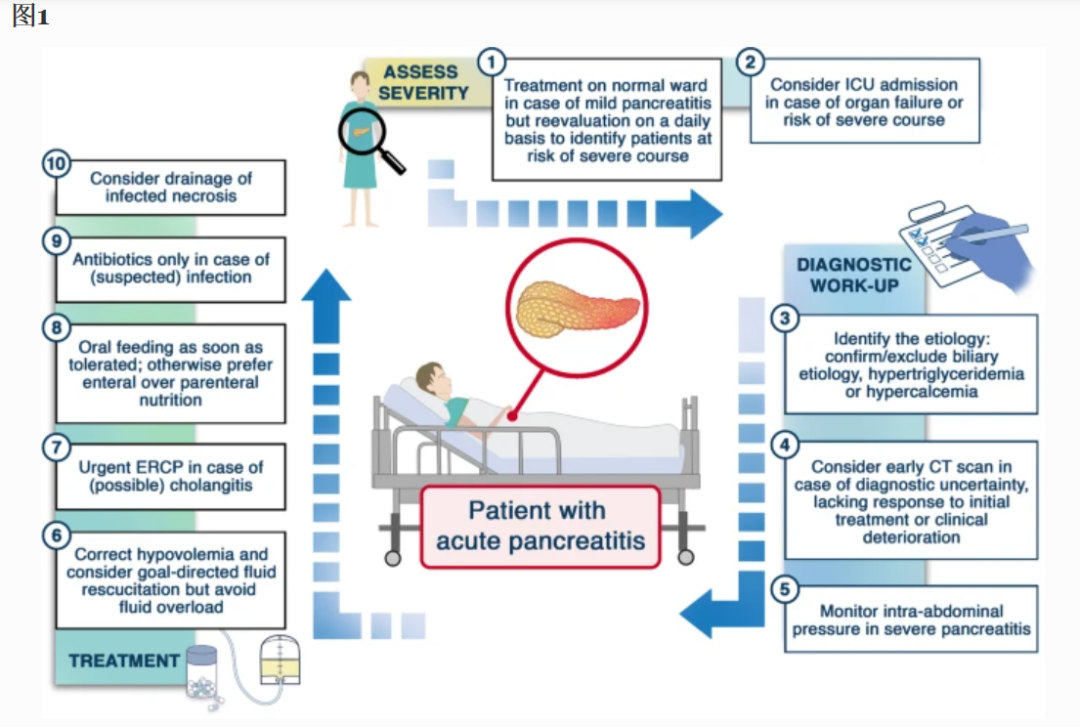
急性胰腺炎患者的诊断性检查、分配和治疗
确定发生严重病程风险增加的患者
大多数用于预测严重病程发展的与患者相关的危险因素、实验室参数和评分系统显示出较高的阴性预测值但较低的阳性预测值,并且没有预后评分能够足够可靠地预测严重疾病。诊断全身炎症反应综合征 (SIRS) 的标准可能与其他更复杂的评分一样准确,以预测严重病程,并且第 1 天没有 SIRS 与高阴性预测值相关。一个容易应用的评分是急性胰腺炎严重程度的床旁指数评分。评分为≥3分与死亡率显著增加相关。特别是在初始阶段(第一周),急性胰腺炎是一种高度动态的疾病,应每天重新评估预测参数。
将出现心血管、呼吸或肾衰竭伴或不伴感染性胰腺坏死的患者收入 ICU
急性胰腺炎的严重程度由器官衰竭和局部并发症的发展决定,并根据修订后的亚特兰大分类或基于决定因素的分类进行分类。器官衰竭持续>48小时和/或感染性(周围)胰腺坏死定义了重度或危重形式,其死亡率为39%-54%。鉴于并发症和死亡率高,重度或危重急性胰腺炎患者应在 ICU 接受治疗。
进行其他检查以确定病因
急性胰腺炎最常见的原因是酗酒和胆道梗阻,各占40%左右。更罕见的病因包括血脂异常、高钙血症或药物。因此,初始病情检查包括天冬氨酸氨基转移酶 (AST)、丙氨酸氨基转移酶 (ALT)、γ-谷氨酰转移酶 (GGT)、碱性磷酸酶 (ALP) 以及胆红素和腹部超声,以确认或排除胆道病因。此外,应测定血清钙和甘油三酯浓度。如果血清甘油三酯浓度超过11.3mmol/L或1000mg/dL,可考虑高甘油三酯血症作为基础病因。在多达 30% 的患者中,无法确定急性胰腺炎的病因,因此需要在患者稳定后进行补充检测。这包括内镜超声和/或磁共振成像 (MRI)/磁共振胰胆管造影 (MRCP)。在胆道疾病的病因学诊断中,内镜超声的诊断准确性高于MRCP,而促胰液素刺激的MRCP在诊断胰腺分裂方面更胜一筹。
考虑在早期进行腹部计算机体层成像扫描,以排除鉴别诊断
症状发作后6日内早期腹部CT扫描不能可靠地检测坏死程度或是否存在并发症,因此很少改变诊断和治疗。然而,对于入住ICU的患者,如果诊断不确定,对初始治疗或临床恶化缺乏反应,应进行腹部CT扫描。
通过测量膀胱压力监测腹内压,以预防重症急性胰腺炎患者的腹腔间隔室综合征
腹内高压定义为IAP≥12mmHg,见于大多数重度病程患者,与器官衰竭和死亡率增加有关。如果出现IAP升高至20mmHg以上或出现腹腔间隔室综合征(即IAP>20mmHg和新发器官衰竭),可考虑消化道吸引、腹腔积液引流、限制液体负荷、镇静加深,部分情况下可考虑神经肌肉阻滞。
纠正初始低血容量,但避免常规输注大量液体
最近的一项试验显示,与中度液体复苏(低血容量患者推注20ml/kg或正常血容量患者不推注,随后3.10ml/kg/h)相比,积极液体复苏(推注1ml/kg体重,然后推注5ml/kg/h)可增加液体超负荷率。考虑到液体超负荷的有害影响,导致呼吸衰竭和腹部高血压,液体复苏应以目标为导向。为避免液体超负荷,可能需要尽早使用血管加压药。可以指导容量治疗的参数包括血细胞比容、血尿素氮、肌酐、乳酸、心率、血压以及器官衰竭的持续或消退或 SIRS 标准。关于液体类型,平衡晶体液应优于生理盐水,并应避免使用羟乙基淀粉。
在胆管炎的情况下,尽快进行紧急内镜逆行胰胆管造影
住院后24小时内早期内镜下逆行胰胆管造影可显著降低胆管炎患者的死亡率。相比之下,它不能降低(预测的)无胆道梗阻或胆管炎的重度急性胆汁性胰腺炎患者的死亡率和局部或全身并发症。在最近的APEC试验中,紧急ERCP联合括约肌切除术也没有减少主要并发症或死亡率,该试验用于(预测的)重度急性胆汁胰腺炎伴胆汁淤积但无胆管炎的患者。然而,鉴于胆管炎诊断的挑战,有疑问的患者应尽快接受 ERCP。应考虑尽早转入ERCP专家中心。
重症急性胰腺炎患者在耐受时尽快口服喂养。如果无法经口喂养,首选肠内营养而不是肠外营养
很大一部分重症急性胰腺炎患者在症状发作后 72 小时内耐受经口喂养。与早期肠内喂养(<24小时)相比,口服饮食不会增加感染、器官衰竭或死亡的风险,与传统喂养相比,基于饥饿的喂养与更短的住院时间和空腹时间相关。
许多研究强调,与肠外营养相比,肠内营养可降低急性胰腺炎患者的死亡率、感染性并发症、器官衰竭和住院时间。鼻胃喂养与鼻空肠喂养一样有效。营养应从低剂量开始,逐渐增加至20-25kcal/kg/d的热量目标。如果肠内营养显著增加腹内压,则必须降低甚至停止。
不要使用预防性抗生素,但治疗(疑似)感染
没有可靠的数据表明预防性抗生素可预防坏死组织的重叠感染、胰腺外感染(包括肺炎和胆管炎)的发生或降低死亡率。感染性坏死的抗感染治疗应针对耐药肠杆菌科、屎肠球菌和铜绿假单胞菌。不推荐常规抗真菌药物预防,但如果检测到真菌感染,则必须采用抗感染治疗。
通过增强 CT 确定感染性坏死的诊断
由于炎症的临床体征和标志物(例如 C 反应蛋白、降钙素原)都不足以区分胰腺炎本身引起的炎症与其他感染性并发症,因此感染性坏死的诊断具有挑战性。如果怀疑坏死感染,应进行增强腹部 CT 扫描。坏死中存在气体结构被认为是特异性的,但仅在大约一半的感染性坏死中发现。急性肾损伤没有禁忌证,如果 CT 扫描预期有治疗后果。应跨学科讨论最佳介入治疗,并可考虑引流感染性坏死,尤其是脓毒症患者。当坏死积液大部分被包封时,经胃或经十二指肠入路进行内镜引流,必要时行内镜下坏死切除术,是放射学引导下经皮入路和手术清创术的替代方法。


