基于T细胞和NK细胞的癌症协同免疫疗法
时间:2024-10-09 18:00:35 热度:37.1℃ 作者:网络
前言
肿瘤异质性是包括免疫疗法在内癌症治疗方法面临的主要挑战之一。异质性可通过获得新突变而产生,从而产生抗治疗肿瘤亚克隆。此外,癌细胞可以通过改变其细胞状态来适应治疗压力。因此,我们面临的任务是如何积极设计免疫疗法,防止耐药肿瘤细胞的选择。
T细胞和自然杀伤(NK)细胞在肿瘤免疫中具有互补作用,这些淋巴细胞群体使用不同的识别策略来识别癌细胞,NK细胞可以杀死逃脱CD8+T细胞识别的癌细胞。因此T细胞和NK细胞的双重攻击为加深免疫治疗的影响提供了机会。最近的研究还表明,NK细胞在向肿瘤招募树突状细胞中发挥重要作用,从而增强CD8+T细胞应答的诱导,而T细胞分泌的IL-2激活NK细胞。
有趣的是,T细胞和NK细胞还共享几种重要的抑制和激活受体,这些受体可以作为增强T细胞和NK-细胞免疫作用的靶点。这些抑制性受体配体系统包括CD161-CLEC2D、TIGIT-CD155和NKG2A/CD94-HLA-E。此外,基于抑制和激活细胞因子的新的治疗策略也可以发挥T细胞和NK细胞的协同作用,这些基于T细胞和NK细胞协同作用的疗法将深刻影响目前的癌症免疫治疗。
T细胞和NK细胞识别肿瘤细胞的分子逻辑
T细胞和NK细胞在肿瘤细胞识别的分子机制上有根本不同。T细胞通过TCR介导的MHC结合肽抗原识别肿瘤细胞。T细胞的所有关键功能都在TCR的控制下,包括细胞毒性、细胞因子产生和增殖。因此,肿瘤可以通过下调或丢失MHC-I表达逃避CD8+T细胞的作用。
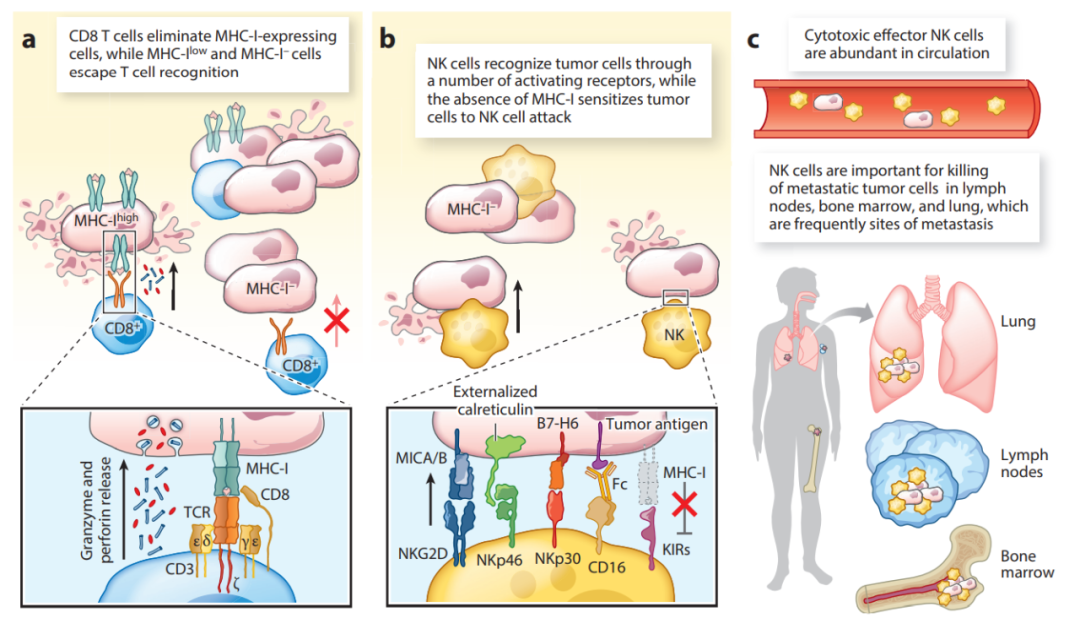
相反,NK细胞利用一系列激活和抑制受体来识别应激和转化的细胞,如NKG2D、NKp46、NKp30和NKp44受体。与T细胞相比,NK细胞识别肿瘤细胞不依赖于任何唯一的激活受体,这一事实为识别应激和转化的细胞提供了更大的灵活性。因此,T细胞和NK细胞对肿瘤细胞施加不同的选择压力,为T细胞和NK细胞双重靶向肿瘤提供了理论依据。
T细胞和NK细胞的共享受体
T细胞和NK细胞从生物学上经常被认为是适应性免疫识别和固有免疫识别的严格区分。然而,NK细胞和CD8+T细胞的受体-配体系统也存在大量重叠。因此,CD8+T细胞和NK细胞表达的活化和抑制受体提供了使它们参与协同抗肿瘤免疫的机会。
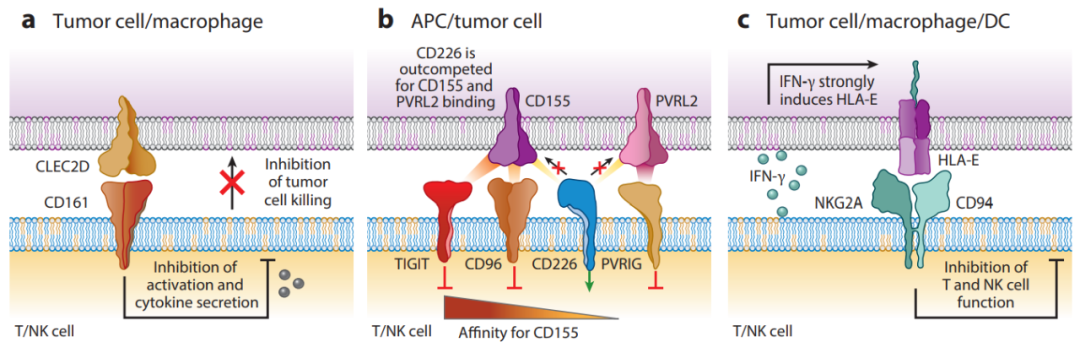
CD161及其配体CLEC2D
CD161受体属于C型凝集素受体家族,并形成同源二聚体。它最初被鉴定为NK细胞上的一种抑制性受体,其阻断对表达CLEC2D配体的肿瘤细胞的杀伤。最近,CD161也被确定为肿瘤浸润T细胞的重要抑制受体。
CLEC2D是一种C型凝集素受体,在几种人类癌症的肿瘤细胞和浸润性髓系细胞上表达。CLEC2D在生发中心B细胞中高水平表达。因此,起源于生发中心B细胞的B细胞淋巴瘤可以表达高水平的CLEC2D,包括滤泡性淋巴瘤、伯基特淋巴瘤和具有生发中心B-细胞样基因表达特征的弥漫性大B细胞淋巴瘤亚型。在Toll样受体(TLR)激活后,DC和B细胞也表达CLEC2D。因此,靶向这种抑制性受体可以增强T细胞和NK细胞的抗肿瘤活性。
NKG2A/CD94及其配体HLA-E
HLA-E是一种非经典MHC Ib分子,与NK细胞和CD8+T细胞亚群表达的抑制性NKG2A/CD94受体结合。在许多实体瘤中,HLA-E在肿瘤细胞过表达,并且在肿瘤浸润巨噬细胞和DC上也检测到这种蛋白的表达。NKG2A/CD94受体由大多数循环和肿瘤浸润的NK细胞组成性表达。虽然只有一小部分血液CD8+T细胞表达NKG2A/CD94,但其表达会在共表达PD-1和其他抑制性受体的肿瘤浸润CD8+T细胞中上调。
CD226受体和抑制性对应受体TIGIT、CD96和PVRIG
CD226受体是NK细胞和CD8+T细胞表达的重要共刺激受体。这种激活性受体的主要配体CD155在人类癌细胞中广泛表达,此外,CD226还与第二配体PVRL2(CD112)结合。有趣的是,激活CD226受体的活性被三种抑制性受体TIGIT、CD96和PVRIG拮抗。TIGIT和CD96抑制性受体对共有CD155配体的亲和力高于CD226,并且可以在配体结合方面胜过CD226。
在这三种抑制性受体中,TIGIT的研究最为广泛。TIGIT由NK细胞、CD8+T细胞和调节性T细胞(Tregs)表达。TIGIT在不同实体瘤和淋巴瘤中的肿瘤浸润CD8+T细胞高表达。TIGIT也是NK细胞中的一种重要抑制受体,并导致肿瘤中的NK细胞功能障碍。PD-1和TIGIT都抑制CD226,但通过不同的机制:PD-1在CD226的胞质结构域中去磷酸化Tyr-322,而TIGIT在CD155结合方面超过CD226。
CD96和PVRIG受体的研究较少。在小鼠模型中,CD8+T细胞或NK细胞中CD96受体的失活增强了抗肿瘤免疫,但其在人类细胞中的作用尚不清楚。PVRIG也由T细胞和NK细胞表达,其主要配体是PVRL2。
NKG2D受体及其应激诱导配体
NKG2D受体由人NK细胞、CD8+T细胞和先天性T细胞(NKT细胞和γδT细胞)表达。激活后,NKG2D通过衔接蛋白DAP10发出信号,诱导NK细胞、γδT细胞和NKT细胞的穿孔素依赖性细胞裂解;它还为CD8+T细胞提供共刺激信号。
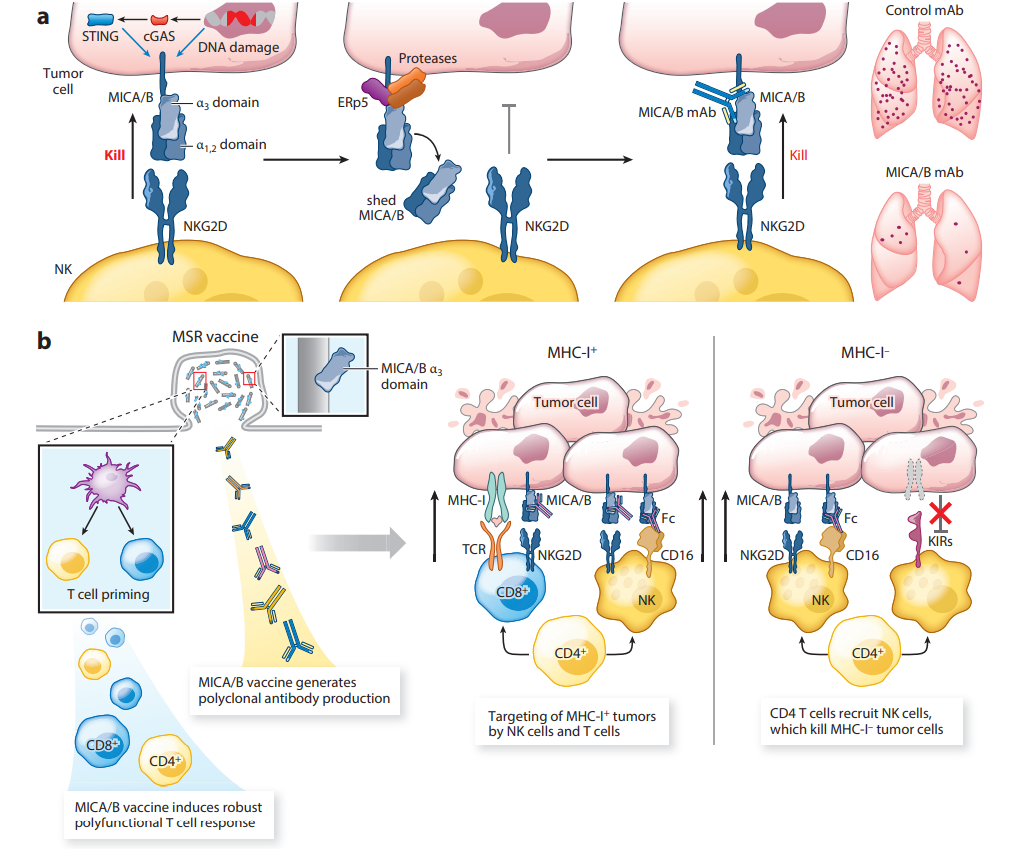
NKG2D受体识别一组受应激和转化细胞上调的配体。在人类中,这些配体包括MICA/MICB和ULBP1-6蛋白;在小鼠中,这些配体包括Rae1α–ε、H60a–c和Mult1。这种受体-配体系统对肿瘤免疫很重要,因为这些配体被DNA损伤和cGAS STING信号上调,但很少被健康细胞表达。本质上,NKG2D配体的上调标志着应激细胞被细胞毒性淋巴细胞清除。NKG2D配体的表达经常在多种实体瘤和血液瘤中检测到,包括前列腺癌、卵巢癌和乳腺癌以及黑色素瘤和多发性骨髓瘤。
MICA/B的蛋白水解脱落通过显著降低肿瘤细胞表面上这些刺激性NKG2D配体的密度而导致免疫逃逸。二硫异构酶ERp5参与脱落的启动:它破坏MICA/Bα3结构域中的结构二硫键,使其可通过ADAM-10/17和MMP14进行蛋白水解。脱落MICA与许多人类癌症的疾病进展密切相关,但在健康受试者的血清中未检测到。
NK细胞-DC细胞-T细胞轴
NK细胞不仅充当细胞毒性效应细胞,还可以将DC细胞招募到实体瘤中,从而形成T细胞介导的肿瘤免疫。传统DC目前分为两个主要子集,cDC1和cDC2。通过将凋亡肿瘤细胞的细胞相关抗原呈递给CD8+和CD4+T细胞,cDC1亚群对保护性抗肿瘤免疫至关重要。除了这种传递作用外,cDC1还通过招募和激活肿瘤特异性CD8+T细胞在肿瘤中发挥关键作用。
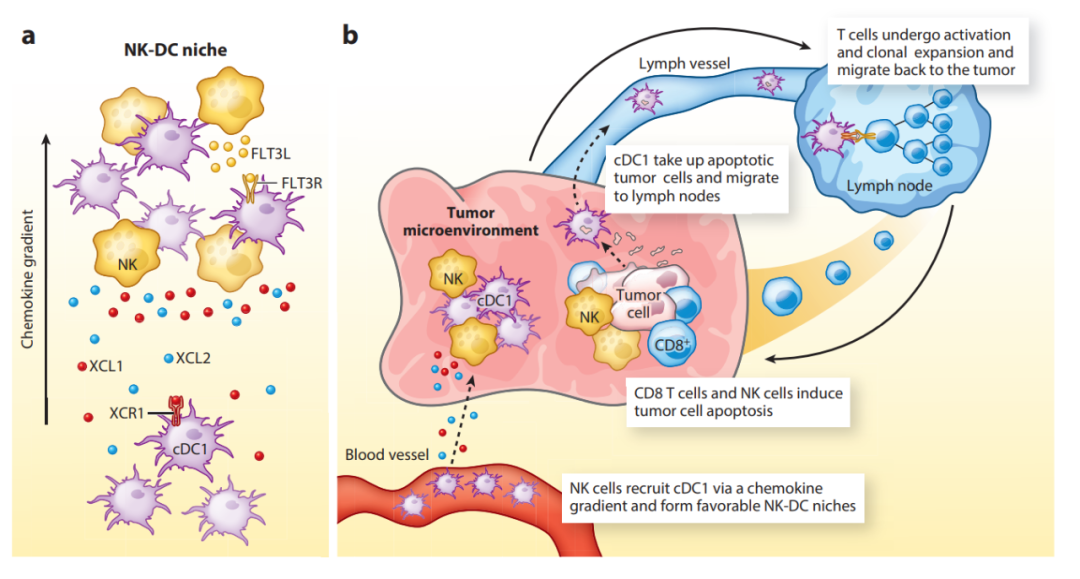
两项主要研究表明,NK细胞在向肿瘤募集cDC1中起着关键作用。第一项研究表明,NK细胞分泌趋化因子,介导cDC1募集到肿瘤中,特别是XCL1、XCL2和CCL5。这是一个重要的发现,因为cDC1选择性表达XCL1/2的XCR1趋化因子受体。第二项研究侧重于FLT3配体,这是一种调节DC分化和存活的关键细胞因子。在NK细胞中检测到这种重要细胞因子的表达。研究显示, NK细胞(而不是T细胞)的清除大大减少了cDC1向肿瘤的募集。这些研究证明了肿瘤中NK细胞和T细胞反应之间的重要联系:NK细胞募集并支持DC的存活,而DC又对T细胞介导的肿瘤免疫至关重要。
靶向T细胞和NK细胞协同作用的免疫治疗方法
癌症疫苗
大多数当前的癌症疫苗都关注肽表位,由于个体之间MHC等位基因的巨大多样性,需要个性化设计。此外,细胞毒性T细胞施加巨大的选择压力,导致MHC-I表达下调或缺失的肿瘤克隆出现。
一种引发T细胞和NK细胞双重攻击的疫苗可以防止MHC-I缺陷型肿瘤克隆的出现,因为MHC-I表达的缺失使肿瘤细胞更容易被NK细胞杀死。人类肿瘤通过活化的MICA和MICB配体在肿瘤细胞上的蛋白水解脱落来逃避活化NKG2D受体的识别。靶向参与蛋白水解脱落的MICA/Bα3结构域的癌症疫苗诱导高滴度抗体,可以抑制脱落并增加肿瘤细胞表面MICA/B蛋白的密度。该疫苗诱导多种T细胞和NK细胞群体显著归巢小鼠肿瘤。
这种疫苗诱导的抗体在抗肿瘤免疫应答中发挥着重要作用:肿瘤结合的MICA/B抗体增强了DC对CD8+T细胞的肿瘤抗原交叉呈递,并通过激活NK细胞上的CD16-Fc受体增加了NK细胞介导的肿瘤细胞杀伤。
靶向抑制性细胞因子
TGF-β是一种主要的免疫抑制细胞因子,可有效抑制肿瘤内的T细胞和NK细胞功能。TGF-β强烈抑制T细胞增殖和效应器功能。在NK细胞中,TGF-β信号抑制mTOR调节的关键代谢程序,从而抑制增殖和细胞毒性。TGF-β还抑制肿瘤浸润NK细胞的多种活化受体的表达,包括NKG2D受体。
PGE2在免疫抑制中起着重要作用,也与增强癌细胞存活和侵袭性有关。环氧化酶(COX)-1和2是PGE2合成的关键酶,在许多人类癌症中经常过表达。通过Ptgs1和Ptgs2基因的失活抑制小鼠黑色素瘤细胞系中PGE2的合成,导致TME从促肿瘤细胞因子(IL-1β和IL-6)向抗肿瘤的细胞因子/趋化因子(IL-12、IFN-γ和CXCL10)转变。重要的是,CD103+cDC1在这些Ptgs1/2−/−小鼠的TME中显著增加,而NK细胞通过分泌XCL1和CCL5在cDC1的募集中发挥核心作用。
工程化刺激性细胞因子
几种主要的细胞因子同时作用于T细胞和NK细胞,包括IL-2、IL-12、IL-15和IL-18,为增强T细胞和NK细胞功能提供了机会。例如,NKTR-214是一种聚乙二醇形式的IL-2,在一项1期临床试验中,NKTR-214单药治疗,26名患者中有14名(53.8%)疾病稳定,循环CD4+T细胞、CD8+T细胞和NK细胞大量增殖。
同时,IL-15作为治疗药物也在大力开发中,因为它激活效应T细胞和NK细胞,但不激活Treg。IL-15对记忆性T细胞的存活很重要,并诱导NK细胞增殖和活化。在一项血液恶性肿瘤复发患者的1期临床试验中,IL-15超级激动剂ALT-803在19%的治疗患者中诱导了治疗反应。与其作用机制一致,ALT-803诱导血液中NK细胞和CD8+T细胞的显著增殖,并通过循环NK细胞增强活化受体(NKG2D、NKp30)和颗粒酶B的表达。
结合T细胞和NK细胞的联合疗法
对在小鼠模型系统中有效治疗肿瘤的联合疗法已经确定了四种药物的组合,简称AIPV,其由抗肿瘤抗体(A)、延长半衰期的IL-2(I)、抗PD-1(P)和肽疫苗(V)组成。该方案可以进一步简化为单剂量AIP(抗肿瘤抗体、IL-2和PD-1抗体)。
单剂量AIP治疗可诱导快速早期反应,NK细胞和巨噬细胞发挥显著作用,包括促炎性趋化因子和细胞因子的表达上调。肿瘤结合抗体和延长半衰期的IL-2有助于早期NK细胞活化,这使得能够招募DC和CD8+T细胞,从而使肿瘤对ICB更敏感。
此外,天然免疫刺激物也提供活化CD8+T细胞和NK细胞的机会。STING激动剂在小鼠模型中诱导由CD8+T细胞和NK细胞介导的强大抗肿瘤反应。STING激动剂通过动员T细胞和NK细胞,与IL-2显示出强烈的协同作用,以对抗MHC-I缺陷和MHC-I阳性小鼠肿瘤。
小结
最近的研究表明,肿瘤中T细胞的生物学与NK细胞的生物学高度相关。NK细胞在T细胞介导的肿瘤免疫中发挥着重要作用,通过招募DC细胞并支持其生存。尽管NK细胞和T细胞属于免疫系统的固有和适应性分支,但它们也共享重要的活化和抑制受体配体系统,为免疫治疗提供了机会。
未来的研究应该着重于调查DC细胞、NK细胞和T细胞在小鼠和人类肿瘤中形成的环境生态位,并确定抑制NK细胞和T细胞募集的分子机制及其在肿瘤中的功能。对人类肿瘤的这些特征更深入的分子理解可能会发现新的免疫治疗靶点,并指导有效参与DC、NK细胞和T细胞的联合疗法的开发。
参考文献:
1.Designing Cancer Immunotherapies That Engage T Cells and NK Cells. Annu Rev Immunol.2022 Nov 29.


